Осторожно: обструктивный бронхит у ребенка
Маленькие дети часто болеют инфекционными респираторными заболеваниями. К счастью, в подавляющем большинстве случаев они довольно быстро поправляются в течение 7-10 дней, что не может не радовать родителей.
Но иногда болезнь принимает очень опасное течение и может угрожать здоровью и даже жизни малыша. Одним из наиболее серьезных респираторных заболеваний, которые часто возникают у детей раннего возраста, является обструктивный бронхит.
Каковы его особенности, как родители могут заподозрить это заболевание и в каких случаях нужна неотложная помощь? Подробности в новой статье на IllnessNews.
Что такое обструктивный бронхит
Бронхит является наиболее распространенным заболеванием нижних дыхательных путей у детей. Хотя бы однократно в жизни он возникает у каждого малыша в возрасте 2-4 года. Причина воспалительного процесса в бронхах — это различные вирусы, реже — бактерии.
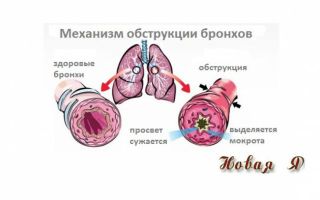
Особенностью обструктивного бронхита является то, что отек и слизь, которую продуцируют клетки стенки бронхов, значительно перекрывают их просвет и затрудняют дыхание.
Вероятность такого исхода значительно возрастает по причине анатомической узости дыхательных ходов у маленьких деток.
Это приводит к тому, что обструкция нижних дыхательных путей развивается у них при совсем незначительном отеке слизистой, который совершенно не опасен для детей старше 5-6 лет, в то время, как для малышей 2-4 лет он представляет реальную угрозу.
По данным медицинской статистики, обструктивным бронхитом хотя бы однажды болел каждый пятый ребенок в возрасте до 2 лет, однако данные эти нельзя назвать достоверными по причине того, что не все родители обращаются за медицинской помощью.
Его особенностью является то, что, случившись однажды, нередко он рецидивирует несколько раз в течение года.
Риск повторного развития многократно возрастает у детей, страдающих от различных аллергических болезней (атопический дерматит, конъюнктивит, ринит), ведь часто именно череда обструктивных бронхитов является, по сути дела, первым звоночком, свидетельствующем о дебюте у ребенка бронхиальной астмы.
Каковы причины обструктивного бронхита у детей
В подавляющем большинстве случаев обструктивный бронхит у детей вызывают различные вирусы. Самыми распространенными являются респираторно-синцитиальная инфекция, парагрипп, аденовирусы, энтеровирусы, герпесвирус, цитомегаловирус и др.
Очень часто случается так, что они вызывают серьезное снижение защитных сил местного иммунитета, в результате в воспалительный процесс активно включаются и бактерии (пневмококки, стрептококки, стафилококки, респираторные микоплазма и хламидофила и др.).
Особенно это характерно для изначально ослабленных деток, которые часто болеют простудными заболеваниями, принимают лекарства, угнетающие иммунную систему, страдают от хронических недугов.
Однако есть ситуации, когда вероятность обструктивного бронхита значительно повышается. Во-первых, это возникает при наличии в квартире большого количества плесневелого грибка. Во-вторых, если ребенок страдает от глистной инвазии, которая не была своевременно диагностирована и пролечена.
Как заподозрить обструктивный бронхит у детей
Малыш может радостно играть, бегать и петь песни, однако ночью (а чаще всего это происходит именно в ночные часы) его состояние резко ухудшается.
Обструктивный бронхит может начаться как банальная вирусная инфекция с лихорадки, признаков интоксикации, насморка или незначительного кашля.
Однако в конце первых или вторых суток к этим симптомам присоединяются новые, которые могут крайне напугать родителей.
Многие дети начинают жаловаться на боль в груди или животе (часто они просто не могут точно указать ее локализацию). Она возникает из-за спазма бронхов и переполнения альвеол воздухом, который легко в них попадает, а выходит с большим трудом.
После этого внимательные родители могут услышать при выдохе свистящие хрипы, часто они слышны на расстоянии. Иногда прикоснувшись к грудной клетке малыша можно почувствовать дрожание. Звук, который сопровождает выдох, напоминает хруст свежего снега.
Характерной особенностью именно обструктивного бронхита является то, что ребенку становится тяжело именно выдохнуть воздух, вдох не вызывает у него трудностей.
Кашель при обструктивном бронхите может вообще отсутствовать, но чаще он бывает незначительный, сухой или малопродуктивный. Ребенок не может откашлять мокроту. Насморк, боль в горле, лихорадка и другие респираторные симптомы совсем не обязательны и свидетельствуют о наличии вирусного заболевания.
Опасные симптомы обструктивного бронхита у ребенка
Клинические проявления обструктивного бронхита напрямую зависят от степени закупорки бронхов отеком и слизью.
При легкой степени у малыша присутствуют лишь свистящие хрипы, которые практически не влияют на его общее самочувствие. Несмотря на них он может играть, рисовать и даже бегать по квартире.
Однако есть ряд симптомов, которые говорят о том, что обструкция бронхов привела к развитию дыхательной недостаточности и его здоровье под угрозой:
- Одышка, которая усиливается при беге, разговоре, активных играх. Ребенок не может целиком произнести длинное предложение, а делит его на несколько частей, сопровождая это вдохами. Также специфическим является смех ребенка, он становится прерывистым, дрожащим, меняет оттенок. После небольшой активности (бег, прыжки, игра) он останавливается, чтобы отдышаться.
- Втяжение межреберных промежутков. Если внимательно посмотреть на грудную клетку раздетого ребенка, то можно увидеть, что выдох дается ему с трудом и для этого он специально привлекает дыхательную мускулатуру. Во время дыхания визуально заметно втяжение межреберных промежутков.
- Вынужденное положение тела. Иногда малышу так тяжело дышать, что он непроизвольно выбирает для себя удобное положение. Он садится на стул и упирается руками в его ручки, либо встает рядом с низким столиком. Лежа одышка усиливается, поэтому самым комфортным положением для ребенка является сидя, опираясь спиной на мягкую подушку.
- Раздувание крыльев носа. Это еще один дополнительный механизм, который помогает ребенку при затруднении дыхания. Внимательные родители должны заметить его.
- Цианоз. Это очень серьезный симптом, который должен стать мгновенным поводом для реакции со стороны родителей. Цианотическая (синюшная) окраска носогубного треугольника и ногтей свидетельствует о серьезной гипоксии (нехватке кислорода).
Если на фоне наличия всех вышеперечисленных симптомов ребенок внезапно стал вял, неактивен, сонлив, при попытке его разбудить он все равно быстро засыпает, — это очень опасный признак того, что от дефицита кислорода начал страдать головной мозг и малышу немедленно нужна неотложная помощь.
Как лечат детей с обструктивным бронхитом: лекарства и вспомогательные методы
Обструктивный бронхит — опасное заболевание и в 1% случаев он приводит к гибели. Правда, последний пункт касается почти всегда сильно ослабленных детей первого года жизни, но это не повод пускать болезнь на самотек. Лечить обструктивный бронхит обязательно должен только доктор.
Если заболевание протекает относительно легко и у ребенка нет признаков дыхательной недостаточности (о которых говорилось в предыдущем пункте), то терапия возможна дома.
Однако при присоединении хотя бы одного из опасных симптомов, необходимо как можно быстрее вызвать скорую помощь, либо самостоятельно доставить малыша в детскую больницу.
Скорее всего, ничего опасного с ним не случится, однако тяжелая обструкция может развиться за считанные часы и лучше в это время находиться в стационаре.
В лечении обструктивного бронхита самой важной задачей является как можно быстрее восстановить проходимость нижних дыхательных путей. Для этого применяют ингаляции с бронхорасширяющими лекарствами (беротек, беродуал).
При тяжелой дыхательной недостаточности проводят капельное введение эуфиллина и терапию чистым кислородом. Применение кортикостероидов (пульмикорт) показано также при выраженном течении обструктивного бронхита и неэффективности бронхотиликов.
В зависимости от причины недуга (бактерии или вирусы) назначается специфическая терапия — противовирусные или антибиотики.
Препараты из группы муколитиков и отхаркивающих (Лазолван, Бромгексин, Флюдитек) категорически противопоказаны, ведь они усиливают выработку мокроты и она закупоривает и без того суженные бронхи. Из пероральных препаратов назначают те, что расширяют их (Эреспал). Для купирования лихорадки применяют жаропонижающие средства, а для облегчения носового дыхания — сосудосуживающие капли.
Лечение обструктивного бронхита включает и второстепенные методы, такие как физиотерапия, массаж, щелочные ингаляции, однако показания определяется только доктор. При малейшем подозрении на это заболевание нужно как можно быстрее вызвать врача-педиатра, если выражена дыхательная недостаточность — то скорую помощь. Самолечение может быть очень опасным.
Источник: http://IllnessNews.ru/ostorojno-obstryktivnyi-bronhit-y-rebenka/
Почему возникает, и как лечить обструктивный бронхит у ребенка?
Бронхит в детском возрасте находится на втором месте по частоте возникновения после острых респираторно-вирусных инфекций (ОРВИ).
Наиболее часто такие случаи диагностируют у тех детей, которые посещают места массового скопления людей, например, детские сады или школы.
Одной из форм бронхита является обструктивная форма, которая характеризуется патологической проходимостью бронхов. О данной форме заболевания поговорим подробнее.
Этиология заболевания у ребенка
Бронхит
Развитие острого обструктивного бронхита у детей, причины которого довольно разнообразны, сочетается с протеканием воспалительного процесса в слизистых оболочках бронхов.
В раннем возрасте, если болезнь протекает у ребенка до 1 года жизни, выявить болезнь довольно сложно, так как ребенок еще не может точно сказать, что его беспокоит, и что у него болит.
По этой причине специалисты рекомендуют внимательно наблюдать за своим чадом, и при первых, указывающих на недуг симптомах обращаться к врачу.
Почему происходит нарушение проводимости данного органа, и скапливается в нем слизь? Виной тому следующие провоцирующие факторы:
- Вирусная инфекция, которую перенес ребенок в прошлом. Основной причиной развития обструктивного бронхита у детей младенческого возраста считается перенесенная болезнь, которая сопровождается поражением дыхательной системы. К таковым можно отнести грипп и ангину – те патологии, которые в начале своего развития вводят в патологический процесс крупные бронхи, со временем поражая и мелкие бронхи.
- Воздействие на организм патогенных бактерий. Довольно часто встречается острый обструктивный бронхит у детей такой этиологии. Так, стоит выделить поражение организма стрептококком, пневмококком и стафилококком. Перечень таких бактерий, к сожалению, не исчерпывающий.
- Попадание в орган инородного тела. Не всегда родителям под силу следить за ребенком круглые сутки, не упуская из внимания то, чем он занимается. В силу домашней загруженности мама может не уследить, как малыш проглотит какую – либо деталь из своей любимой игрушки. Именно попадание в бронхи мелкой детали и является причиной развития воспалительного процесса в данной области, а точнее, — попадание вместе с деталью инфекционного агента. Инородное тело можно вытащить из органа, но инфекцию, к сожалению, — нет.
Аллергическая реакция организма на внешние раздражители. В таком случае может развиться бронхит аллергической этиологии, который последует за собой возникновение обструктивной формы недуга.
Иные источники возникновения обструктивного бронхита заключаются в следующем: врожденные аномалии развития дыхательных органов, воздействие на орган паразитов, которые способны инфицировать организм, проживание ребенка во вредных условиях, например, вблизи от заводов, которые выпускают в атмосферный воздух вредные вещества. В последнем случае стоит отметить, что, если ребенок систематически вдыхает подобные вредные вещества, существует риск развития не только бронхита, но и других, не менее опасных заболеваний.
Какие симптомы возникают при развитии обструктивного бронхита у ребенка?
Бронхит у ребенка
Очень важно как можно ранее выявить такое заболевание, так как именно от того, насколько рано выявлен бронхит у ребенка, и зависит дальнейший прогноз от проводимой терапии. Итак, при развитии острого обструктивного бронхита, симптомы возникают следующие:
- приступообразный сухой кашель;
- чувство нехватки воздуха (одышка), для чего характерно раздувание носовых ноздрей в моменты приступов;
- побледнение кожи;
- сохнут слизистые оболочки в ротовой полости;
- когда ребенок плачет, слезы не выделяются;
- утрата интереса к пище, потребность в воде уменьшена, позывы к мочеиспусканию становятся реже;
- в момент приступов одышки можно услышать характерные хрипы;
- повышается общая температура, но не до критических показателей;
- снимок рентгена показывает резкую прозрачность тканей легкого;
- если развивается и бронхиолит, когда вовлекаются в поражение мелкие бронхи, общее состояние ребенка значительно и резко ухудшается: возникает более сильный кашель, при чем отмечается отхождение мокроты;
Какими методами диагностирует болезнь врач?
Очень важно провести правильную диагностику, чтобы определиться с необходимым лечением. Рассмотрим, какая диагностика необходима для постановки диагноза «обструктивный бронхит»:
- сбор сведений о том, насколько давно начали возникать характерные недугу симптомы, какие именно симптомы возникают, с какой интенсивностью, были ли случаи заболевания обструктивным бронхитом у ближайших родственников;
- проведение клинического анализа крови, с помощью которого можно определить, повышена ли скорость оседания эритроцитов, что указывает на развитие воспалительного процесса в организме, а также выявить признаки лейкоцитоза;
- проведение стетоскопии – диагностики, с помощью которой врач выявляет наличие либо отсутствие хрипов и шумов в органе;
- проведение рентгенографического исследования, снимок которого сможет показать видимые изменения в легких;
- исследование мокроты, в которой могут содержаться возбудители воспалительного процесса (также врач определяет, насколько чувствителен патологический агент к антибиотическим средствам);
- проведение аллергопробы;
- проведение спирометрии, в ходе которой врач проводит измерение скорости и объема дыхания;
- проведение диагностических мер по выявлению в организме глистов и паразитов.
Кроме основной диагностики необходима и дифференциальная диагностика, которая поможет исключить иные, схожие по симптомам с обструктивным бронхитом заболевания.
В первую очередь исключают бронхиальную астму, которая, в отличие от бронхита с обструкцией, характеризуется появлением приступов в любое время суток, а также отсутствием повышенной общей температуры.
Необходимо исключить и попадание в бронхи инородного тела. В таком случае чувство нехватки воздуха возникает без симптомов – предвестников.
Иными, схожими с обструктивным бронхитом патологиями, можно назвать следующие: муовисцидоз (наследственное заболевание с возникновением удушья, выделением мокроты, рвотными позывами), поражение органа глистами (высокая интенсивность обструкции). Исходя из полученных результатов исследований, врач определяет степень тяжести течения бронхита, что важно для определения дальнейшего лечения.
1 степень поражения
На данном этапе развития обструктивного бронхита у ребенка как таковая одышка и чувство нехватки воздуха не наблюдаются. Исключениями можно назвать моменты подъема лестницей или быстрой ходьбы.
2 степень поражения
На данном этапе развития болезни ребенок не может долго подниматься лестницей и быстро ходить на дальнее расстояние.
3 степень поражения
В таком случае ребенку тяжело ходить даже с медленной скоростью, ведь начинает возникать одышка и чувство нехватки воздуха.
4 степень поражения
Чувство нехватки воздуха присутствует как при нагрузках и движении ребенка, так и в состоянии покоя, когда он кушает, разговаривает или осуществляет повороты туловищем.
Терапия заболевания у детей
Как лечить обструктивный бронхит у ребенка? Сразу после диагностирования обструктивного бронхита у детей лечение заключается в приеме медикаментов, проведении физиотерапевтических процедур, соблюдении правильного рациона питания и правильного распорядка дня. Медикаменты при бронхите у ребенка назначают следующие:
- Прием антибиотических средств и противовирусных препаратов. Последние наиболее эффективны на начальной стадии развития патологии, в то время как антибиотики – средства не первой необходимости. Антибиотические средства помогают в следующих случаях: при повышенной температуре, явно выраженной интоксикации организма, отхождении мокроты с гнойными прожилками, влажных хрипах и патологических показателях анализа крови. Стоит отметить, что лечение антибиотиками обструктивного бронхита у детей Комаровский считает нецелесообразным, так как, по его мнению, такие средства вовсе не помогут устранить вирусы в организме, а могут вызвать довольно опасные осложнения.
- Прием отхаркивающих и противокашлевых средств. С помощью подобных препаратов можно значительно улучшить отхождение мокроты из легких.
- Прием лекарственных средств, которые способствуют снятию бронхоспазма.
- Прием гормональных препаратов. Таковые эффективны для устранения воспалительного процесса в том случае, когда заболевание развивается на последних стадиях.
- Прием антигистаминных препаратов. Необходимы в том случае, если у ребенка повышен риск возникновения различных аллергических реакций.
Вылечить заболевание можно только комплексным методом, используя всевозможные средства, и проводя все необходимые процедуры. Так, совместно с приемом медикаментов лечащий врач назначает прохождение курса точечного массажа и дыхательной гимнастики, проведение физиотерапевтических процедур, а именно, — ингаляций с использованием трав, парафинового озокерита, УВЧ.
Какие осложнения могут развиваться при неправильном или несвоевременном лечении заболевания?
Любое заболевание может сопровождаться неприятными последствиями, если запустить его течение, своевременно не обратившись к врачу. Обструктивный бронхит имеет следующие негативные последствия:
- Переход заболевания в хроническую форму.
- Пневмония.
- Развитие эмфиземы легких.
- Учащение пульса.
- Возникновение астмы.
- Возникновение синусита.
Как предотвратить развитие обструктивного бронхита у ребенка?
Так как причины, симптомы и лечение обструктивного бронхита детально рассмотрены, выясним, как же можно предотвратить появление такой патологии бронхов у детей. Итак, отметим наиболее эффективные правила профилактики недуга:
- Запрещено общаться с теми людьми, которые больны патологиями дыхательной системы, включая бронхит.
- Запрещено контактировать с аллергенами, особенно, если есть риск заражения болезнями, имеющими аллергическую этиологию.
- Рекомендовано своевременно проводить вакцинацию от гриппа.
- Рекомендовано вести правильный образ жизни: отказаться от курения и употребления алкогольных напитков.
- Соблюдение правильного рациона питания.
- Укрепление иммунитета.
- Если у ребенка есть предрасположенность к развитию обструктивного бронхита, необходимо систематически посещать врача для контроля общего состояния организма.
- Если ребенок проживает в плохих экологических условиях, к тому же, если у него имеется предрасположенность к развитию бронхита, необходимо срочно сменить место проживания.
И, конечно, основным правилом профилактики считается своевременное лечение болезней, которые могут стать причиной развития обструктивного бронхита.
Источник: http://zdorovie-legkie.ru/obstruktivnyj-bronhit-u-detej/
Обструктивные бронхиты у детей
le>
Эти заболевания протекают тяжело и очень часто сопровождаются бронхообструктивным синдромом, что еще больше утяжеляет состояние маленького пациента.
Термин «obstructio» в переводе с латыни означает «препятствие, преграда, заграждение», что довольно точно отражает суть процесса – возникновение препятствий нормальному току воздуха в легкие малыша.
Обструкцией дыхательных путей называют сужение или полное перекрытие просвета дыхательных путей, которое может возникать в результате либо скопления в просвете бронхов слизи, либо утолщения стенок бронха, либо спазма мышц в его стенке, без нарушений в самой легочной ткани.
Что такое бронхиальная обструкция
Чаще всего при бронхиальной обструкции появляется кашель. Обычно он сухой, мокрота практически не откашливается или ее мало и она очень вязкая. Кашель на фоне аллергии может приобретать характер приступообразного; во время приступа у малыша могут посинеть губы и кончики пальцев – это признак дыхательной недостаточности.
Кроме того, у многих детей отмечается наличие одышки, учащенного и затрудненного дыхания при нагрузке, а если обструкция выраженная – даже в покое. Из-за одышки малыши могут принимать вынужденное положение: они спят на животе, иногда свешивая голову или разместив ее ниже уровня тела, так как в таком положении облегчено отхождение мокроты.
Дыхание больного ребенка слышно на расстоянии. Вдох происходит практически неизменно, а выдох – обычно с усилием, он удлиняется, грудная клетка выглядит вздутой, с втяжением межреберных промежутков.
При выраженных степенях обструкции возможны приступы удушья.
Дыхательная система ребенка
Бронхообструктивный синдром не заболевание и не диагноз – это состояние, возникающее при воздействии различных факторов. Иначе говоря, данный синдром может быть всего лишь одним из множества проявлений различных болезней.
Развитие бронхиальной обструкции на фоне ОРВИ у малышей возникает часто, этому способствуют особенности дыхательной системы ребенка. Она чувствительна к воздействию неблагоприятных факторов, имеет возрастные особенности: диаметр бронхов, проводящих воздух, у детей значительно меньше, чем у взрослых.
За счет меньшего диаметра всех бронхов ребенка сопротивление току воздуха при дыхании у него значительно выше и усилий на осуществление дыхания требуется значительно больше. Поэтому для малыша так опасны воспаление и отек стенки бронха, всегда возникающие при бронхитах.
Если произойдет уменьшение просвета хотя бы на 1–2 мм, усилий на осуществление дыхания потребуется в два-три раза больше. Кроме того, ухудшению состояния способствует и особенность строения слизистых оболочек бронхов: в них много особых клеток, которые производят большое количество вязкой слизи.
Органы дыхательной системы у детей очень обильно кровоснабжаются, а стенки сосудов легко проницаемы для жидкости, что способствует возникновению отечности стенки бронхов.
Дополнительными факторами, способствующими развитию бронхиальной обструкции у малышей, является недостаточная их подвижность в первые месяцы жизни. Частые положения на спине во время сна и бодрствования не способствуют дренажу секрета, слизь застаивается и вызывает воспаление.
Кроме уже описанных особенностей строения бронхов, в развитии бронхиальной обструкции у детей ведущую роль отводят вирусной инфекции.
Факторами риска возникновения обструкции бронхов у ребенка также являются:
- неврологические проблемы;
- наследственная предрасположенность к аллергическим болезням;
- повышенная чувствительность бронхов к внешним влияниям;
- рахит;
- гипотрофия и избыточный вес;
- ранний переход на смеси и смешанное вскармливание;
- респираторные болезни в первые месяцы жизни, особенно в первые полгода.
Одной из немаловажных причин развития обструкции является курение в семье, в том числе и при ребенке.
У малышей до 1 года причинами этого состояния могут стать срыгивания и аспирация пищевых масс, т. е. попадание частиц пищи из ротовой полости в дыхательные пути.
В 2–3 года на первый план выходят другие причины бронхиальной обструкции – это бронхиальная астма, попадание инородных тел в дыхательные пути, тимомегалия – увеличение вилочковой железы, аскаридоз (при миграции паразита в организме), бронхиты, заболевания органов дыхания, пороки сердца.
Обструктивный бронхит: как развивается заболевание
Основной клинический признак синдрома бронхиальной обструкции – затруднение дыхания – возникает из-за того, что при нарушении правильной работы бронхиального дерева и наличии обструкции, т.е. препятствий, воздуху сложно пройти к легким.
Тогда на дыхание затрачивается больше сил, усиливается работа дыхательной мускулатуры и возрастает внутригрудное давление.
В свою очередь, повышение внутригрудного давления способствует сдавливанию бронхов, и возникают сухие хрипы и свистящие звуки при дыхании.
Основным «виновником» бронхообструктивного синдрома у малышей является воспаление, которое провоцируется всеми факторами – инфекционными, аллергическими, токсическими, физическими и даже неврологическими.
Как только в стенке бронха возникает воспалительный процесс, поврежденные клетки тут же начинают производить особые биологически активные вещества – медиаторы воспаления.
Они и повышают температуру, вызывают боль, покраснение, сыпь.
Одним из таких веществ является гистамин, известный нам по антигистаминным, или противоаллергическим, лекарствам. Однако его эффекты в организме гораздо обширнее, чем обычно себе представляют родители: в частности, в бронхиальной обструкции он играет одну из ведущих ролей.
Из-за него развивается усиленная проницаемость сосудов и возникает отек, происходит усиление производства вязкой мокроты и слизи, развивается спазм бронха и резкое сужение просвета для прохождения воздуха. Итогом и становится проявление бронхообструктивного синдрома.
Кроме того, в дальнейшем присоединяется повреждение эпителия, клетки начинают слущиваться и приобретают избыточную чувствительность к казалось бы обычным факторам – например, к прохладному или влажному воздуху. Поэтому в дальнейшем из-за этой повышенной чувствительности приступы обструкции могут повторяться.
А это опять приводит к выделению гистамина и воспалению: образуется порочный круг, и все лечебные мероприятия должны быть направлены на разрыв этого круга.
Провести полноценную диагностику для крохи очень сложно – врачу приходится основываться на данных осмотра и жалобах родителей, а также на результатах прослушивания легких. Важно отметить наличие в семье аллергиков, ранее перенесенные малышом заболевания, данные о наличии хронических инфекций и неблагоприятном течении родов и первых месяцев жизни.
Если у малыша отмечаются рецидивы бронхиальной обструкции, то потребуются еще и дополнительные исследования. Обязательно нужно будет исследовать кровь, особенно лейкоцитарную формулу и скорость оседания эритроцитов, которые покажут наличие воспаления или аллергии.
Кроме этого, необходимо исключить инфицирование хламидиями, микоплазмами, цитомегаловирусом, герпесом и пневмоцистозом. Обычно это делается по анализу крови и наличию специфических антител – иммуноглобулинов класса М и G. Стоит исключить у ребенка гельминтозы, т.е.
поражения глистами, токсокароз и аскаридоз. Для этого проводят такое же исследование крови на антитела.
При исключении этих проблем необходимо проконсультироваться у аллерголога и исследовать специфические IgE – общий и специфические к определенным аллергенам.
Возможно, понадобятся и кожные пробы – если малыш старше 1,5–2 лет.
Если имеется подозрение на пневмонию, осложнения или инородное тело в дыхательных путях, рекомендуется провести также рентген грудной клетки. Кроме этого, в каждом конкретном случае врач может порекомендовать и многие другие исследования – бронхографию, бронхоскопию и даже компьютерную томографию.
Обструктивный бронхит: лечение
В тяжелых случаях или если возраст ребенка меньше 1 года, рекомендуется его госпитализация в стационар. Стационарное лечение также проводится малышам с повторными эпизодами бронхиальной обструкции.
Естественно, оптимальное лечение направлено на устранение причины этого состояния – инфекции, аллергии, запыленности и т.д. Кроме этого, нужно максимально полно учитывать все механизмы развития бронхиальной обструкции.
Основными в терапии должны быть мероприятия, улучшающие отхождение мокроты. К ним относится обильное количество питья, причем лучше – обладающего ощелачивающим эффектом, например минеральная вода без газа, молоко или обычная вода.
Активно используются отхаркивающие и муколитические, т.е. разжижающие вязкую мокроту, препараты. Лекарства выбираются строго с учетом возраста малыша, тяжести его состояния, количества и свойств мокроты.
Если она необильная и очень вязкая, то будет отходить трудно, поэтому основной целью является разжижение мокроты, снижение ее «липкости» и переход кашля из непродуктивного, сухого, во влажный, отхаркивающий.
Хорошим разжижающим эффектом обладает ингаляционная терапия, особенно через специальные небулайзеры, дающие возможность точно дозировать препараты. Кроме того, препараты вводятся и через рот – в виде сиропов, растворов или капель.
Хорошо себя зарекомендовали препараты АМБРОКСОЛА – АМБРОГЕКСАЛ, ФЛАВАМЕД, ЛАЗОЛВАН, АМБРОБЕНЕ, ХАЛИКСОЛ. Они хорошо разжижают мокроту, усиливают ее движение и обладают умеренным противовоспалительным эффектом.
Эти препараты можно применять с 3 месяцев.
В терапии легких и среднетяжелых приступов у малышей с 1,5–2 лет можно использовать препараты, содержащие АЦЕТИЛЦИСТЕИН, – ФЛУИМУЦИЛ, АЦЦ, АЦЕСТИН. Особенно эффективны они в первые дни приступа, но их можно принимать только через рот – в ингаляциях их не применяют.
Необходимо воздействовать не только на мокроту, но и на мышечный компонент, расслабляя бронхи. Все используемые для этого препараты тщательно подбираются, предпочтение отдается группе ингаляционных форм. Обычно для детей с 2 лет применяют САЛЬБУТАМОЛ через небулайзер.
БЕРОДУАЛ и АТРОВЕНТ используют с рождения в виде ингаляций несколько раз в день по назначению врача.
Для облегчения состояния ребенка необходима противовоспалительная терапия, которая снижает отек бронхов и выработку слизи. Одним из таких препаратов является ФЕНСПИРИД (ЭРЕСПАЛ), применяемый с 6 месяцев: он снижает отечность, секрецию слизи, уменьшает воспаление. Дозировать это средство несложно, оно предлагается для малышей в виде сиропа.
В случае тяжелого течения бронхообструкции применяются гормональные препараты – кортикостероиды в виде ингаляции, а в крайне тяжелых случаях – внутримышечно и внутривенно. Это высокоэффективный и безопасный метод лечения, он проводится коротким курсом. Обычно гормоны назначают не более чем на 5–7 дней.
При бронхообструктивном синдроме используют и антигистаминные средства – но только в случае достоверно известной аллергической причины этого состояния либо при изначально неблагополучном аллергическом фоне у малыша. Эти вещества снижают выделение гистамина, о котором шла речь выше.
Для малышей до 3 лет применяют только препараты первого поколения – ФЕНИСТИЛ, ФЕНКАРОЛ, ПЕРИТОЛ, СУПРАСТИН.
Стоит заметить, однако, что применение их должно быть строго ограничено, так как у них имеется «подсушивающий» слизистые оболочки эффект, что не очень благоприятно может отразиться на вязкости секрета бронхов.
Проводятся так называемые постуральные дренажи и дренажные массажи, то есть лечение определенным положением тела и особыми мероприятиями, улучшающими отток мокроты из бронхов и стимулирующими вентиляционную функцию. Очень полезны специальные дыхательные упражнения, которые помогают эффективнее вентилировать легкие и способствуют расслаблению и успокоению взволнованного малыша.
Антибиотики назначают только при бактериальной природе воспаления, лихорадке выше 38°С в течение 3 и более суток, при симптомах интоксикации или при пневмонии.
Обструктивный бронхит: профилактика
Конечно, приступы бронхиальной обструкции нужно предотвращать. Зная основные причины их развития, стоит разработать для своего крохи меры профилактики.
Первая и самая полезная привычка, которую надо выработать с рождения ребенка, – это здоровый образ жизни.
Нужно исключить курение, привести в порядок свое питание и питание малыша, убрав из него потенциальные аллергены и сбалансировав его по основным пищевым компонентам, витаминам и минералам.
Необходимо создать гипоаллергенный быт, убрав из дома животных. Также следует поддерживать в помещении температуру 20–22°С и влажность 55–60%.
Для малышей с бронхиальной обструкцией назначается индивидуальная и щадящая схема вакцинации, проводятся мероприятия по лечению очагов хронической инфекции в носу и глотке.
Обязательно нужно заниматься закаливанием ребенка, часто и много гулять, адекватно одевать малыша: перекутанные дети чаще и дольше болеют, ведь перегрев снижает иммунитет.
Врач может рекомендовать ребенку массаж и гимнастику, дыхательные и дренажные упражнения. Помогут курсы витаминотерапии и общеукрепляющее лечение.
Конечно, бронхиальная обструкция – это серьезное состояние, и очень часто оно пугает родителей. Однако справиться с ним и предотвратить повторные приступы вполне возможно – нужно только знать об этом состоянии, уметь вовремя распознать его первые признаки и правильно оказать малышу помощь совместно с его лечащим доктором.
Источник фото: Shutterstock
Источник: https://www.2mm.ru/malysh/zdorove-rebenka/1092/obstruktivnye-bronhity-u-detey
Обструктивный бронхит: причины развития у детей, симптомы и препараты для лечения
Сколько только патологий не подстерегает наших малышей в раннем детстве! Многие мамочки с ног сбились в поисках хороших педиатров, гастроэнтерологов, пульмонологов и невропатологов, чтобы они посмотрели их чадо и назначили лечение.
Ведь у маленьких деток часто дают сбой пищеварительная, нервная и дыхательная системы. Заболевания органов дыхания занимают в количестве патологий в детском возрасте, чуть ли не половину.
Особенно мамочек пугает, когда их детки не могут выдохнуть и вдохнуть воздух, синеют и сложно откашливаются. Это говорит о развитии обструктивного бронхита.
Описание патологии
Обструктивный бронхит у детей часто возникает в возрасте от 0 до 3 лет. Это серьезная патология органов дыхания, так как нарушается проходимость бронхов, из-за чего ребенку трудно дышать. А как прожить без дыхания? Поэтому при несвоевременном лечении такого состояния возникает угроза жизни малыша.
Обструктивный бронхит у детей развивается в считанные минуты, состояние их ухудшается с каждой секундой. Но это не повод залечивать малыша разными ненужными препаратами, поэтому ниже мы рассмотрим основные принципы определения болезни, причины ее возникновения и помощь при таком состоянии.
Причины обструкции бронхиального дерева
Обструктивный бронхит у ребенка развивается чаще всего внезапно, в ночное время, когда малыш спокойно спит. Причин такому состоянию несколько:
- Аллергия. Аллергические реакции у детей стали часто проявляться из-за незрелости защитных структур организма, некачественного питания, плохой экологии, частых стрессов. Сужение бронхов может произойти в результате аллергического ответа организма на определенный раздражитель.
- Курение. Трудно приходится малышам в семье, где есть курильщики. Дыхательная система деток не рассчитана на постоянное поступление в нее вредных веществ, выделяемых с дымом во время курения. Пассивное курение приводит к развитию обструкции.
- Вирусные и бактериальные инфекции. У грудничков и деток до 3-х лет не все структуры дыхательной системы развиты, как у взрослых. Сами по себе бронхи у них настолько мелкие, что только из-за анатомического строения во время болезни возникает обструкция. Под влиянием токсинов распространившейся инфекции сначала поражаются крупные бронхи, затем воспаление затрагивает и мелкие дыхательные структуры. Бронхи сужаются из-за спазма, слизь скапливается в узком просвете, ребенок не может нормально дышать.
- Инородное тело. Попадание инородного тела в пути дыхания иногда становятся причиной обструкции.
- Пороки развития. Ребенок может уже родиться с различными аномалиями дыхательной системы. По этой причине в раннем детстве у него может часто возникать обструктивный синдром.
- Паразиты. К сожалению, у таких деток спазм бронхов могут спровоцировать еще и паразиты.
Такой синдром может возникать еще по причине морфологических особенностей органов дыхательной системы малышей:
- У деток только спустя несколько лет после рождения дозревает эпителиальный слой, выстилающий бронхи. Это приводит к секреции вязкой слизи, которую маленькие мерцательные реснички не могут вытолкнуть из бронхов. В результате слизь остается, а вместе с ней остаются и размножаются болезнетворные микроорганизмы в просвете бронхов ребенка.
- Железистая ткань до 3 лет гипертрофирована, из-за этого бронхи узкие, спазм их еще больше сужает.
- В этом возрасте особой чувствительностью характеризуется гладкая мускулатура бронхиального дерева, даже незначительное их раздражение приводит к сильнейшим спазмам.
- Не работает защитная система – местный иммунитет. В процессе роста малыша он только развивается.
- Избыточный или недостаточный вес, нехватка витамина D в организме, слабая терморегуляция и ранний отказ от грудного вскармливания также являются факторами риска возникновения обструктивного синдрома.
Проявления синдрома
Симптомы и лечение этой патологии тесно связаны, так как часто обходятся лишь симптоматической терапией. В тяжелых случаях применяется базисная терапия, которую необходимо применять даже в промежутках между приступами.
Основные признаки болезни:
- Ребенок беспокойно себя ведет до сна.
- При наличии острого бронхита даже на расстоянии слышны хрипы и свисты во время дыхания.
- Если прислушаться или прослушать грудную клетку ребенка с помощь фонендоскопа, будет слышно клокотание. Но это не влажные хрипы, и они прослушиваются в нескольких местах, проходят после кашля.
- Одышка и удушье. Это основной признак синдрома, на вдохе малыш напрягается.
- Изматывающий кашель.
- Ребенок часто дышит. Необходимо сравнить с нормой: до полугода малыш в норме дышит 60 раз в минуту, от 6 до 12 месяцев дышит 50 раз, от года до пяти лет – 40 раз.
- Синеет носогубной треугольник.
Хроническая форма обструкции
Лечение обструктивного бронхита у детей должно начинаться незамедлительно, при первых симптомах. Лечение острой формы обструктивного бронхита и хронической немного отличается.
Хронический обструктивный бронхит периодически возникает в результате попадания и размножения инфекции в дыхательных путях. Проявляется он почти как приступ бронхиальной астмы, но аллергические причины отсутствуют.
Такой синдром в хронической форме начинается из-за инфекции или аспирации (попадание инородного тела в дыхательные пути).
Диагностика обструктивного бронхита
Чтобы достоверно определить диагноз и лечение, если позволяет состояние больного, проводятся такие обследования:
- Изучение симптомов на время приема специалиста и анамнеза по словам родителей.
- Аускультация – врач прослушивает хрипы, свист и шумы в бронхах ребенка.
- Рентгенография.
- Лабораторное исследование крови.
- Бактериальное исследование мокроты.
- Спирометрия – врач анализирует, справляются ли легкие со своими функциями.
Препараты и способы лечения обструктивного синдрома
Лечение у взрослых детей и малышей отличается в применении препаратов, их дозировках и условиях. Детки до 2 лет проходят лечение в стационаре под наблюдением педиатров. Там же они определяют, чем лечить малюток.
Особенности режима ребенка
При повышении температуры на фоне распространения инфекции ребенку необходим постельный режим. Наблюдения показывают, что большинство детей после приступа обструкции могут активно себя вести. Но важно не допускать физических перегрузов для них.
Лечебные мероприятия включают в себя прогулки на свежем воздухе. Рекомендуется гулять по часу два раза в день в парковой зоне вдали от дорог и скоплений людей.
Питание
Не допускать использование в период болезни веществ, которые могут вызвать аллергию. Нельзя применять жирную, жареную, слишком соленую пищу.
Нужно давать деткам продукты питания, которые легко усваиваются, богатые витаминами. Также важно обеспечивать обильное питье: соки и компоты из яблок, отвары трав, витаминные чаи.
Гигиена
На время лечения важно обеспечить гигиену помещения ребенка: делать влажные уборки, не применять раздражающие моющие вещества, ограничить поступление дыма от курения.
Использование препаратов
Как лечить малыша, определяет врач после осмотра. Он же совместно с родителями принимает решение о целесообразности госпитализации по состоянию ребенка. Для лечения используются некоторые группы препаратов.
Бронхолитики
Это препараты для снятия спазма бронхов. Они расширяют их просвет, способствуя увеличению попадания кислорода в дыхательные пути и питанию всех тканей организма. Применение этих препаратов крайне важно при обструктивном бронхите у детей, лечение ими должно начинаться еще во время приступа.
Маленьким детям дают препараты в форме сиропа, чтобы легче было их принимать. Также после 2 лет возможно применение ингаляций с этими веществами:
- Аскорил;
- Кленбутерол;
- Сальметерол;
- Беродуал;
- Сальбутамол.
Некоторые из них разводятся с физраствором для ингаляционной терапии. Они снимают спазм бронхов в течение 15 минут.
Гормональные средства
При отсутствии необходимого эффекта применяются гормональные средства. Но их частое применение вызывает привыкание и побочные эффекты. Это такие препараты, как Пульмикорт, Буденит и другие.
Муколитики и отхаркивающие вещества
Лечить обструктивный бронхит в младенческом возрасте достаточно тяжело. Для этого используются бронхорасширяющие препараты и поддерживающая терапия. Деткам постарше назначаются муколитики и отхаркивающие средства для разжижения и выведения слизи.
Назначаются препараты на основе амброксола, карбоцистеина, и экстрактов растений. Часто применяются такие средства и их аналоги:
- Амбробене;
- Лазолван;
- Флавамед;
- Бронхикум;
- Гербион;
- Геделикс;
- Эресапал.
Вылечить обструктивный бронхит очень хорошо помогают ингаляции с помощью небулайзера. Можно дышать просто солевыми или щелочными растворами. Они не оказывают лечебное действие, но помогают деткам откашливать мокроту, смягчают приступы кашля. Затем можно использовать препараты в растворах для ингаляций. Они разводятся с физраствором для лучшено проникновения в бронхи и усвоения.
Такая терапия иногда лучше действует, чем таблетки и сиропы. При вдыхании мелких частичек лечебной жидкости они сразу же оседают на слизистых оболочках, начиная свое действие. Тогда как лекарства в таблетированной форме или сиропы сначала должны пройти через химические процессы в желудочно-кишечном тракте, затем уже начать свое действие на слизистую оболочку бронхов.
В лечении кашля важно советоваться с врачом, что применять, и когда это делать.
Муколитические средства применяются вначале лечения, чтобы добиться нужной консистенции мокроты, затем происходит переход на отхаркивающие средства для лучшего и быстрого выведения патологической слизи из нижних дыхательных путей.
А это уже совсем другие препараты. Важно: деткам до 2-х лет муколитики не применяются, так как они физиологически не могут откашлять большое количество слизи.
Препараты против аллергии
Выделение гистаминов в кровотоке производит отеки, зуд, спазмы и другие аллергические реакции. При бронхоспазме, возникшем по причине обструкции, необходимо давать антигистаминные средства, если ребенок склонен к аллергии.
Специалисты пришли к мнению, что иммунный ответ на возникшую обструкцию, присутствует практически во всех случаях. Поэтому считают применение антигистаминных средств оправданным для всех детей с обструктивным синдромом.
Применяются для маленьких детей от полугода Зиртек и его синонимы, после 2 лет допускается применение Лоратадина, Клиритина, Эриуса, Эдема. После 5 лет можно применять Телфаст и его синонимы.
Стимуляция иммунитета
Чтобы помочь ребенку скорее избавиться от болезни, врачи назначают иммуномодулирующие препараты. К слову, применяемые противовирусные средства при инфекционной природе обструктивного бронхита, также стимулируют работу иммунной системы. Они используются в разных формах выпуска: ректальные суппозитории, таблетки, капли, сиропы. Часто применяются такие препараты:
- Виферон;
- Лаферобион;
- Иммунофлазид;
- Гроприносин;
- Арбидол;
- Кагоцел и другие.
Антибиотики
Антибиотикотерапия оправдана, если известна бактериальная причина спазма бронхов. В других случаях они неэффективны и даже вредны. Какую группу антибиотиков применять, дозировку и курс лечения решает врач. Часто назначаются цефалоспорины или амоксициллины.
Источник: https://medlegkie.ru/lechenie-bronhita/obstruktivnyj-bronhit-prichiny-razvitiya-u-detej-simptomy-i-preparaty-dlya-lecheniya.html