Бронхиальная астма
За последние два десятка лет заболеваемость по бронхиальной астме выросла, и на сегодняшний день в мире около 300 миллионов людей, которые страдают ею.
Это одно из самых распространенных хронических заболеваний, которому подверженные все люди, вне зависимости от пола и возраста. Смертность среди больных бронхиальной астмой достаточно высока.
Тот факт, что в последние двадцать лет заболеваемость бронхиальной астмой у детей постоянно растет, делает бронхиальную астму не просто болезнью, а социальной проблемой, на борьбу с которой направляется максимум сил.
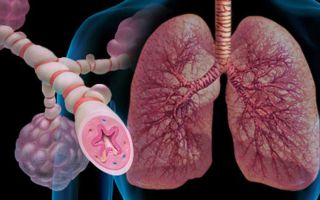
Бронхиальная астма – это хроническое неинфекционное заболевание дыхательных путей воспалительного характера. Хронические воспалительные процессы в органах дыхания ведут к их гиперактивности, в результате которой при контакте с аллергенами или раздражителями, мгновенно развивается обструкция бронхов, что ограничивает скорость потока воздуха и вызывает удушье.
Приступы удушья наблюдаются с разной периодичностью, но даже в стадии ремиссии воспалительный процесс в дыхательных путях сохраняется. В основе нарушения проходимости потока воздуха, при бронхиальной астме лежат следующие компоненты:
- обструкция дыхательных путей из-за спазмов гладкой мускулатуры бронхов или вследствие отека их слизистой оболочки.
- закупорка бронхов секретом подслизистых желез дыхательных путей из-за их гиперфункции.
- замещение мышечной ткани бронхов на соединительную при длительном течении заболевания, из-за чего возникают склеротические изменения в стенке бронхов.
Несмотря на сложность, бронхиальная астма хорошо поддается лечению, благодаря которому можно добиться стойкой и длительной ремиссии.
Постоянный контроль над своим состоянием позволяет пациентам полностью предотвратить наступление приступов удушья, снизить или исключить прием препаратов для купирования приступов, а так же вести активный образ жизни.
Это помогает поддержать функции легких и полностью исключить риск осложнений.
Наиболее опасным провоцирующим фактором для развития бронхиальной астмы являются экзогенные аллергены, лабораторные тесты на которые подтверждают высокий уровень чувствительности у больных БА и у лиц, которые входят в группу риска.
Самыми распространенными аллергенами являются бытовые аллергены – это домашняя и книжная пыль, корм для аквариумных рыбок и перхоть животных, аллергены растительного происхождения и пищевые аллергены, которые еще называют нутритивными. У 20-40% больных бронхиальной астмой выявляется сходная реакция на лекарственные препараты, а у 2% болезнь получена вследствие работы на вредном производстве или же, например, в парфюмерных магазинах.
Инфекционные факторы тоже являются важным звеном в патогенезе бронхиальной астмы, так как микроорганизмы, продукты их жизнедеятельности могут выступать в качестве аллергенов, вызывая сенсибилизацию организма. Кроме того, постоянный контакт с инфекцией поддерживает воспалительный процесс бронхиального дерева в активной фазе, что снижает чувствительность организма к экзогенным аллергенам.
Так называемые гаптенные аллергены, то есть аллергены небелковой структуры, попадая в организм человека и связываясь его белками так же провоцируют аллергические приступы и увеличивают вероятность возникновения БА. Такие факторы, как переохлаждение, отягощенная наследственность и стрессовые состояния тоже занимают одно из важных мест в этиологии бронхиальной астмы.
В основе изменений бронхов лежит сенсибилизация организма, когда при аллергических реакциях немедленного типа, протекающих в виде анафилаксий, вырабатываются антитела, а при повторной встрече с аллергеном происходит мгновенное высвобождение гистамина, что и приводит к отеку слизистой бронхов и к гиперсекреции желез.
Иммунокомплексные аллергические реакции и реакции замедленной чувствительности протекают аналогично, но с менее выраженными симптомами.
Повышенное количество ионов кальция в крови человека в последнее время тоже рассматривается как предрасполагающий фактор, так как избыток кальция может провоцировать спазмы, в том числе и спазмы мускулатуры бронхов.
При патологоанатомическом исследовании умерших во время приступа удушья отмечается полная или частичная закупорка бронхов вязкой густой слизью и эмфизематозное расширение легких из-за затрудненного выдоха. Микроскопия тканей чаще всего имеет сходную картину – это утолщенный мышечный слой, гипертрофированные бронхиальные железы, инфильтративные стенки бронхов с десквамацией эпителия.
По происхождению:
По степени тяжести:
- интермиттирующая, то есть эпизодическая
- персистирующая легкой степени тяжести
- персистирующая средней степени тяжести
- персистирующая тяжелой степени тяжести
По состоянию:
- обострение
- ремиссия
- нестабильная ремиссия
- стабильная ремиссия
По уровню контроля:
- контролируемая
- частично контролируемая
- неконтролируемая
То есть, диагноз пациента с бронхиальной астмой включает в себя все вышеперечисленные характеристики. Например, «Бронхиальная астма неаллергического происхождения, интермиттирующая, контролируемая, в стадии стабильной ремиссии».
Симптоматика бронхиальной астмы
Приступ удушья при бронхиальной астме делится на три периода: период предвестников, период разгара и период обратного развития. Период предвестников наиболее выражен у пациентов с инфекционно-аллергической природой БА, он проявляется вазомоторными реакциями со стороны органов носоглотки (обильные водянистые выделения, непрекращающееся чихание).
Второй период (он может начаться внезапно) характеризуется ощущением стесненности в грудной клетке, которое не позволяет дышать свободно. Вдох становится резким и коротким, а выдох наоборот продолжительным и шумным. Дыхание сопровождается громкими свистящими хрипами, появляется кашель с вязкой, трудно отхаркиваемой мокротой, что делает дыхание аритмичным.
Во время приступа положение пациента вынужденное, обычно он старается принять сидячее положение с наклоненным вперед корпусом, и найти точку опоры или опирается локтями в колени. Лицо становится одутловатым, а во время выдоха шейные вены набухают. В зависимости от тяжести приступа можно наблюдать участие мышц, которые помогают преодолеть сопротивление на выдохе.
При перкуссии звук ясный коробочный из-за гипервоздушности легких, подвижность легких резко ограничена, а их границы смещены вниз.
При аускультации над легкими прослушивается везикулярное дыхание, ослабленное с удлиненным выдохом и с большим количеством сухих свистящих хрипов.
Из-за увеличения легких в объеме, точка абсолютной тупости сердца уменьшается, тоны сердца приглушенные с акцентом второго тона над легочной артерией.
В периоде обратного развития начинается постепенное отхождение мокроты, количество хрипов уменьшается, и приступ удушья постепенно угасает.
Проявления, при которых можно заподозрить наличие бронхиальной астмы.
- высокотональные свистящие хрипы при выдохе, особенно у детей.
- повторяющиеся эпизоды свистящих хрипов, затрудненного дыхания, чувства стеснения в грудной клетке и кашель, усиливающийся в ночной время.
- сезонность ухудшений самочувствия со стороны органов дыхания
- наличие экземы, аллергических заболеваний в анамнезе.
- ухудшение или возникновение симптоматики при контакте с аллергенами, приеме препаратов, при контакте с дымом, при резких изменениях температуры окружающей среды, ОРЗ, физических нагрузках и эмоциональных напряжениях.
- частые простудные заболевания «спускающиеся» в нижние отделы дыхательных путей.
- улучшение состояние после приема антигистаминных и противоастматических препаратов.
В зависимости от тяжести и интенсивности приступов удушья бронхиальная астма может осложняться эмфиземой легких и присоединением вторичной сердечно-легочной недостаточности.
Передозировка бета-адреностимуляторов или быстрое снижение дозировки глюкокортикостероидов, а так же контакт с массивной дозой аллергена могут привести к возникновению астматического статуса, когда приступы удушья идут один за другим и их практически невозможно купировать. Астматический статус может закончиться летальным исходом.
Диагностика бронхиальной астмы
Диагноз обычно ставится пульмонологом на основании жалоб и наличия характерной симптоматики. Все остальные методы исследования направлены на установление степени тяжести и этиологии заболевания.
Спирометрия. Помогает оценить степень обструкции бронхов, выяснить вариабельность и обратимость обструкции, а так же подтвердить диагноз. При БА форсированный выдох после ингаляции бронхолитиком за 1 секунду увеличивается на 12% (200мл) и более. Но для получения более точной информации спирометрию следует проводить несколько раз.
Пикфлоуметрия или измерение пиковой активности выдоха (ПСВ) позволяет проводить мониторинг состояния пациента, сравнивая показатели с полученными ранее. Увеличение ПСВ после ингаляции бронхолитика на 20% и более от ПСВ до ингаляции четко свидетельствует о наличии бронхиальной астмы.
Дополнительная диагностика включает в себя проведение тестов с аллергенами, оценку газового состава крови, ЭКГ, бронхоскопию и рентгенографию легких.
Лабораторные исследования крови имеют большое значение в подтверждении аллергической природы бронхиальной астмы, а так же для мониторинга эффективности лечения.
- общий анализ крови. Эозинофилия и незначительное повышение СОЭ в период обострения.
- общий анализ мокроты. При микроскопии в мокроте можно обнаружить большое количество эозинофилов, кристаллы Шарко-Лейдена (блестящие прозрачные кристаллы, образующиеся после разрушения эозинофилов и имеющие форму ромбов или октаэдров), спирали Куршмана (образуются из-за мелких спастических сокращений бронхов и выглядят как слепки прозрачной слизи в форме спиралей). Нейтральные лейкоциты можно обнаружить у пациентов с инфекционно-зависимой бронхиальной астмой в стадии активного воспалительного процесса. Так же отмечено выделение телец Креола во время приступа – это округлые образования, состоящие из эпителиальных клеток.
- Биохимический анализ крови не является основным методом диагностики, так как изменения носят общий характер и подобные исследования назначаются для мониторинга состояния пациента в период обострения.
- исследование иммунного статуса. При бронхиальной астме количество и активность Т-супрессоров резко снижается, а количество иммуноглобулинов в крови увеличивается. Использование тестов для определения количества иммуноглобулинов Е важно в том случае, если нет возможности провести аллергологические тесты.
Лечение бронхиальной астмы
Поскольку бронхиальная астма является хроническим заболеванием вне зависимости от частоты приступов, то основополагающим моментом в терапии является исключение контакта с возможными аллергенами, соблюдение элиминационных диет и рациональное трудоустройство. Если же удается выявить аллерген, то специфическая гипосенсибилизирующая терапия помогает снизить реакцию организма на него.
Для купирования приступов удушья применяют бета-адреномиметики в форме аэрозоля, для того чтобы быстро увеличить просвет бронхов и улучшить отток мокроты. Это фенотерола гидробромид, сальбутамол, орципреналин. Доза в каждом случае подбирается индивидуально. Так же хорошо купируют приступы препараты группы м-холинолитиков – аэрозоли ипратропия бромида и его комбинации с фенотеролом.
Ксантиновые производные пользуются среди больных бронхиальной астмой большой популярностью. Они назначаются для предотвращения приступов удушья в виде таблетированных форм пролонгированного действия.
В последние несколько лет препараты, которые препятствуют дегрануляции тучных клеток, дают положительный эффект при лечении бронхиальной астмы. Это кетотифен, кромогликат натрия и антагонисты ионов кальция.
При лечении тяжелых форм БА подключают гормональную терапию, в глюкокортикостероидах нуждается почти четверть пациентов, 15-20 мг Преднизолона принимают в утренние часы вместе с антацидными препаратами, которые защищают слизистую желудка. В условиях стационара гормональные препараты могут быть назначены в виде инъекций.
Особенность лечения бронхиальной астмы в том, что нужно использовать лекарственные препараты в минимальной эффективной дозе и добиваться еще большего снижения дозировок.
Для лучшего отхождения мокроты показаны отхаркивающие и муколитические препараты.
Так же необходимо проводить своевременно лечение сопутствующих заболеваний – хронических бронхитов, бронхопневмоний, тогда показан прием антибактериальных препаратов.
Профилактика и прогноз при бронхиальной астме
Течение бронхиальной астмы состоит из череды обострений и ремиссий, при своевременном выявлении можно добиться устойчивой и длительной ремиссии, прогноз же зависит в большей степени от того, насколько внимательно пациент относится к своему здоровью и соблюдает предписания врача.
Большое значение имеет профилактика бронхиальной астмы, которая заключается в санации очагов хронической инфекции, борьбе с курением, а так же в минимизации контактов с аллергенами. Это особенно важно для людей, которые входят в группу риска или имеют отягощенную наследственность.
Источник: http://www.krasotaimedicina.ru/diseases/zabolevanija_pulmonology/asthma
Бронхиальная пневмония: симптомы, лечение, последствия
Бронхиальная пневмония — это один из видов воспаления легких. Вредоносные бактерии и вирусы вместе с вдыхаемым воздухом проникают в легкие и поражают самые мелкие ветви бронхиального дерева.
Что вызывает бронхопневмонию
Бронхиальную пневмонию могут вызвать множество вирусов и бактерий. В большинстве случаев, воспаление является следствием инфекции верхних дыхательных путей. Например, бронхит или ОРВИ могут приводить к развитию болезни. Наиболее распространенные возбудители — такие бактерии, как стрептококк, пневмококк, а также множество вирусов.
Пневмония также может быть следствием попадания пищи в дыхательные пути, сдавления легких опухолью, вдыхания ядовитых газов, послеоперационным осложнением.
Кто подвержен риску заболеть
Воспалением легких может болеть абсолютно любой человек. Но существуют группы людей, особенно уязвимых к этой болезни.
К группам повышенного риска относят:
- Новорожденных и детей до 3 лет;
- Детей с врожденными заболеваниями дыхательной системы;
- Детей с врожденными или наследственными дефектами иммунной системы (иммунодефициты);
- Пожилых старше 65 лет;
- Людей, уже имеющих заболевания легких (например, астма и бронхит);
- ВИЧ-инфицированных;
- Страдающих заболеваниями сердца и сахарным диабетом;
- Курильщиков.
Каковы признаки поражения
Основными признаками болезни являются:
- Лихорадка. Повышение температуры тела до 37,5 — 39 градусов в течение 1-3 дней. Сопровождается выраженой слабостью, снижением аппетита или полным отказом от пищи, потливостью и ознобом, бессонницей, болью в икроножных мышцах. Лихорадка является проявлением борьбы организма с воспалением. Поэтому при температуре до 37.5-38С не рекомендуют принимать жаропонижающие препараты.
- Кашель. В начале болезни сухой, частый, надсадный. По мере прогрессирования пневмонии появляется мокрота. Мокрота имеет характерный зеленовато-желтый цвет, иногда с прожилками крови.
- Одышка. У взрослых при тяжелом течении болезни появляется чувство нехватки воздуха, частое поверхностное дыхание. Иногда одышкаа сохраняется и в состоянии покоя.
- Боль в грудной клетке. Беспокоит при кашле или глубоком вдохе. При пневмонии боль появляется на стороне пораженного легкого, чаще колющая или тянущая, проходит после кашля.
Особенности симптомов у детей
В связи с тем, что дыхательные пути детей короткие и еще не имеют защитных иммунных барьеров, воспаление иногда носит молниеносный характер. Особенно опасна бронхопневмония у новорожденных детей и грудничков.
Такие симптомы, как высокая температура тела и кашель, у детей могут быть слабовыраженными или отсутствовать. Иногда воспаление легких может развиваться при нормальной или сниженной температуре тела. На первый план выходит свистящее громкое дыхание и одышкаа.
Чтобы заподозрить пневмонию у детей, родителям следует обращать внимание на затянувшийся бронхит или ОРВИ, вялость ребенка и отсутствие аппетита, учащение дыхания, одышкау.
Какое диагностическое обследование нужно проводить
При появлении вышеуказанных симптомов необходимо обратиться к врачу. На приеме доктор проведет начальное обследование, которое включает:
- Измерение температуры тела.
- Выстукивание (перкуссия) легких. При помощи пальцев рук доктор проводит выстукивание над поверхностью легких (над ключицами, между лопатками, в нижних отделах грудной клетки). При наличии пневмонии характерно укорочение звука над пораженным участком.
В настоящий момент этот метод считается малоинформативным и почти не используется в диагностике пневмоний.
- Прослушивание (аускультация) легких. Проводится при помощи стетоскопа или фонендоскопа. Суть метода заключается в выслушивании в пораженной области хрипов, ослабленного дыхания, шума трения плевры. Появление данных звуковых феноменов зависит от периода болезни (начало, разгар, выздоровление) и не всегда может выслушиваться.
На основании жалоб, характерных симптомов и обследования можно установить диагноз пневмонии.
Для документального подтверждения заболевания необходимо провести рентгенографию органов грудной клетки и ряд лабораторных тестов. В особых случаях понадобится компьютерная томография, анализ мокроты, тесты на идентификацию возбудителя, бронхоскопия.
Рентгенография легких является «золотым стандартом» в диагностике пневмонии. Данный метод исследования должен выполняться дважды — при установлении диагноза и после проведенного лечения. Таким методом возможно оценить эффективность проводимого лечения и определить дальнейший прогноз.
Как лечить бронхиальную пневмонию
Лечение включает в себя мероприятия по режиму, питанию, а также назначение медицинских препаратов и физиотерапии.
В начале заболевания рекомендуют постельный режим. Обязательно проветривание и уборка помещения. При нормализации температуры тела разрешены прогулки на свежем воздухе. Возобновление закаливания с 2-3 недели после завершения пневмонии. Возобновление физических нагрузок с 6 недели выздоровления.
Ограничений в пище нет. Питание должно быть сбалансированным, с высоким содержанием белков и витаминов. Рекомендовано дробное и частое питание. Обязательным является употребление большого количества жидкости в виде теплых морсов, травяных чаев, теплой минеральной воды.
- Физиотерапевтическое лечение.
Следует начинать после нормализации температуры тела. Полезны массажи грудной клетки, ингаляции с препаратами, облегчающими дыхание и отхождение мокроты.
Используемые виды препаратов
Использование антибиотиков — основной метод лечения пневмонии. Выбор антибиотика проводится индивидуально для каждого пациента. Учитывается вид возбудителя, факторы риска, тяжесть заболевания.
Лечение предполагает назначение антибиотиков в виде таблеток или уколов (внутривенных или внутримышечных).
Также в лечении бронхопневмонии используют жаропонижающие средства, отхаркивающие, антиаллергические препараты, витамины. В некоторых случаях назначают кислород.
Терапия в детском возрасте
Лечение детей проводится только в стационаре. При необходимости ребенка могут поместить в палату интенсивной терапии.
При назначении препаратов доза рассчитывается относительно веса пациента. Если пневмония вызвана вирусами, то при тяжелом течении могут назначаться противовирусные средства.
Дети больше подвержены риску обезвоживания. Особенно высока угроза на фоне повышенной температуры тела, поэтому большое внимание уделяется поддержанию водного баланса. Иногда недостающую жидкость вводят при помощи капельниц. Чтобы предотвратить одышкау используют ингаляции с кислородом.
В настоящее время, в связи с эффективным лечением бронхитов и ОРВИ на ранних стадиях, количество детей с тяжелыми формами пневмоний встречается достаточно редко.
Последствия воспаления и профилактика
У большинства людей пневмония проходит бесследно. Остаточные проявления болезни (слабость, одышкаа при быстрой ходьбе) проходят в течение 1 месяца.
Для профилактики рецидива необходимо придерживаться простых правил:
- Регулярно мыть руки;
- Избегать курения;
- Избегать контакта с заболевшими людьми;
- Придерживаться здорового питания;
- Заниматься спортом;
- Высыпаться, регулярно отдыхать.
Источник: http://pneumonija.ru/inflammation/vidi/bronxialnaya.html
Бронхиальная астма и воспаление легких как следствие
До 4 лет у дочки особых проблем со здоровьем не было, в саду часто болела, но довольно легко: сопли, небольшой кашель. Живем с рождения по-Комаровскому. Единственный случай был в 2,5 года, когда мы первый раз попали в больницу с диагнозом правосторонняя бронхо-пневмония. После того все было ок до этой осени…
В октябре однажды пришла из сада и под вечер я заметила, что она немного заболела – чуть сопли, больше ничего. Еще думала идти ли завтра в сад, т.е. ничего острого не было. За ночь состояние ооооочень ухудшилось, утром встала со страшной одышкой, сердцебиением и свистящим дыханием. Взяли в охапку, помчались в детскую пульмонологию, там поставили правостороннюю пневмонию.
Неделю лечились на стационаре (антибиотики в уколах, капельницы – все по стандарту). После выписки посидели дома 3 недели, все было ок и пошли в сад. 3 недели ходила нормально, не болела. Потом в один день тоже пришла с соплями. Кашля не было вечером. И опять та же история – за ночь появилась одышка, сердцебиение и свист при дыхании. Опять поехали в пульмонологию.
Диагноз тот же – правосторонняя пневмония (через 1,5 мес после первой!!!).
Врач заподозрил астму после выписки сказал сдать анализ на детскую аллергическую панель. В итоге выявлена сильная аллергия на кота (он у нас с рождения дочки жил, теперь отвезли к бабушке) и общая предрасположенность к аллергии. Пульмонолог поставил нам астму 2 типа.
Она никак не проявляется в обычной жизни, но теперь даже при самом легком заболевании сразу начинается одышка и свист при дыхании.
У меня просто крик души: Что делать??? Как не допускать развития любого ОРВИ за ночь до воспаления??? Врач ничего толком не говорит, прописал пропить витамины, иммуностимуляторы и дышать месяц пульмикортом. Буквально неделю назад она подцепила где-то сопли (в сад не ходим уже 2 месяца) – и опять начался свист в груди.
Мне больно смотреть на лечение в стационаре, с уколами антибиотика и капельницами, у ребенка уже истерики при виде врачей и сразу крик “Не хочу укол!!!!”. В этот раз вроде пронесло, я на свой страх и риск дома делала ей ингаляции Вентолином и Фликсотидом. И сделали один укол Дексаметазона (я противник самолечения, но очень боюсь опять попадать в больницу).
За 2 дня все прошло, т.е. свист в легких прошел, дыхание нормальное.
Как правильно жить с такой астмой как у нас, как лечиться? Я понимаю, что сидеть дома в затворниках не выход, и надо идти в сад, но теперь до ужаса боюсь любых ее соплей, хотя раньше совершенно спокойно все лечила физраствором.
Извините за многабукаффф, но просто не знаю, что делать. Наш пульмонолог не говорит как не допустить повторной пневмонии, сказал, что нам просто “повезло” 2 раза подряд заболеть воспалением и предоствратить этот нельзя. Но до этой осени мы даже не подозревали о диагнозе бронхиальная астма…
Буду благодарна за любые советы, у меня совсем опустились руки за эту зиму…
Источник: http://klubkom.net/posts/176346
Механизмы воспаления и развития обострения при бронхиальной астме
Бронхиальная астма – это хроническое заболевание дыхательных путей, характеризующееся наличием их воспаления. Именно это воспаление играет ключевую роль в проявлении клинических признаков болезни, от его интенсивности зависят частота и продолжительность фаз обострения и ремиссии.
Особенности воспалительного процесса в дыхательном тракте больного астмой
Патогенез бронхиальной астмы составляют иммунологические и не иммунологические факторы. Пусковым механизмом развития гиперреактивности бронхов, их обструкции является воспаление, на которое влияют различные клеточные элементы (эффекторные клетки) и высвобождаемые ими химические вещества (медиаторы). К таким клеточным элементам относят:
- тучные клетки;
- Т-лимфоциты;
- эозинофилы;
- нейтрофилы;
- макрофаги.
При длительном воздействии аллергена на эффекторные клетки происходит реакция в виде освобождения медиаторов, вызывающих воспаление немедленного либо замедленного типа. Соответственно, бронхиальное воспаление может протекать в две фазы.
- Ранняя фаза.
Под действием первичных эффекторных клеток (тучных клеток) и основных их медиаторов (гистаминов), случается резкий бронхоспазм. - Поздняя фаза.
В этом случае воспаление развивается уже за счет активации эффекторных клеток крови, которые, в норме, не присутствуют в бронхах. Это моноциты, эозинофилы, нейтрофилы. Они высвобождают метаболиты арахидоновой кислоты (лейкотриены), по причине которых возникают отечность и бронхиальная обструкция.
Под воздействием медиаторов вторичных эффекторных клеток случается хроническое воспаление бронхов, этим и обуславливается длительность течения бронхиальной астмы. Влияние их на дыхательные пути может проявляться:
- бронхоспазмом;
- сужением бронхиальных просветов за счет отечности слизистой;
- повышением проницаемости сосудов;
- гиперсекрецией мокроты;
- повреждением бронхиального эпителия.
Эозинофилы и их медиаторы способны также проникать в ткани под бронхиальным эпителием, повреждая их и делая более проходимыми для аллергенов. Таким образом, обострение болезни произойдет теперь уже при условии менее длительного и интенсивного контакта с раздражителем (для ответной реакции бронхиального дерева будет нужна стимуляция с более низким уровнем).
Фазы астматического состояния
Бронхиальная астма характеризуется волнообразным течением: фаза обострения сменяется фазой ремиссии. Продолжительность этих фаз может быть различной.
Вне фазы обострения болезнь может никак не давать о себе знать либо же приступы удушья возникают единично, купировать их самостоятельно удается без труда.
Но добиться ремиссии, особенно стойкой, при которой бронхиальная астма не дает о себе знать два года и более, очень непросто. Для этого часто приходиться полностью перестраивать свою жизнь.
Чтобы обострения не случались, врачи рекомендуют:
- выявить причины заболевания;
- ответственно и в полном объеме проходить назначенное лечение;
- соблюдать гипоаллергенный быт;
- исключить или существенно ограничить контакт с аллергеном на работе;
- соблюдать диету;
- выбрать благоприятную для проживания экологию (если нет возможности жить вне загрязненного города, то необходимо хотя бы периодически выезжать за его пределы или проходить санаторно-курортное лечение у моря, в горах);
- быть физически активным (пойти в бассейн, на ушу или йогу);
- во избежание частых простудных заболеваний предпринимать меры по укреплению иммунитета.
Астма в фазе обострения
Бронхиальная астма в период обострения характеризуется частыми и тяжелыми приступами удушья. У этих приступов есть две основные причины:
- собственно наличие бронхиальной астмы;
- присутствие факторов, вызывающих обострение, так называемых триггеров (аллерген, вирусная или бактериальная инфекция, физическая или психоэмоциональная нагрузка, прочее).
Для начала обострения болезни необходимо, чтобы эти причины присутствовали в совокупности.
Удушье при обострившейся астме происходит в три периода:
- Период предвестников.
Он может стартовать непосредственно до приступа удушья (за считаные минуты) или задолго до него (за несколько дней или недель). «Опытный» астматик способен различить эти предвестники и вовремя предпринять профилактическое лечение. Обычно, удушью предшествуют:
- ринит;
- чихание;
- приступообразный непродуктивный кашель;
- усиление одышки.
Этот период необязательный, иногда астматические приступы случаются внезапно, без каких-либо предвестников.
- Период разгара.
Экспираторное удушье наступает в любое время суток, но чаще ночью. Вне зависимости от причины, его признаки — это:
- чувство сдавленности и сжатия в грудной клетке;
- при коротком и глубоком вдохе выдох получается медленным, судорожным, затрудненным;
- слышные на расстоянии хрипы и свисты на выдохе;
- вынужденное положение больного во время приступа, которое он принимает, пытаясь облегчить собственное тяжелое состояние;
- цианоз, бледность;
- холодный пот;
- учащение пульса (иногда);
- повышение температуры до субфебрильной (иногда);
- повышение артериального давления (иногда);
- беспокойство и страх.
Иногда астматическое удушье сопровождается кашлем с высвобождением скудной мокроты.
Тяжелое, затяжное обострение астмы, при котором происходят приступы длительные, устойчивые к стандартным методам купирования, сопровождающиеся остро прогрессирующей дыхательной недостаточностью, называют астматическим статусом.
- Период обратного развития.
Он продолжается от нескольких секунд до нескольких суток. В это время могут сохраняться затрудненное дыхание, ощущение слабости, упадок сил, сонливость, депрессия.
Как лечить обострившуюся астму?
Лечение обострившейся бронхиальной астмы происходит в два этапа: амбулаторно и стационарно.
Вне пульмонологического стационара может происходить лечение больного с легким среднетяжелым обострением астмы только при условии, что он умеет адекватно оценить свое состояние, осведомлен о методах самопомощи и умеет их применять. Показатели внешнего дыхания он измеряет с помощью пикфлуометра.
Необходимо отметить, что у такого способа лечения есть определенные риски.
В частности, высока вероятность развития астматического статуса и даже летального исхода у некоторых категорий больных (например, тех, кто принимает внутрь стероидные препараты, имеет психические болезни, или не соблюдает план лечения бронхиальной астмы).
Лечение амбулаторно включает в себя применение:
- Бронхорасширяющих средств.
Лечение бронхиальной астмы, если она обострилась частыми приступами удушья, происходит бронходилататорами типа теофиллинов, бета-агонистами короткого действия, антихолинергическими средствами, гормональными (глюкокортикостероидными) препаратами.
Глюкокортикостероиды, бета-агонисты и антихолинергические средства выпускаются в форме карманных аэрозольных ингаляторов, такие у астматика должны быть всегда под рукой. Пример такого препарата – Беротек.
Вентолином или Сальбутомолом можно подышать через небулайзер. Этот аппарат должен быть в доме астматика обязательно.
И теофиллины (Эуфиллин, Неофиллин) применяются внутрь.
- Противовоспалительные препараты.
Это глюкокортикостероиды (бетаметазон, дексаметазон, гидрокортизон, преднизолон, другие), которые снимают бронхиальное воспаление, то есть ими происходит непосредственное лечение астмы во время обострения.
Многие больные бронхиальной астмой боятся принимать гормональные препараты из-за риска возникновения побочных реакций. Но эндокринные, сердечно-сосудистые и ортопедические заболевания могут возникать при длительном приеме гормонов в виде таблеток или уколов. Вдыхаемые ингаляционно, они воздействуют непосредственно на бронхиальное дерево, побочные реакции возникают крайне редко.
Если же лечение глюкокортикостероидами игнорируется больным, это может привести к ухудшению его состояния.
К ним относятся бета-агонисты длительного действия, которые поддерживают просветы бронхов расширенными.
Если после астматических приступов у больного присутствует кашель, облегчить отхаркивание мокроты ему помогут препараты-муколитики (АЦЦ, Бронхолитин, Мукалтин и другие).
Лечение тяжелого обострения астмы происходит в стационаре.
Обострение астмы нельзя игнорировать, даже если оно проявляется в легкой форме. Помимо значимого ухудшения состояния больного в этот период возможны такие осложнения, как дыхательная недостаточность, развитие астматического статуса, эмфиземы легких, легочного сердца, а также возникновения пневмоторакса.
Советуем почитать: Современные методы лечения бронхиальной астмы у взрослых
Видео: Школа здоровья. Бронхиальная астма
Источник: http://jmedic.ru/astma/vospalenie_pri_bronhialnoj_astme.html
Бронхит, бронхиальная астма, пневмония
Значение дыхания для человека переоценить невозможно. Мы можем не есть и не спать сутками, некоторое время оставаться без воды, но оставаться без воздуха человек способен лишь несколько минут.
Мы дышим, не задумываясь, «как дышится». Между тем, наше дыхание зависит от множества факторов: от состояния окружающей среды, любых неблагоприятных внешних воздействий или каких-либо повреждений.
Дыхание представляет собой непрерывный биологический процесс, в результате которого происходит газообмен между организмом и внешней средой. Клетки организма нуждаются в постоянной энергии, источником которой являются продукты процессов окисления и распада органических соединений.
Кислород участвует во всех этих процессах, и клетки организма постоянно нуждаются в его притоке. Из окружающего нас воздуха в организм кислород может проникнуть сквозь кожу, но лишь в небольших количествах, совершенно недостаточных для поддержания жизни.
Основное его поступление в организм обеспечивает дыхательная система. С помощью дыхательной системы осуществляется также выведение углекислого газа – продукта дыхания. Транспорт газов и других необходимых организму веществ осуществляется с помощью кровеносной системы.
Функция дыхательной системы сводится лишь к тому, чтобы снабжать кровь достаточным количеством кислорода и удалять из нее углекислый газ.
Дыхательная система человека состоит из тканей и органов, обеспечивающих легочную вентиляцию и легочное дыхание. В строении системы можно выделить основные элементы — воздухоносные пути и легкие, и вспомогательные — элементы костно-мышечной системы.
К воздухоносным путям относятся: нос, полость носа, носоглотка, гортань, трахея, бронхи и бронхиолы. Легкие состоят из бронхиол и альвеолярных мешочков, а также из артерий, капилляров и вен легочного круга кровообращения.
К элементам костно-мышечной системы, связанным с дыханием, относятся ребра, межреберные мышцы, диафрагма и вспомогательные дыхательные мышцы.
Наиболее часто встречаемыми в медицинской практике воспалительными заболеваниями дыхательной системы являются воспаление бронхов — бронхит, бронхиальная астма и воспаление легких — пневмония.
Бронхит
Различают острый и хронический бронхиты.
Острый бронхит развивается обычно вместе с другими признаками острого воспаления верхних дыхательных путей, воспаление как бы спускается вниз от верхних дыхательных путей к бронхам.
Основной признак острого бронхита — кашель; сначала сухой, затем с небольшим количеством мокроты. Врач во время осмотра определяет рассеянные сухие свистящие хрипы с обеих сторон.
Хронический бронхит — это хроническое воспалительное заболевание бронхов. Оно течет в течение месяцев и лет, периодически, то обостряется, то затихает.
В настоящее время несомненным признается значение трех факторов риска хронического бронхита: курение, полютанты (повышенное содержание пыли, газов во вдыхаемом воздухе) и врожденная недостаточность особого белка альфа-1-антитрипсина.
Инфекционный фактор — вирусы, бактерии является причиной обострения заболевания. Основные признаки хронического бронхита — кашель, выделение мокроты, частые простудные заболевания.
Обследование больных хроническим бронхитом включает рентгенографию грудной клетки и исследование функции дыхания с помощью современных компьютеризированных приборов.
Рентгенологическое исследование необходимо, главным образом, для исключения других заболеваний дыхательной системы — воспаления легких, опухолей.
При исследовании функции легких выявляются признаки бронхиальной обструкции, устанавливается степень тяжести этих нарушений.
Хронический бронхит при длительном течении закономерно приводит к развитию серьезных осложнений — эмфиземе легких, дыхательной недостаточности, своеобразному поражению сердца, бронхиальной астме.
Лечение бронхита
Важнейшим условием для успешного лечения больных хроническим бронхитом является отказ от курения. Это сделать никогда не поздно, но лучше раньше, до развития осложнений хронического бронхита.
Во время обострения воспалительного процесса в бронхах назначаются антибиотики и другие противомикробные средства. Назначаются также бронхорасширяющие и отхаркивающие препараты.
В период затихания процесса особенно эффективно санаторно-курортное лечение, массаж, лечебная физкультура.
Бронхиальная астма
Бронхиальная астма — хроническое заболевание, проявляющееся периодически возникающими приступами выраженного затруднения дыхания (удушья). Современная наука рассматривает астму как своеобразный воспалительный процесс, который приводит к возникновению обструкции бронхов — сужению их просвета вследствие ряда механизмов:
- спазма мелких бронхов;
- отека слизистой бронхов;
- повышенного выделения жидкости железами бронхов;
- повышенной вязкости мокроты в бронхах.
Для развития астмы большое значение имеют два фактора:
1) наличие у больного аллергии — излишней, извращенной реакции иммунной системы организма на попадание в организм чужеродных белков-антигенов;
2) гиперреактивность бронхов, т.е. их повышенная реакция на любые раздражители в виде сужения просвета бронхов — белки, лекарства, резкие запахи, холодный воздух.
Оба эти фактора обусловлены наследственными механизмами.
Приступ бронхиальной астмы имеет типичные признаки. Он начинается внезапно или с появления сухого мучительного кашля, иногда ему предшествует ощущение першения в носу, за грудиной. Быстро развивается удушье, больной делает короткий вдох и далее практически без паузы продолжительный выдох (затруднен выдох).
Во время выдоха на расстоянии слышны сухие свистящие хрипы (свистящее дыхание). Врач выслушивает такие хрипы при обследовании больного. Приступ заканчивается самостоятельно или, чаще, под влиянием бронхорасширяющих средств. Исчезает удушье, дыхание становится более свободным, начинает отходить мокрота.
Уменьшается число сухих хрипов в легких, постепенно они совсем исчезают.
Длительно протекающая и недостаточно леченая астма может давать серьезные осложнения. Их можно разделить на легочные и внелегочные, нередко они комбинируются. К легочным осложнениям относятся хронический бронхит, эмфизема легких, хроническая дыхательная недостаточность. Внелегочные осложнения — поражение сердца, хроническая сердечная недостаточность.
Лечение бронхиальной астмы
Лечение бронхиальной астмы — трудная задача, она требует активного участия больных, для которых создаются специальные «школы», где под руководством врачей и сестер пациенты обучаются правильному образу жизни, порядку применения медикаментозных средств.
По мере возможности необходимо устранить факторы риска заболевания: аллергенов, вызывающих приступы; отказаться от приема нестероидных противовоспалительных средств (аспирин, препараты для лечения боли, болезней суставов); иногда помогает смена климата, смена места работы.
Пневмония
Пневмония — это воспалительный процесс в легочных альвеолах, примыкающих к ним мельчайших бронхов, микрососудов.
Вызывается пневмония чаще всего бактериями — пневмококками, стрептококками, стафилококками. Более редкие возбудители — легионелла, клебсиела, кишечная палочка, микоплазма.
Пневмонии могут также вызываться вирусами, но и здесь вторично в воспалении принимают участие бактерии.
Пневмония чаще возникает у людей, перенесших респираторную вирусную инфекцию, курильщиков, злоупотребляющих алкоголем, пожилых и стариков, на фоне хронических заболеваний внутренних органов. Отдельно выделяют пневмонии, возникающие у тяжелых послеоперационных больных в больницах.
По распространенности процесса пневмонии бывает долевыми и сегментарными, когда очаги воспаления большие, и мелкоочаговые с множественными небольшого размера очагами воспаления.
Они отличаются по выраженности признаков, тяжести течения, а также от того, какой возбудитель привел к воспалению легких.
Точно установить распространенность процесса помогает рентгенологическое исследование легких.
Начало заболевания при крупноочаговой пневмонии острое. Возникает озноб, головные боли, сильная слабость, сухой кашель, боли в грудной клетке при дыхании, одышка. Значительно повышается температура и держится на высоких цифрах, если болезнь не лечить, 7-8 дней.
При кашле вначале начинает выделяться мокрота с прожилками крови. Постепенно количество ее увеличивается, она приобретает характер гнойной. Врач при выслушивании легких определяет измененное бронхиальное дыхание. При исследовании крови выявляются увеличение числа лейкоцитов, ускорение СОЭ.
Рентгенологически определяется массивное затенение в легких, соответствующее доле или сегменту.
Для очаговой пневмонии характерно более легкое течение. Начало заболевания может быть острым или более медленным, постепенным. Нередко больные указывают, что до появления первых признаков заболевания они перенесли ОРЗ, был кашель, кратковременное повышение температуры.
Есть кашель со слизисто-гнойной мокротой, могут быть боли в грудной клетке при дыхании, одышка. При исследовании крови может быть умеренное увеличение числа лейкоцитов, ускорение СОЭ.
Рентгенологически определяются большей или меньшей величины очаги затенения, но значительно меньших размеров, чем при крупноочаговой пневмонии.
Лечение пневмонии
При тяжёлой форме пневмонии с высокой температурой, сильным кашлем, одышкой, болями в груди необходима госпитализация. Обычно начинают лечение с инъекций пенициллина, а далее в зависимости от эффективности или неэффективности лечения, меняют антибактериальные средства. Водятся также обезболивающие средства, назначается кислород.
Больные с более легкими формами воспаления легких могут лечиться дома, антибактериальные средства назначаются внутрь. Помимо антибактериальных средств хороший вспомогательный эффект, особенно на заключительных этапах лечения, оказывает массаж грудной клетки, лечебная физкультура.
Лечить больных пневмонией необходимо энергично, добиваясь нормализации картины крови и, самое главное, до исчезновения рентгенологических признаков воспаления.
Источник: http://massage-health.ru/meditsinskij-massazh/bronkhit-bronkhialnaya-astma-pnevmoniya