Заболевания органов дыхания
ВАЖНО! Для того, что бы сохранить статью в закладки, нажмите: CTRL + D
Задать вопрос ВРАЧУ, и получить БЕСПЛАТНЫЙ ОТВЕТ, Вы можете заполнив на НАШЕМ САЙТЕ специальную форму, по этой ссылке >>>
Болезни органов дыхания
Система органов дыхания состоит из носовых ходов, гортани, трахеи, бронхов, легких и плевры (соединительнотканной оболочки, покрывающей легкие).
Система органов дыхания обеспечивает поступление в организм кислорода, его попадание в кровь и выделение из организма углекислого газа.
Среди всех заболеваний болезни органов дыхания регистрируются чаще всего.
Основные заболевания органов дыхания – бронхит, пневмония, хроническое обструктивное заболевание легких, бронхиальная астма, бронхоэктатическая болезнь, интерстициальные заболевания легких, респираторный дистресс-синдром, плеврит и тромбоэмболия легочной артерии.
Причины развития заболеваний органов дыхания
- Инфекционная – всевозможные вирусы, бактерии, грибы, попадая в организм, могут вызывать воспалительные заболевания органов дыхания (бронхит, пневмонию).
- Аллергическая – множество аллергенов (пыльцевые, пищевые, бытовые и т.д.), с которыми мы ежедневно контактируем, способствуют развитию бурной реакции организма на некоторые аллергены, и как следствие заболеваниям органов дыхания (бронхиальная астма).
- Аутоиммунная – иногда в организме происходит сбой, и он начинает вырабатывать вещества, направленные против собственных клеток (идеопатический гемосидероз легких).
- Наследственный фактор – предрасположенность к развитию некоторых заболеваний может заключаться в наследственном аппарате (генах). Наследственный фактор играет роль в развитии идиопатического фиброзирующего альвеолита.
Говоря о причинах развития заболеваний органов дыхания, нельзя не затронуть современный образ жизни. Курение, злоупотребление алкоголем, трудоголизм.
Многие из нас относятся к категории «офисных» работников, которые целыми днями сидят на одном месте, в переполненных людьми кабинетах, дышат воздухом «из кондиционера», вдыхают в легкие взвешенные частицы красок, выделившихся в результате работы ксероксов и сканеров.
- Если много людей длительно находится в одном помещении (особенно плохо проветриваемом), тогда существенно возрастает риск «подцепить» ОРВИ, бронхит или пневмонию. Стоит лишь кому-то одному прийти в офис больным, и все его сотрудники рискуют заболеть этим же заболеванием.
- Кондиционер, который мы используем для охлаждения или обогрева воздуха, также способствует тому, что микроорганизмы размножаются и распространяются в помещении, вызывая инфекционно-воспалительные заболевания (бронхит, пневмонию, ОРВИ) у офисных сотрудников.
- Ксероксы и принтеры, которыми переполнены офисы, способствуют снижению защитных сил организма, провоцируют развитие аллергических заболеваний, бронхита и бронхиальной астмы.
Характеристика основных заболеваний органов дыхания
- Бронхит – воспалительное заболевание, характеризующееся поражением бронхов. Основной симптом бронхита – кашель. Бронхит может быть острым и хроническим. Хронический бронхит выставляют в том случае, если кашель с отделением мокроты наблюдается не менее трех месяцев в году в течение двух лет и более.
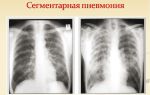
- Пневмония – острое инфекционно-воспалительное заболевание, при котором поражается легочная ткань, воспалительный процесс затрагивает альвеолы, и они наполняются жидкостью. Пневмония может вызываться различными возбудителями (вирусами, бактериями, грибами, простейшими, риккетсиями). Пневмония – заболевание, характеризующееся тяжелым течением. Наряду с общеинтоксикационными симптомами (повышение температуры тела, общая слабость) при пневмонии наблюдается кашель, одышка, боль в грудной клетке.
- Бронхиальная астма – хроническое воспалительное заболевание дыхательных путей, с аллергическим компонентом. В ходе заболевания нарушается проходимость бронхов, может сужаться их просвет. Бронхиальная астма проявляется приступами удушья, кашлем, хрипами, затрудненным дыханием.
- Хроническая обструктивная болезнь легких (ХОБЛ) – воспаление бронхов неаллергической природы, при котором происходит сужение бронхов, вследствие чего нарушается нормальный газообмен в организме. Основные симптомы ХОБЛ – кашель с выделением мокроты и одышка.
- Бронхоэктатическая болезнь – хроническое заболевание, при котором наблюдается расширение бронхов нижних отделов легких и нагноение их. Основные симптомы бронхоэктатической болезни – кашель с отделением гнойной мокроты, одышка, боли в грудной клетке.
- Респираторный дистресс-синдром – острая дыхательная недостаточность вследствие острых повреждений легких, вызванных различными причинами, проявляющаяся отеком легких несердечного происхождения, нарушением дыхания.
- Тромбоэмболия легочной артерии (ТЭЛА) – закупорка ветки легочной артерии тромбом, который образовался в венах большого круга кровообращения, а затем был принесен с током крови в сосуды легких. Основные жалобы пациентов с ТЭЛА – внезапно возникшая боль за грудиной, кашель, одышка, головокружение, сердцебиение.
- Интерстициальные заболевания легких – группа заболеваний, при которых наблюдается воспаление стенок альвеол (альвеолит) и окружающей их интерстициальной ткани. Интерстициальные заболевания легких – гистиоцитоз Х, синдром Гудпасчера, идиопатический фиброзирующий альвеолит и др.
- Плеврит – воспаление плевры, соединительнотканной оболочки, покрывающей легкие. Плеврит – осложнение многих заболеваний органов дыхания. Плеврит может быть сухой и экссудативный. При экссудативном плеврите между листками плевры накапливается выпот, в результате чего больных беспокоит ощущение тяжести в грудной клетке, одышка, кашель. При сухом (фибринозном) плеврите на листках плевры образуются нитки фибрина. Больные фибринозным плевритом жалуются на боль в грудной клетке при кашле, поворотах, субфебрильную лихорадку.
Подробнее про отдельные заболевания органов дыхания и ЛОР-органов
Полезная информация
Страничка оказалась полезной? Поделитесь ею в своей любимой соцсети!
Компьютер и здоровье. Copyright © 2003-2018
Использование материалов сайта возможно только при точном соблюдении Соглашения об использовании.
Использование, в том числе копирование, материалов сайта с нарушением указанного Соглашения запрещено и влечет за собой ответственность в соответствии с действующим законодательством Российской Федерации.
Категорически запрещается использовать размещенную на сайте информацию для самодиагностики и самолечения.
Источник: http://comp-doctor.ru/dyh/
Болезни органов дыхания
13 декабря 2012
Система органов дыхания человека состоит из носовых ходов, гортани, трахеи, гортани, бронхов и легких. Легкие человека окружает тонкая соединительная оболочка, которую называют плеврой.
Правое и левое легкое находятся в грудной клетке. Легкие – очень важный орган, так как от его работы напрямую зависит и кровоток. Поэтому при болезнях легких, при которых поражается легочная ткань, нарушаются не только дыхательные функции, но и происходят патологические изменения в кровотоке человека.
Деятельность органов дыхания регулирует дыхательный центр, который находится в продолговатом мозге.
Причины заболеваний органов дыхания
Главной причиной, по которой у человека развиваются заболевания органов дыхания, являются болезнетворные микроорганизмы. Это вирусы, бактерии, грибы, а в более редких случаях – паразиты.
Как правило, в качестве возбудителей заболевания выделяются пневмококки, микоплазмы, гемофильная палочка, легионеллы, хламидии, микобактерия туберкулеза, респираторные вирусные инфекции, вирусы гриппа типа А и В.
В некоторых случаях болезнь вызывает единственный тип возбудителя. В таком случае речь идет о моноинфекции, которую диагностируют чаще. Реже у человека имеют место микстинфекции, вызванные несколькими типами возбудителей.
Кроме указанных причин, факторами, которые провоцируют болезни органов дыхания, могут стать внешние аллергены.
В данном случае речь идет о бытовых аллергенах, которыми является пыль, а также домашние клещи, которые часто становятся причиной бронхиальной астмы.
Также органы дыхания человека могут пострадать от аллергенов животных, спор дрожжевых и плесневых и грибов, от пыльцы целого ряда растений, а также от аллергенов насекомых.
Негативно влияют на состояние этих органов некоторые профессиональные факторы. В частности, в процессе электросварки выделяются испарения стали, соли никеля. Кроме того, болезни органов дыхания провоцируют некоторые медикаментозные препараты, пищевые аллергены.
Негативное влияние на органы дыхания человека оказывает загрязненный воздух, в котором фиксируется высокое содержание некоторых химических соединений; бытовые загрязнения в жилых помещениях, климатические условия, которые плохо подходят человеку; активное и пассивное курение.
В качестве провоцирующих факторов выделяется также слишком частое употребление алкоголя, другие хронические недуги человека, очаги хронической инфекции в организме, генетический фактор.
Симптомы заболеваний органов дыхания
При каждом конкретном заболевании органов дыхания проявляются определенные симптомы. Однако специалисты выделяют некоторые признаки, которые являются характерными для нескольких заболеваний.
Одним из таких признаков считается одышка.
Ее подразделяют на субъективную (в данном случае человек жалуется на затрудненное дыхание при приступах истерии или неврозов), объективную (у человека изменяется ритм дыхания, а также продолжительность выдоха и вдоха) и сочетанную (наблюдается объективная одышка с присоединением субъективного компонента, где частота дыхания увеличивается при некоторых заболеваниях). При болезнях трахеи и гортани проявляется инспираторная одышка, при которой затруднен вдох. Если поражаются бронхи, отмечается экспираторная одышка, при которой затрудняется уже выдох. Смешанная одышка характерна для тромбоэмболии легочной артерии.
Тяжелейшей формой одышки считается удушье, происходящее при остром отеке легких. Внезапные приступы удушья характерны для астмы.
Кашель – второй из наиболее характерных признаков болезней органов дыхания. Кашель возникает у человека как рефлекторная реакция на наличие слизи в гортани, трахее или бронхах.
Также кашель проявляется, если в дыхательную систему попадает инородное тело. При разных недугах проявляется кашель разных типов.
При сухом плеврите или ларингите человек страдает от приступов сухого кашля, во время которого мокрота не выделяется.
При воспалительных процессах в бронхах или гортани кашель, как правило, постоянный. Если человек болен гриппом, ОРЗ или пневмонией, то кашель беспокоит его периодически.
При некоторых заболеваниях органов дыхания у больного проявляется кровохарканье, при котором вместе с мокротой при кашле выделяется кровь. Такой симптом может иметь место и при некоторых тяжелых болезнях дыхательной системы, и при недугах сердечнососудистой системы.
Кроме описанных выше симптомов пациенты с заболеваниями органов дыхания могут жаловаться на боль. Боль может локализироваться в разных местах, иногда она связана непосредственно с дыханием, приступами кашля или определенным положением тела.
Диагностика
Чтобы диагноз был поставлен больному правильно, врачу следует ознакомиться с жалобами пациента, провести осмотр и обследовать с применением пальпации, аускультации, перкуссии. Эти методы позволяют определить дополнительные симптомы, позволяющие точно поставить диагноз.
При осмотре можно определить патологию формы грудной клетки, а также характеристики дыхания – частоту, тип, глубину, ритм.
Источник: https://domashniidoktor.ru/dychanie/zabolevaniya-organov-dyhaniya
Методы обследования и симптоматика заболеваний органов дыхания. Расспрос, особенности анамнеза. Осмотр и пальпация грудной клетки. Перкуссия легких. – презентация
1 Методы обследования и симптоматика заболеваний органов дыхания. Расспрос, особенности анамнеза. Осмотр и пальпация грудной клетки. Перкуссия легких.<\p>
2 Основные жалобы Кашель (tussis) Мокрота (sputum) Кровохарканье (haemoptoe) Боли в грудной клетке, связанные с кашлем, дыханием Одышка (dуspnoe) Удушье (asthma)<\p>
3 Кашель Характер кашля Время возникновения Причина возникновения Продолжительность Чем купируется<\p>
4 Причины кровохарканья: Заболевания легких и бронхов: –Бронхоэктатическая болезнь –Туберкулёз легких –Абсцесс легкого –Рак легкого –Крупозная пневмония и др.<\p>
5 Причины кровохарканья: Заболевания ССС: –Митральный стеноз –Отек легких и др. Заболевания органов кроветворения: –Лейкозы, тромбоцитопении ТЭЛА с развитием инфаркта лёгкого Глистная инвазия (аскаридоз)<\p>
6 Причины боли в грудной клетке: Заболевания легких и плевры Поражения грудины, ребер, межреберных нервов (переоститы, миозиты, невралгия) Рефлекторные боли<\p>
7 Боли в грудной клетке: Локализация Характер Интенсивность Продолжительность Иррадиация при ПЛЕВРИТЕ: боли острые, интенсивные, локализуются на стороне пораженного лёгкого, резко усиливаются при дыхании, сгибании больного в здоровую сторону<\p>
8 одышка Субъективная Объективная Инспираторная Экспираторная Смешанная Физиологическая Патологическая<\p>
9 Причины одышки Заболевания легких (нарушение оксигенации) Заболевания органов кроветворения (изменение реологических свойств крови) Заболевания ССС (ацидоз тканей) Отравления (угнетение дыхательного центра)<\p>
10 Причины одышки Нарушение проходимости воздухоносных путей – спазм бронхиол, бронхит Уменьшение экскурсии легких – плеврит, пневмоторакс Уменьшение дыхательной поверхности легких – пневмония, эмфизема легких<\p>
11 Anamnesis vitae Климатические условия Условия труда Бытовые условия Перенесенные заболевания Наследственность Привычные интоксикации Аллергологический анамнез<\p>
12 Общий осмотр Вынужденное положение – на больном боку – ортопное – положение «дренажа»<\p>
13 Положение тела – ортопное<\p>
14 На больном боку ( абсцесс легкого)<\p>
15 Горб при туберкулезе позвоночника. Грудные позвонки частично разрушены, позвоночник в грудном отделе резко искривлен, вертикальный размер грудной клетки уменьшен.<\p>
16 Осмотр грудной клетки Обе половины симметричны – норма Обе половины симметричны, межреберные промежутки расширены «бочкообразная» – эмфизема легких Одна половина увеличена, межреберные промежутки сглажены ( с- м Литтена) – гидроторакс, пневмоторакс и др. Одна половина уменьшена, межреберные промежутки уменьшены – обтурационный ателектаз, пневмосклероз и др.<\p>
17 Осмотр грудной клетки Эмфизематозная гр. Кл.. Воронкообразная грудная клетка (грудь сапожника).<\p>
18 Осмотр грудной клетки Паралитическая Правосторонний гидроторакс<\p>
19<\p>
Источник: http://www.myshared.ru/slide/259721/
Сравнительная перкуссия грудной клетки
Сравнительная перкуссия применяется для выявления патологических изменений в каком-либо участке легкого.
Сравнительную перкуссию следует проводить строго на симметричных участках грудной клетки.
При этом сравнивают полученный на данном участке перкуторный звук с таковым на симметричном участке другой половины грудной клетки (о патологических изменениях свидетельствует не столько характер перкуторного звука, сколько различие его на симметричных участках грудной клетки).
Разница между перкуторными звуками лучше улавливается, если сначала слышен нормальный, а затем измененный звук. Поэтому прежде надо перкутировать на здоровой, а потом на больной стороне грудной клетки. Чем сильнее перкуторный удар, тем больше глубина его проникновения.
Однако всякий раз, приступая к сравнительной перкуссии, следует оценить степень толщины грудной стенки и наносить перкуторные удары соответствующей силы. Нужно помнить, что даже самый сильный удар не проникает глубже 6—7 см.
Сотрясения, вызываемые перкуторным ударом, распространяются как в глубину, так и в стороны от перкутируемого участка. Поэтому при перкуссии колеблются ткани не только под пальцем-плессиметром, но и расположенные по бокам от него. Вся эта область называется перкуторной сферой. Перкуссию следует проводить по межреберным промежуткам, так как костная ткань способна к значительным колебаниям и поэтому перкуторная сфера при перкуссии по ребру расширяется.
Сравнительная перкуссия всегда проводится в определенной последовательности.
Рис. 29. Сравнительная перкуссия легких: а — пальцем по пальцу; б, в — методами соответственно Яновского и Образцова; г — положение пальца-плессиметра при перкуссии верхушек легких; д — перкуссия по ключице; е — положение пальцев при перкуссии легких спереди; ж — перкуссия по подмышечным линиям; з — положение пальцев при перкуссии легких сзади;
и, к, л — перкуссия соответственно над-, меж- и подлопаточных областей по лопаточным линиям.
Сравнивают перкуторный звук над верхушками легких спереди (рис. 29, г). Палец-плессиметр в данном случае кладут параллельно ключице.
Пальцем-молоточком наносят равномерные удары по ключице (непосредственная перкуссия по Яновскому или Образцову; рис. 29, д).
При перкуссии легких ниже ключицы (рис. 29, е) палец-плессиметр кладут в межреберные промежутки параллельно ребрам в строго симметричных участках правой и левой половин грудной клетки.
Перкуторный звук по окологрудинным линиям сравнивают с обеих сторон до уровня III ребра. Далее перкутируют только по правой окологрудинной линии (слева находится сердце), сравнивая звуки, получаемые при перкуссии ниже расположенных участков, т. е. III, IV, V межреберий.
Если левая граница сердца смещена кнаружи, сравнительную перкуссию грудной клетки по срединно-ключичной линии проводят так же, как по окологрудинной.
При проведении сравнительной перкуссии по подмышечным линиям (рис. 29, ж) больному предлагают поднять руки вверх и заложить ладони за голову; по лопаточной и околопозвоночной — скрестить руки на груди, чтобы отвести лопатки от позвоночника.
При перкуссии над- и подлопаточных областей палец-плессиметр ставят параллельно ребрам, т. е. горизонтально, межлопаточных—вертикально (рис. 29, з, и, к, л).
При проведении сравнительной перкуссии целесообразно наносить удары разной силы для обнаружения патологических участков на различной глубине: вначале перкутируют тихо, чтобы выявить поверхностные очаги, а затем более громко — для выявления глубоко расположенных очагов.
При сравнительной перкуссии легких здорового человека перкуторный звук и в симметричных участках может быть не совсем одинаковым, что зависит от массы или толщины легочного слоя, развития мышц, от влияния на перкуторный звук соседних органов. Более тихий и короткий перкуторный звук определяется:
1) над правой верхушкой — за счет более короткого правого верхнего бронха, что уменьшает ее воздушность, и большего развития мышц правого плечевого пояса;
2) над верхними долями легких благодаря меньшей толщине ее альвеолярной ткани по сравнению с нижними;
3) в правой подмышечной области, поскольку рядом располагается печень, снижающая громкость и продолжительность звука, а слева к диафрагме прилегает желудок, дно которого заполнено воздухом, дающим при перкуссии громкий тимпанический звук. Это так называемое пространство Траубе.
Оно ограничено справа нижним краем левой доли печени и отчасти нижним краем тупости сердца, сверху — нижним краем левого легкого, слева — передним краем селезенки, снизу — левой реберной дугой. Пространство Траубе отсутствует при левостороннем экссудативном плеврите, при котором плевральный синус заполнен экссудатом.
Поэтому перкуторный удар в таком случае не доходит до газового пузыря желудка. Пространство Траубе может уменьшиться за счет изменений в органах, образующих его границы.
При патологических состояниях перкуторный легочный звук может становиться тупым или притупленным. Это бывает при уменьшении воздушности легкого, образовании в каком-либо отделе его безвоздушной ткани, при заполнении плевральной полости жидкостью или другой плотной средой.
Уменьшение воздушности легкого может быть, когда альвеолы заполнены плотными массами (экссудатом — при воспалении легкого, транссудатом — при отеке, кровью — при инфаркте легкого), при рубцевании легких, спадении их — ателектазе (при закупорке приводящего бронха с последующим рассасыванием воздуха из выключенной части легкого — обтурационный ателектаз — либо при сдавлении легочной ткани плевральной жидкостью или расширенным сердцем — компрессионный ателектаз — в той его стадии, когда воздух в альвеолах отсутствует).
Образование в легких какой-то другой безвоздушной ткани наблюдается при опухолях, вытесняющих легочную ткань, при абсцессе легкого, заполненного жидкостью. Заполнение плевральной полости плотной средой наблюдается при скоплении жидкости в полости плевры, при воспалительном утолщении листков плевры, при развитии в плевре опухоли.
Притупление перкуторного звука определяется также при воспалении или отеке тканей грудной стенки (подкожная клетчатка, мышцы и т. д.).
Тимпанический звук или тимпанический оттенок перкуторного звука над легкими появляется при образовании в ткани легкого полостей, содержащих воздух, при больших бронхоэктазах (расширении бронхов), скоплении в плевральной полости воздуха, снижении напряжения эластических элементов легочной ткани, что бывает в начальной стадии компрессионного или обтурационного ателектаза, когда воздух еще полностью не вытеснен из альвеол, а также в первой стадии пневмонии, когда напряжение альвеол и, следовательно, способность их к колебаниям уменьшается вследствие пропитывания их стенок экссудатом. В последующих двух случаях тимпанический оттенок перкуторного звука обусловливается главным образом колебаниями воздуха в альвеолах.
В зависимости от изменения тембра легочного перкуторного звука различают несколько его разновидностей: коробочный, металлический, шум треснувшего горшка.
Коробочный звук громкий, с тимпаническим оттенком. Название получил из-за сходства со звуком, возникающим при поколачивании по пустой коробке. Наблюдается при резком ослаблении эластичности легких с одновременным расширением и вздутием альвеол, что отмечается при эмфиземе легких.
Металлический звук напоминает звук при ударе по металлическому сосуду. Возникает при перкуссии над большой поверхностно располагающейся гладкостенной полостью, содержащей воздух (над каверной).
Шум треснувшего горшка прерывистый дребезжащий. Возникает при вытеснении воздуха из полости через узкое щелевидное отверстие. Выслушивается над большой каверной, сообщающейся с бронхом узким отверстием.
Топографическая перкуссия грудной клетки
Источник: http://www.plaintest.com/respiratory/percussion/comparative
СЕМИОТИКА, ДИАГНОСТИКА ЗАБОЛЕВАНИЙ И МЕТОДЫ ОБСЛЕДОВАНИЯ ОРГАНОВ ДЫХАНИЯ У ДЕТЕЙ – Педиатры РО
СЕМИОТИКА, ДИАГНОСТИКА ЗАБОЛЕВАНИЙ И МЕТОДЫ ОБСЛЕДОВАНИЯ ОРГАНОВ ДЫХАНИЯ У ДЕТЕЙ
Прочитать о докторе подробнее…
Карпов Владимир Владимирович, Кандидат медицинских наук, Заведующий кафедрой детских болезней №3
Андриященко Ирина Ивановна, Врач-педиатр высшей квалификационной категории
Забродина Александра Андреевна, Врач-педиатр, аллерголог-иммунолог, МБУЗ «Детская городская больница №2» города Ростова-на-Дону
Прочитать о докторе подробнее…
Редактор страницы: Крючкова Оксана Александровна
СЕМИОТИКА, ДИАГНОСТИКА ЗАБОЛЕВАНИЙ И МЕТОДЫ ОБСЛЕДОВАНИЯ ОРГАНОВ ДЫХАНИЯ У ДЕТЕЙ
При заболеваниях органов дыхания необходимо последовательное и, ввиду генерализованной реакции детского организма на патологический процесс, всестороннее обследование ребенка с учетом его конституциональных особенностей и преморбидного фона, предшествовавшего данному заболеванию.
Только при комплексном сопоставлении анамнестических данных, результатов объективного, лабораторного и аппаратно-инструментального исследования можно получить полное представление о функциональных и морфологических изменениях организма в целом, об особенностях течения и тяжести процесса, правильно поставить диагноз и выбрать рациональный метод лечения.
СЕМИОТИКА ЗАБОЛЕВАНИЯ ОРГАНОВ ДЫХАНИЯ У ДЕТЕЙ
Затруднение носового дыхания возникает обычно при насморке. При острых респираторных заболеваниях вирусной этиологии появляются слизистые выделения, при воспалительном процессе придаточных полостей носа (гайморите, этмоидите), наличии инородного тела в носовых ходах — слизисто-гнойные с примесью крови, при дифтерии носа, врожденном сифилисе — сукровичные.
Сопение носом, или сухой насморк, у детей первых недель жизни является признаком вирусной или стафилококковой этиологии ринита. Нарушение проходимости носа наряду с хрипящим дыханием через рот у новорожденного ребенка может наблюдаться при врожденном сужении хоан, а у детей старшего возраста — при увеличении или воспалении лимфатического аппарата носоглотки.
Затрудненное носовое дыхание и дыхание через рот вызывают у грудного ребенка беспокойство, нарушение сна и сосания.
Чихание — рефлекс, возникающий при раздражении слизистой оболочки носа у здоровых, новорожденных детей, а также и начальный период вазомоторного ринита, при острых респираторных инфекциях или как предвестник приступа бронхиальной астмы у детей старшего возраста.
Источник: http://pediatry-ro.ru/o-sayte/zabolevaniya-organov-dyihaniya-u-detey-o-l-perekladova-a-a-andrushuk-t-a-bogomaz-l-k-efimova-kiev-zdorove-1980/semiotika-diagnostika-zabolevaniy-i-metodyi-obsledovaniya-organov-dyihaniya-u-detey/
Заболевания органов дыхания: диагностика, симптомы и причины, лечение и профилактика
Наша дыхательная система – это очень сложный биологический механизм, в состав которого входит большое количество жизненно важных органов. В медицине создан специальный раздел, который изучает органы дыхания и занимается лечением их заболеваний – пульмонология.
Причины заболеваний органов дыхания
Основная причина кроется в воздействии на организм патогенных микроорганизмов.
Основными бактериальными возбудителями являются:
- пневмококки;
- вирусные инфекции;
- гемофильная палочка;
- вирусы гриппа;
- микоплазмы;
- туберкулезная микобактерия;
- хламидии.
Помимо инфекций причиной заболеваний органов дыхания являются различные аллергены, которые делят на несколько основных типов:
- бытовые – пыль, шерсть, частицы кожи и так далее;
- лекарственные – ферменты, антибиотики;
- пищевые – например, цитрусовые или молоко;
- аллергены животных;
- аллергены, которые содержатся в спорах дрожжевых и плесневых грибов;
- профессиональные – средства бытовой химии;
- пыльца растений.
Провоцируют развитие заболеваний органов дыхания:
- курение;
- плохая экология;
- бытовые загрязнения;
- переохлаждение;
- плохие климатические условия (повышенная влажность, сильный холод, колебания атмосферного давления);
- злоупотребление алкоголем;
- наличие в организме очагов хронической инфекции.
Основные заболевания органов дыхания
Наиболее часто встречаются следующие заболевания органов дыхания:
1. Бронхит. Это заболевание, течение которого характеризуется воспалением бронхов. Основной симптом – кашель. По течению бронхит бывает острым и хроническим.
2. Пневмония. Опасное, остропротекающее инфекционное заболевание, при котором происходит воспаление ткани легких и наполнение альвеол жидкостью. Течение болезни тяжелое.
3. Бронхиальная астма. Хронически протекающее заболевание дыхательных путей, имеющее аллергическое происхождение.
4. ХОБЛ (хроническая обструктивная болезнь легких). Неаллергическое воспаление бронхов, при котором происходит их сужение, что приводит к нарушению газообмена в организме.
5. Тромбоэмболия. Происходит закупорка легочной артерии тромбом, который был принесен в сосуды легких током крови из большого круга кровообращения.
6. Бронхоэктатическая болезнь. Хронически протекающая патология, при которой происходит расширение и нагноение бронхов.
7. Плеврит. Это воспаление оболочки, покрывающей легкие (плевры). Чаще всего плеврит является осложнением других заболеваний дыхательных путей.
Симптомы заболеваний органов дыхания
Основными клиническими признаками при болезнях дыхательных органов являются:
1. Одышка. Возникает при большинстве заболеваний (пневмония, трахеит, бронхит). Сила одышки зависит от степени выраженности заболевания, наличия осложнений, индивидуальных особенностей организма пациента.
2. Боль. Пациенты часто жалуются на болевые ощущения в груди, вызванные отхождением мокроты, приступом кашля и так далее.
3.Кашель. Это рефлекторный акт, который нужен для того, чтобы освободить дыхательные пути от мокроты и других патологических жидкостей. Кашель бывает сухим и влажным. Он наблюдается практически при всех патологиях органов дыхательной системы.
4. Кровохаркание. Если при кашле в отделяемой мокроте появилась кровь, то это может быть симптомом серьезнейших заболеваний (рак легких, туберкулез, пневмония) и требует немедленного обращения к специалисту.
Следует помнить, что симптомы заболеваний органов дыхания могут меняться в зависимости от конкретной болезни и тяжести ее протекания.
Диагностика заболеваний органов дыхания
Патологии дыхательных органов диагностируются по определенной схеме, которая включает в себя следующие исследования:
- опрос и внешний осмотр пациента;
- пальпация;
- перкуссия;
- аускультация.
Рассмотрим вышеупомянутые методы более подробно. При опросе врач интересуется историей болезни пациента, спрашивает его о перенесенных в прошлом заболеваниях, выслушивает жалобы.
Осмотр является очень важной частью диагностики болезней органов дыхания. С его помощью выявляют частоту, глубину, тип и ритм дыхания пациента.
При пальпации можно выявить дрожание голоса, что дает возможность врачу сделать первые предположения о характере заболевания.
Перкуссия (выстукивание) помогает выявить границы легких пациента и понять, насколько снижен их объем.
Аускультация (выслушивание) позволяет услышать хрипы в легких.
Для постановки точного диагноза используют следующие инструментальные методики:
- рентгенография;
- ангиопульмонография (обычно используется для диагностики тромбоэмболии);
- КТ легких;
- бронхография;
- бронхоскопия.
Из лабораторных методов чаще всего применяют исследование мокроты на патогенную флору, цитологию, атипичные клетки.
Лечение заболеваний органов дыхания
Выбор метода лечения того или иного заболевания органов дыхания зависит от степени выраженности патологического процесса, формы заболевания, его вида, наличия осложнений, состояния иммунной системы пациента и ряда других факторов.
Чаще всего проводится консервативное медикаментозное лечение, включающее в себя применение следующих групп лекарственных средств:
- антибиотики;
- дезинтоксицирующие средства;
- противовоспалительные;
- противокашлевые;
- отхаркивающие;
- бронхолитики;
- стимуляторы дыхания;
- анальгетики;
- противоаллергические препараты.
Если консервативное лечение не дает результатов, болезнь прогрессирует, развиваются осложнения, то лечение заболеваний органов дыхания проводится оперативными методами.
Следует помнить, что используемые для лечения препараты имеют целый ряд противопоказаний и побочных эффектов. Например, антибактериальные препараты уничтожают не только патогенные микроорганизмы, но и полезную флору желудка, которая является важным звеном иммунной защиты организма.
Современная медицина считает, что наиболее эффективным методом лечения инфекционных патологий является стимулирование иммунной системы пациента, а не прямое воздействие на бактерии и вирусы.
Конечно, когда речь идет о тяжело протекающих заболеваниях, времени на восстановление иммунитета нет, и применение антибиотикотерапии и других традиционных методов лечения является абсолютно оправданным.
Во всех остальных случаях показана комплексная терапия, включающая в себя использование иммуностимуляторов и иммуномодуляторов. Одним из лучших иммуномодулирующих средств является Трансфер фактор.
В его состав входят специальные иммунные частицы, которые, попадая в организм, оказывают следующее действие:
– усиливают лечебный эффект от применения других препаратов;
– укрепляют иммунную защиту организма;
– купируют побочные эффекты от применения других препаратов;
– способствуют быстрому восстановлению организма.
Для восстановления нормальной флоры ЖКТ необходимо комплексное применение пребиотиков и пробиотиков.
Профилактика заболеваний органов дыхания
Все основные заболевания органов дыхания можно предупредить. Для того чтобы свести вероятность их развития к минимуму нужно соблюдать следующие рекомендации:
- вести здоровый образ жизни, отказаться от вредных привычек (прежде всего, бросить курить);
- закаливать организм, повышать его иммунную защиту;
- больше гулять на свежем воздухе;
- заниматься спортом;
- соблюдать режим труда и отдыха;
- при наличии хронических патологий (бронхит, астма) избегать контактов с возможными аллергенами;
- в период эпидемий ОРВИ и гриппа избегать мест массового скопления людей.
Профилактика заболеваний органов дыхания также включает в себя ежегодное прохождение профилактического медицинского осмотра и обследование дыхательных путей методом флюорографии.
Все вышеперечисленные рекомендации помогут избежать развития опасных заболеваний дыхательных путей и сохранят здоровье на долгие годы.
Источник: http://www.transferfaktory.ru/zabolevaniya-organov-dyihaniya
Лечение заболеваний органов дыхания и их причины
Заболевания органов дыхания достаточно многообразны и довольно часто встречающиеся.
Причины болезней органов дыхания
Рассмотрим основные причины, в результате которых возникают заболевания органов дыхательной системы. Основная причина – микроорганизмы (бактерии, вирусы, грибы, реже паразиты).
Ведущая роль относится таким бактериальным возбудителям, как: пневмококки, гемофильная палочка, микоплазмы, хламидии, легионеллы (эти возбудители вызывают в основном пневмонии), микобактерия туберкулеза, вирусы гриппа типа А и В, респираторные вирусные инфекции.
Чаще заболевание вызывается одним типом возбудителя (моноинфекция), но иногда (пожилой возраст, СПИД и другие иммунодефицитные заболевания) их может быть несколько (микстинфекции).
Также довольно часто причиной поражения органов дыхательной системы являются внешние аллергены. К ним относятся:
- Бытовые аллергены – домашняя пыль, которая содержит аллергены грибов, насекомых, домашних животных, частицы кожи человека и другие. Наибольшими аллергенными свойствами обладают домашние клещи (основная причина бронхиальной астмы).
- Аллергены животных, они содержатся в слюне, перхоти и моче животных.
- Аллергены плесневых и дрожжевых грибов, а именно их споры.
- Пыльца растений (травы: крапива, подорожник, полынь цветы: лютик, одуванчик, мак, кустарники: шиповник, сирень, деревья: береза, тополь и другие), споры грибов, аллергены насекомых.
- Профессиональные факторы (электросварка – соли никеля, испарения стали).
- Пищевые аллергены (коровье молоко).
- Лекарственные препараты (антибиотики, ферменты).
Провоцируют возникновение заболеваний органов дыхательной системы загрязнения воздуха (двуокись азота, двуокись серы, бензпирен и многие другие), бытовые загрязнения, которые содержатся в современных жилых помещениях (продукты бытовой химии, синтетические материалы, лаки, краски, клей), курение (активное, пассивное) за счет негативного действия табачного дыма, неблагоприятные климатические условия (низкая температура, высокая влажность, сильные колебания атмосферного давления).
Также к провоцирующим факторам относится злоупотребление алкоголем, переохлаждение, наличие заболеваний других органов и систем (сахарный диабет, заболевания сердца), наличие очагов хронической инфекции, наследственные и генетические аномалии и многие другие.
Симптомы при заболеваниях органов дыхательной системы
Одышка, она может быть субъективной (ощущение больным затруднения дыхания при неврозах, истерии), объективной (определяется методами исследования и характеризуется изменениями ритма дыхания и продолжительностью вдоха и выдоха при эмфиземе легких) и сочетанной (к объективной одышке присоединяется и субъективный компонент с увеличением частоты дыхания при воспалениях легких, бронхогенном раке легкого, туберкулёзе). Одышка бывает физиологической (при повышенной физической нагрузке), патологической (при заболеваниях). Также она бывает инспираторной при затруднении вдоха (заболевания гортани, трахеи), экспираторной при затруднении выдоха (при поражении бронхов) и смешанной (тромбоэмболия легочной артерии).
Наиболее тяжелая форма одышки – это удушье (при остром отеке легких). Если удушье возникает в виде внезапного приступа, то это астма (бронхиальная – спазм мелких бронхов, сердечная – вследствие ослабления работы сердца).
Следующий симптом болезней органов дыхания – это кашель (рефлекторная защитная реакция на скопление в гортани, трахее или бронхах слизи, а также на инородное тело, попавшее в дыхательную систему).
По своему характеру кашель может быть сухим, без выделения мокроты (ларингит, сухой плеврит) и влажным, с выделением мокроты различного количества и качества (утренний кашель при хроническом бронхите, вечерний кашель при пневмонии, ночной кашель при туберкулезе, онкологических заболеваниях).
Также он может быть постоянным (при воспалении гортани, бронхов) и периодическим (при гриппе, ОРЗ, пневмонии).
Ещё один симптом – кровохарканье (выделение крови с мокротой при кашле).
Оно может проявляться как при заболеваниях органов дыхательной системы (рак легкого, туберкулез, абсцесс легкого), так и при заболеваниях сердечно-сосудистой системы (пороки сердца).
Кровь, выделяемая при кашле с мокротой, может быть свежей (алой) или измененной. Алая встречается при туберкулезе, аскаридозе. При крупозной пневмонии во 2 стадии заболевания она бывает ржавого цвета (ржавая мокрота).
Ещё на что могут жаловаться пациенты – это боль. Она может быть разной по происхождению и локализации, по характеру, интенсивности, продолжительности, по связи с актом дыхания, кашля и положением тела.
Методы исследования
Правильно собранные жалобы, осмотр и грамотно проведенное обследование (пальпация, аускультация, перкуссия) – залог правильно поставленного диагноза. При всем этом можно выявить дополнительные признаки заболеваний.
Осмотр – выявляются патологические формы грудной клетки (бочкообразная при эмфиземе, увеличение объема одной половины грудной клетки при плеврите, уменьшение половины грудной клетки при пневмосклерозе, пневмонии), тип дыхания, частота, глубина, ритм дыхания.
Источник: http://healthwill.ru/fiziologiya/polza/10799-lechenie-zabolevanij-organov-dykhaniya-i-ikh-prichiny
РАССПРОС, ОСМОТР БОЛЬНЫХ С ЗАБОЛЕВАНИЯМИ ОРГАНОВ ДЫХАНИЯ
- Размер: 2.3 Mегабайта
- Количество слайдов: 83
РАССПРОС, ОСМОТР БОЛЬНЫХ С ЗАБОЛЕВАНИЯМИ ОРГАНОВ ДЫХАНИЯ. ОБЩИЙ ОСМОТР. ПАЛЬПАЦИЯ ГРУДНОЙ КЛЕТКИ. ИСТОРИЯ РАЗВИТИЯ ПЕРКУССИИ. ФИЗИЧЕСКОЕ ОБОСНОВАНИЕ ПЕРКУССИИ.
СРАВНИТЕЛЬНАЯ И ТОПОГРАФИЧЕСКАЯ ПЕРКУССИЯ ЛЕГКИХ «СЕВЕРО-ОСЕТИНСКАЯ ГОСУДАРСТВЕННАЯ МЕДИЦИНСКАЯ АКАДЕМИЯ» КАФЕДРА ПРОПЕДЕВТИКИ ВНУТРЕННИХ БОЛЕЗНЕЙ Доктор медицинских наук, профессор, Заслуженный деятель науки РФ, академик РАМТН ХЕТАГУРОВА ЗАРА ВЛАДИМИРОВНА
План лекции 1) Ауэнбруггер – 1760 (австр. ) 2) Корвизар (франц. ) 3) Пиорри (1827) – плессиметр – мера плассо-ударяющ. 4) Винтрих (1841) – молоточек – посред. п. 5) Образцов – указ. пал. сред. н. 6) Яновский (аус. перк. , п. непоср. ) Физическое обоснование перкуссии. Колеб.
звук однородное тело, одинаковое число колебаний в единицу времени – периодическое, звук – простой, чистый звук – тон. Колебания неоднородного тела – апериодичные – звук – шум. Перкут. удар – слабой силы (2 -3 см), Перкут.
удар – средней силы (3 -5 см), громкая перкуссия – (5 -7 см).
Вводное слово Больные с заболеваниями органов дыхания предъявляют самые разнооб- разные жалобы. Из этой разнообразности основными являются жалобы на: 1. кашель, 2. боль, 3. одышку, 4. кровохорканье. 5. отделение мокроты
Боли в зависимости от причины возникновения различают: а) связанные с заболеванием плевры и легких; б) боли, связанные с развитием патологического процесса в грудной клетке (при периоститах, миозитах, невралгии) и боли рефлекторные, возникающие при заболеваниях внутренних органов (органов пищеварения, сердечно-сосудистой системы).
Боли в грудной клетке наиболее часто отмечаются при поражении плевры. Известно, что плевра состоит из двух листков – висцерального и париетального. Каждый из этих листков имеет чувствительные нервные окончания.
При заболеваниях плевры происходит раздражение этих нервных окончаний, ведущее к болям. Различают 2 формы заболевания плевры: сухой и экссудативный плевриты.
Боли, наблюдаемые при сухом плеврите, связаны с актом дыхания, когда листки плевры трутся друг о друга. А при наличии в плевраль- ной полости жидкости происходит разделение листков плевры друг от друга и боли уменьш.
Боли могут наблюдаться и при крупозной пневмонии и связаны с сопутствующим поражением плевры.
Боль возникает при пневмотораксе, при этом носит характер сильных болей , локализуется на ограниченном участке грудной клетки, соответствующая месту прорыва плевры.
При пневмотораксе причиной сильных болей является раздражение нервных окончаний, поступающим в плевральную полость воздухом. надо помнить о сердечных болях, которые также могут иррадиировать в плечо, лопатку, но при этом наблюдаются дополнительные жалобы на сердцебиение, перебои.
В момент приступа болей при холецистите, желчно-каменной болезни, боли нередко иррадиируют в область лопатки и правого плеча.
Боли в грудной клетке появляются при межреберной невралгии и миозитах, ганглионитах. В таких случаях надо помнить, что если боли связаны с невралгией, то они возникают по ходу межреберных нервов и около позвоночника, соответственно локализации чувствительных нервных окончаний. При миозитах же отмечается резкая болезненность мышц при пальпации.
Боли в грудной клетке возникают вследствие нарушения целостности костной основы, связанной с наличием переломов, метастазов опухоли, периоститов, в таких случаях для диагностики имеет значение ощупывание костей. Кроме того боли в грудной клетке возникают при лейкозах, анемиях. При этом небольшое, легкое поколачивание костей грудной клетки вызывает резкую болезненность.
Вторая кардинальная жалоба – это одышка ( dyspnoe ). Одышка – это изменение частоты дыхания, ритма дыхательных движений и глубины дыхания. Это компенсаторный акт организма, вызываемый или недостатком кислорода, или углекислого газа. Различают одышку: субъективную и объективную.
При субъективной форме одышки больной жалуется на чувство недостатка воздуха, ограничение подвижности грудной клетки при вдохе, затруднение выдоха, ощущение стеснения в груди; при объективной форме отмечается изменение частоты, ритма и глубины дыхания. Но чаще одышка бывает смешанной.
Одышка может быть: физиологической и патологической. Физиологическая одышка наблюдается при физической работе в период приспособления или адаптации. Патологическая одышка вызывается нарушением процессов оксигенизации крови в легких при заболевании органов дыхания (при эмфиземе, пневмониях, плевритах и т. д. ).
Соответственно фазам дыхания различ. : инспираторную, экспираторную и смешанную одышки.
Инспираторная одышка возникает в результате сужения бронхов, что часто наблюдается при воспалении слизистой оболочки трахеи, гортани, крупных бронхов, за счет сдавления их опухолями, увеличенной щитовидной железой. А при резких сужениях верхних дыхательных путей наблюдается характерное шумное дыхание – стридорозное дыхание.
Экспираторная одышка возникает при спазме мельчайших бронхов (при бронхиаль- ной астме), при потере эластичности легких (при эмфиземе, пневмосклерозе).
При экспираторной одышке наблюдается Участие всей мускулатуры в акте дыхания. Повышение давления воздуха в альвеолах Способствует преодолению препятствия в суженном бронхе и спадению альвеол при уменьшении их эластичности.
При смешанной одышке отмечается затруднение как вдоха, так и выдоха.
Кашель – tussis. Кровохарканье – hepoptoe – это появление крови в мокроте. Кровохарканье сопровождается кашлем. Оно может проявляться или отдельными плевками или легочным кровотечением.
Надо помнить, что кровохарканье проявляется: а) при бронхоэктатической болезни, туберкулезе, пневмонии крупозной, абсцессе легкого, раке легкого; б) при пониженной свертываемости крови; в) при заболеваниях сердца (пороки, инфаркт миокарда и т. д. ).
Иногда приходится отличать желудочное кровотечение от легочного. На помощь приходит в таких случаях тщательно собранный анамнез и реакция: при желудочных кровотечении – реакция кислая, а при легочном – щелочная. Дополнительные жалобы: температура, слабость.
При собирании анамнеза болезни необходимо помнить и выяснить: 1) давность заболевания; 2) причины и условия его возникновения; 3) характер начала заболевания.
Для правильной постановки диагноза имеет значение выяснение условий, при которых возникло заболевание. Характер начала заболевания имеет большое значение для постановки диагноза (привести примеры пневмонии, плеврита).
Большое значение имеет выяснение условий труда и быта. Работа в пыльных помещениях, сыром, предрасполагают к заболеваниям легких.
После тщательного расспроса переходим к осмотру больного. Уже при осмотре обращаем внимание на положение больного, что имеет существенное значение в постановке диагноза.
Так при бронхоэктатической болезни, абсцессах и кавернах больной старается лежать на пораженной стороне. При этом выделение мокроты уменьшается и больного меньше беспокоит кашель.
При экссудативном плеврите больной также лежит на больной стороне, так как такое положение облегчает ему боли из-за уменьшения дыхательных движений листков плевры.
Вынужденное положение больного: Рис. 1. 6. Вынужденное положение больного с сухим плевритом. 1. 7. Вынужденное положение больного с абсцессом верхней доли правого легкого
При резко выраженной одышке наблюдается положение ортопное, положение при котором используются вспомогательные мышцы, способствующие полной вентиляции легких.
При осмотре кожных покровов можно получить ценные указания о тяжести состояния больного. (бледность указывает на кровотечение при туберкулезе, при бронхоэктатической болезни).
Можно отметить бледность с серым оттенком при пневмосклерозе, экссудативном плеврите, раке легкого и т. д.
Нередко отмечается цианоз кожных покр. , развивающийся при нарушении нормального газообмена между кровью и альвеолярным воздухом (при эмфиземе легких, пневмониях, пневмотораксе). Высыпания – герпес при крупозной пневмонии, локализующийся на крыльях носа, губах – высыпания в виде пузырьков.
У больных с хроническими воспалительными процессами в легких отмечается наличие «барабанных» пальцев, ногти приобретают вид часовых стекол.
Приступая к осмотру грудной клетки обращаем внимание на ее форму, на симметричность дыхательных движений, на тип дыхания. 1)1) При оценке формы грудной клетки необходимо принимать во внимание соотношение переднезаднего и поперечного размеров.
Следует отметить, что для измерения переднезаднего размера ножки циркуля ставят на грудину и на позвоночник на одном уровне, а при измерении поперечного размера. Ножки циркуля ставят по подмышечным линиям в симметричных точках.
Обращают внимание на величину надчревного угла, на направление ребер и ширину межреберных промежутков, на положение ключицы и лопаток.
В норме различают 3 формы грудной клетки: нормостеническую, гиперстеническую и астеническую.
При NN -стенической форме грудной клетки соотно-шение размеров равно 0, 65 -0, 75. Направление ребер косое-вниз, надчрев-ный угол равен 90 о. Межреберные промежутки выражены нерезко, над- и подключичные ямки выражены слабо. Лопатки плотно прилегают к грудной клетке, нечетко контурируются. Мышцы плечевого пояса развиты хорошо.
При астенической форме грудной клетки определяется некоторое сдавление грудной клетки в передне-заднем размере, соотношение размеров грудной клетки 90 о, слабо выявляется ключица. Над- и подключичные ямки едва выражены, лопатки плотно прилегают к грудной клетке, слабо контурируются, мышцы дыхательные и плечевого пояса развиты хорошо.
Различают 5 патологических форм грудной клетки: 1. паралетическая, 2. рахитическая, 3. эмфизематозная, 4. ладьевидная, 5. воронкообразная.
Паралетическая форма грудной клетки, напоминающая по форме астепеническую, характеризуется надчревным углом, с сильным наклоном ребер книзу, отстава-нием лопаток, западанием над- и подключичных ямок; такая форма грудной клетки чаще встречается при туберкулезе, при хронических заболеваниях легких, плевры, ведущих к спадению и сморщива-нию их и спадению грудной клетки.
Эмфизематозная форма грудной клетки, развивающаяся при эмфиземе легких, бронхиальной астме, хроничес-ких бронхитах, характеризуется гори-зонтальным направлением ребер, тупым надчревным углом, сглажен-ностью над- и подключичных ямок, плотным прилеганием лопаток к груд-ной клетке. Грудная клетка находится как бы в состоянии максимального вдоха, шея укорачивается.
Рахитическая форма грудной клетки встречается у людей, перенесших рахит, характери-зуется выдающейся вперед груди-ной в виде киля или гребня. В месте перехода ребер в хрящи отмечается четко – утолщение ребер. Ладьевидная форма грудной клетки характеризуется наличием вдавления в средине грудины (при заболеваниях спинного мозга).
Воронкообразна я форма грудной клетки – «грудь сапожника» характеризует ся вдавлением в нижней трети грудины.
При осмотре обращаем внимание на искривление позвоночника. Различают 4 вида искривлений: 1. кифоз (кзади), 2. лордоз – искривление кпереди, 3. сколиоз – искривление в сторону, 4. кифосколиоз – искр. в сторону и кзади.
При осмотре можно отметить одностороннюю деформацию, обусловленную патологическим процессом – скоплением жидкости при экссудативном процессе, пневмотораксе, гидротораксе, что может обусловить выбухание и отставание грудной клетки. Надо помнить, что заболевания сердца – клапанные пороки – также дают выбухание в виде сердечного горба.
Можно отметить западение грудной клетки, вызванное сморщиванием легких, причиной которого может быть пневмосклероз, при котором легочная ткань замещается соединительной тканью, объем легкого уменьшается – присасывающее действие на грудную клетку увеличивается и грудная клетка западает. Ателектаз легкого (спадение легкого) – процесс, обусловленный обтурацией бронха опухолью, что может привести также к одностороннему западению.
При осмотре обращается и на дыхательные движения. Различают 3 типа дыхательных движений. Если дыхательные движения обусловлены сокращением межреберных мышц , то говорят о грудном типе дыхания (присуще женщинам).
Появление его у мужчин свидетельствует об ограничении функции диафрагмы. Необходимо пронаблюдать за дыхательными движениями, что позволит установить частоту, ритм и глубину дыхания.
Определить частоту дыхательных движений нужно подсчетом ( N 16 -20 д. д. в 1 мин. ).
В патологии увеличение учащения дыхания отмечается при уменьшении дыхательной поверхности легких, причиной которого могут быть: 1) воспаление легких; 2) спадение альвеол при сдавлении (гидроторакс, пневмоторакс, опухоли средостения); 3) выключение части легкого (тиф легкого, очаговый пневмосклероз). Учащение дыхания обусловливает увеличение температуры. Урежение дыхания отмечается при токсическом влиянии химических соединений, при брюшном тифе. При затруднении прохождения воздуха по гортани и трахее вследствие сдавления их опухолью отмечается стридорозное дыхание.
В норме дыхание характеризуется одина- ковой глубиной и продолжительностью вдоха и выдоха. При воздействии различ- ных патологич. факторов на дых. центр, может возникнуть нарушение ритма, повто ряющееся в определенной последователь ности. Такое дыхание называют периоди ческим. Разновидности периодического дыхания – дыхание Куссмауля, Биотта и Чейн-Стокса, Грокка.
Дыхание Чейн-Стокса характеризуется постепенным нарастанием амплитудных дыхательных движений, спадом, паузой (уремия, инфекция).
Возникновение его объясняется понижением возбудимости дыхательного центра из-за недостатка кислорода, для восстановления возбуди-мости дыхательного центра необходимо увеличение в крови количества углекислого газа, что и происходит во время паузы.
Это ведет к новому раздражению дыхательного центра, к нарастанию амплитуды, чередо-ванию периодов (отсюда периодическое).
Дыхание Биотта характеризуется возникновением пауз на фоне равномерных, нормальных дыхательных движений, паузы между отдельными периодами могут быть различной продолжительности (при менингите, агонии, иногда при уремиеской коже и т. д. ).
Дыхание Грокка – диссеминированное дыхание, сущность его заключается в своеобразном нарушении ритма дыхания в результате поражения координационного центра (при менингите, опухолях мозга). Дыхание Куссмауля – большое, шумное дыхание, глубокое наблюдаемое при диабетической коме, уремической коме.
Оно обусловлено накоплением в крови кислых продуктов обмена веществ.
Нарушение ритма и глубины дыхания при патологических процессах в го ловном мозге (отек мозга, инсульт и т. д. ); 1 -1 — дыхание Чейна-Стокса; 2 -2 — дыхание Биота при токсическом влиянии на дыхательный центр (диабетическая, уремическая, печеночная комы); 3 -3 — дыхание Куссмауля: при ацидозе.
Затем приступайте к определению экскурсии грудной клетки. Наблюдение за дыхательной экскурсией лучше производить со стороны спины больного, при этом смотрим на симметричность расширения грудной клетки во время вдоха и выдоха, на движение лопаток, межреберных промежутков. Ограничение подвижности отмечается при выпотном плеврите, пневмотораксе, плеврите – сухом.
Кроме того, определяем экскурсию грудной клетки при вдохе и выдохе ( N от 6 до 8 см). Накладывают сантиметр на грудную клетку сзади на уровне угла лопаток, спереди – на уровне сосков.
Измерение производим на уровне вдоха и выдоха.
Уменьшение ее указывает на имеющуюся патологию со стороны грудной клетки или легких (эмфизема легких, пневмосклероз, бронхиальная астма, плеврит экссудативный и т. д. ).
Далее приступаем к пальпации грудной клетки, что является важным звеном в методах исследования. При пальпации определяем резистентность грудной клетки. Резистентность грудной клетки меняется с возрастом.
Резистентность ее проявляется в том сопротивлении, которое оказывается при сдавлении грудной клетки в боковых ее частях и спереди назад. При этом вы будете ощущать или хорошую податливость или подвижность ее.
Обращаем внимание на болезненность ее, обусловленную различными заболеваниями (миозиты, невралгии, переломы ребер, сухой плеврит). Следует различать глубокую от поверхностной боли. Глубокая болезненность в отличие от невралгической усиливается при сгибании туловища в здоровую сторону, так как усиливается трение листков плевры.
Для невралгии характерно усиление болей при наклонах в больную сторону. Плевральные боли уменьшаются при иммобилизации грудной клетки. Для межреберной невралгии характерно наличие трех болевых точек у позвоночника, по подмышечной линии и у грудины. Если имеет место перелом, то можно выявить хруст, вызванный соприкосновением обломков кости.
Боли в грудной клетке бывают при анемии, лейкозах, туберкулезе и т. д.
Источник: http://present5.com/rasspros-osmotr-bolnyx-s-zabolevaniyami-organov-dyxaniya/