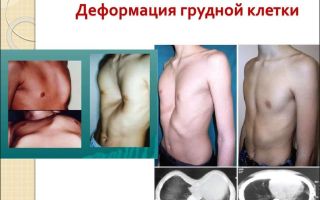
Воронкообразная грудная клетка
Воронкообразная грудная клетка (грудь сапожника) – это врожденное нарушение развития костей скелета, а именно деформация структуры грудной клетки.
В норме она имеет конусообразную форму и ее стенками являются грудина (спереди), ребра (сбоку) и позвоночный столб (сзади). При развитии этого порока на уровне тела грудины, мечевидного отростка и ребер образуется анатомический дефект (западение), по форме чаще всего напоминающий воронку, обращенную внутрь грудной клетки.
В процессе роста скелета в детском и юношеском возрасте заболевание прогрессирует и может вызывать изменения функционального характера в работе других органов и систем организма. Это происходит за счет компрессии костной ткани и неправильного развития мышечного пояса грудного отдела.
В первую очередь, это касается дыхательной и сердечно-сосудистой систем. Сбои в их работе приводят к общему ухудшению состояния за счёт нарушения кровообращения и недостаточного снабжения клеток кислородом.
Причины
На сегодняшний день однозначного ответа на вопрос о причинах развития этого дефекта не существует. Большинство ученых и практикующих врачей рассматривают 4 варианта развития заболевания, которые основаны на нарушении эмбрионального развития. Отличие состоит только в причинах.
- Неравномерное формирование костно-хрящевой ткани органов грудной клетки (тела грудины, мечевидного отростка, ребер) у плода за счет нарушения процессов в зонах роста этих костей (дисхондроплазия). В этих структурах точки окостенения появляются позже или совсем отсутствуют, что приводит к отставанию синхронного развития костей скелета.
- Патология развития грудного отдела диафрагмы, чаще всего ее сухожильных участков, к которым прикрепляются ребра. Это приводит к тому, что реберный каркас формируется под неправильным углом, вовлекая в процесс мышечный слой грудной клетки. В результате этого нарушается физиологическая геометрия туловища, что приводит к аномалии развития.
- Неправильное положение плода во время беременности с наличием какого-либо давления на грудную клетку эмбриона. Чаще всего это может наблюдаться при недостаточном количестве околоплодных вод.
- Действие различных токсических агентов, инфекции на скелет плода или наличие местного воспаления в утробе матери, в результате которых образуются спайки и деструктивные изменения в костях, приводящие к деформации скелета.
Степени
Степень тяжести заболевания определяется глубиной «воронки»— деформацией грудной клетки и положением сердечной мышцы.
- О 1 степени порока говорят, если глубина от уровня поверхности тела «внутрь к позвоночнику» составляет не более 2 см. Смещение оси сердца не определяется.
- 2 степень заболевания характеризуется глубиной вдавливания грудной клетки до 4 см. Положение сердца при этом или не меняется или меняется не более чем на 3 см от своего физиологического положения.
- 3 степень порока проявляется изменением нормальных топографических размеров сердца (относительно его оси) более чем на 3 см и глубиной воронки свыше 4 см.
Для диагностики и оценки проведенного лечения воронкообразной грудной клетки используется также индекс Гижицкой, который выражается числовым показателем.
Он вычисляется методом деления минимального расстояния между контурами грудины (от задней границы) и позвоночником (его передней поверхности) на наибольший показатель этого отрезка.
| Показатель индекса Гижицкой | Соответствующая ему степень заболевания |
| 0,7–1 | Первая степень |
| 0,5–0,7 | Вторая степень |
| Меньше чем 0,5 | Третья степень |
Если коэффициент стремится к нулю или переходит в отрицательные значения, многие специалисты предлагают рассматривать подобное значение как четвертую стадию заболевания.
Кроме определения степени,патология (воронкообразная грудная клетка) классифицируется и по следующим показателям:
- Форма деформации грудной клетки:
- Симметричное углубление.
- Ассиметричное углубление.
- Плоское или плоско-вороночное углубление.
- Характер деформации грудины:
- Типичный.
- Винтообразный.
- Седловидный.
- Наличие функциональных нарушений со стороны органов и систем вследствие деформации грудной клетки:
- Компенсированные.
- Субкомпенсированные.
- Декомпенсированные.
Наиболее полная и распространённая классификация, которая позволяет определить объем необходимо лечения, это классификация по Парку (Park):
- Тип по Park 1А – симметричное углубление типичного характера.
- Тип по Park 1Б – симметричное, плоское углубление с широкими краями.
- Тип по Park 2А (1) – асимметрическое углубление с винтообразным типом грудины.
- Тип по Park 2А (2) – ассиметричное широкое углубление.
- Тип по Park 2А (3) – ассиметричное, глубокое и широкое углубление с большой площадью деформации, которая нередко берет свое начало в районе ключицы.
- Тип по Park 2Б – ассиметричное углубление, нарушен баланс грудной клетки: часто только одна половина нормально развита.
Симптомы
При рождении ребенка визуально, без дополнительного обследования, не всегда можно определить, присутствует ли этот врожденный порок развития скелета. Как правило, у младенцев вдавливание грудной клетки небольших размеров практически незаметно. Большее значение на этом этапе имеет характер дыхания, на которое стоит обратить особое внимание.
Если присутствует патология воронкообразной грудной клетки, то при дыхании, под нагрузкой (во время глубокого вдохаи выдоха, плача, кашля) будет наблюдаться своего рода «западение» в области грудины: в районе мечевидного отростка и месте прикрепления ребер к грудине. Такое дыхание называется парадоксальным.
На что стоит обратить внимание, и что должно насторожить?
- В 3-5 лет у ребенка становится заметна деформация грудной клетки с характерным вдавливанием вовнутрь (чаще овальной формы) и образованием выпячивания в области прикрепления реберных хрящей к грудине, через которое тянется специфическая борозда.
- За счет изменения угла ребер подтягиваются прямые мышцы живота, увеличивая визуально переднюю брюшную стенку. Ребенок выглядит так, словно болен рахитом.
- В анамнезе —частые респираторные заболевания, пневмония, грипп.
- Дыхание часто затрудненное, особенно на вдохе. В области яремной вырезки наблюдается втягивание кожи внутрь.
- Происходит искривление в грудном отделе позвоночника (кифоз), иногда наоборот – спина становится слишком плоской.
- Общие симптомы недомогания – плохой аппетит, бледность кожных покровов, раздражительность.
С дальнейшим развитием болезни присоединяются симптомы поражения внутренних органов и систем, основным из которых является сердечная недостаточность (тахикардия, одышка, цианоз).
Если вследствие давления на сердце меняется его ось, симптомы поражения сердечно-сосудистойсистемы,скорее всего, будут отсутствовать.
Диагностика
Диагностировать сформировавшуюся воронкообразную грудную клетку не составляет большого труда и, как правило,достаточнообщего осмотра пациента.
Чаще всего контуром воронки является место перехода рукоятки грудины в тело (верхняя граница), 3-7 ребра (боковые границы), самый выраженный очаг локализуется в области мечевидного отростка. Размеры вдавливания зависят от степени заболевания.
При осмотре и сборе анамнеза отмечаются астения, общая гипотония мышечных волокон, повышенная подвижность суставов, плоскостопие и гиперэластичные кожные покровы.
Для уточнения диагноза, верификации и выявления осложнений используют инструментальные методы диагностики и данные лабораторных исследований:
- Рентгенография ОГК в двух проекциях – передней и боковой. Для определения стадии процесса применяют компьютерную томографию (КТ), которая позволяет оценить топографические взаимоотношения органов грудной клетки с костными структурами.
- Доплеровское исследование сердца, эхокардиография, ЭКГ– для дефиниции степени поражения сердечно-сосудистой системы.
- Для определения патологии дыхательной системы применяют методики, определяющие функцию внешнего дыхания и его объем.
- Анализ мочи на оксипролин: для подтверждения или исключения соединительно-тканных патологий.
Также желательно консультативное заключение генетика, учитывая наследственный характер порока, и психолога, который поможет оценить степень социальной адаптации пациента.
Не секрет, что наличие такого заболевания в детском возрасте негативно влияет на психику ребенка – он становится замкнутым, появляются признаки комплекса неполноценности.
Лечение
Основной метод лечения этого заболевания – хирургическая коррекция в детском и юношеском возрасте, пока сохраняются зоны роста в костях скелета.
Показаниями к хирургическому вмешательству являются:
- 3-4 степень заболевания.
- Наличие функциональных нарушений со стороны органов и систем (компрессия внутренних органов).
- Результаты психологического исследования (при плохом психоэмоциональном состоянии ребенка, связанного с внешним уродством).
Противопоказания:
- Наличие сопутствующей патологии (нарушения в центральной нервной системе, сердечно-сосудистой системе и тяжелая патология дыхательных функций).
На сегодняшний день наиболее оптимальной техникой хирургического вмешательства является пластическая операция по Нассу. Методика заключается в имплантации в грудную клетку специальных титановых пластин на длительный срок – до 4 лет. После коррекции костей грудной клетки пластины удаляются.
Имплантаты подбираются индивидуально, в зависимости от возраста пациента, конституции, степени процесса. По длине пластина должна совпадать с расстоянием по горизонтальной линии, проведённой на уровне подмышечных впадин спереди. Перед пластикой хирург подбирает форму изгиба пластины.Возможна также её дальнейшая коррекция с помощью специального инструмента непосредственно во время операции.
Методика по Нассу позволяет проводить повторные курсы торакопластики через определенное время, если после первого раза не было достигнуто положительного результата.
Из других хирургических техник применяется резекция грудины, с последующим поворот ее на 180 градусов и фиксацией специальным инструментом. Эта операция—довольно сложная технически, имеет различные модификации, проводится под общей анестезией и дает хорошие результаты.
Консервативное лечение, как самостоятельный вид лечения, применяется редко. Чаще оно используется для предотвращения развития более тяжелых форм воронкообразной грудной клетки, общего укрепления мышечного тонуса и в качестве профилактического метода.
К консервативному лечению относятся:
- Различные виды массажей.
- Дыхательные упражнения.
- Специальные физические упражнения.
- Физиопроцедуры.
- Плаванье.
Эти мероприятия не уберут дефект грудной клетки, но будут способствовать стабилизации процесса.
Результаты хирургического лечения
Результаты оперативного лечения оцениваются по типу: хорошо/удовлетворительно/плохо.
К положительному результату относится состояние воронкообразной грудной клетки после проведенного хирургического лечения, при котором индекс Гижицкой находится в границах 1, анатомическая форма грудной клетки практически восстановлена.
К удовлетворительному результату можно отнести показатели индекса в диапазоне 0,8. Присутствуют незначительные дефекты грудной клетки в виде локального западения грудины или ребер.
К неудовлетворительному результату хирургического лечения относится наличие рецидивов, возврат очага деформации к первоначальным границам. Показатели Гижицкой при этом менее 0,7.
Какой врач лечит
Для успешного лечения этого врожденного порока необходимо обратиться к хирургу, который прошел специализацию по специальности ортопедия, травматология и которых в «народе» называют врачами-ортопедами.
В структуре наследственных заболеваний костной системы воронкообразная грудная клетка не является одной из самых распространённых патологий.Если же все-таки было диагностировано это заболевание, не стоит сразу впадать в панику. На сегодняшний день данное нарушение развития поддается пластической коррекции, особенно в раннем возрасте.
Необходимо вовремя обратиться к профессионалам и не допускать развития деформации. Будьте здоровы.
Не знаете как подобрать клинику или врача по приемлемым ценам? Единый центр записи по телефону .
Источник: http://www.knigamedika.ru/vrozhdennye-anomalii/deformacii-kostej/voronkoobraznaya-grudnaya-kletka.html
Килевидная и воронкообразная деформации грудной клетки у ребенка: причины, лечение без операции и массаж
Деформация грудной клетки у ребенка — видоизменение формы грудины, которое бывает приобретенным или формируется еще в период внутриутробного развития малыша. Игнорировать подобные аномалии нельзя — искривление грудной клетки ведет к нарушению функционирования жизненно важных органов (легких, сердца).
Такие дети визуально отличаются от своих сверстников, из-за чего у них появляется множество комплексов и социальных проблем. Как исправить ситуацию и можно ли устранить дефект без операции?
Врожденная или рано приобретенная деформация грудной клетки у ребенка требует обязательного своевременного лечения
Причины патологии
В большинстве случаев деформация ГК является врожденной патологией. То есть на уровне генов формируется неправильная программа роста и развития хрящей грудины. У детей с диспластической аномалией изменена сама форма передней области грудины.
Приобретенная деформация ГК возникает, если у человека скудная мышечная структура в верхней части тела, отсутствуют или недостаточно развиты ребра. Также патологию провоцируют нижеперечисленные факторы:
Виды и симптомы деформации грудной клетки
Выделяют несколько видов деформации грудной клетки (ГК). Основными из них являются килевидная и воронкообразная формы, они встречаются чаще других (>90%). Их мы рассмотрим подробно.
Воронкообразная ГК
Воронкообразная деформация ГК — самая распространенная, причем у мальчиков патология диагностируется в три раза чаще, чем у девочек. Данный вид характеризуется впалостью грудины, переднего отдела ребер и реберных хрящей (смотрите на фото).
Грудная полость сокращается в объеме. В тяжелых формах искривляется позвоночный столб, нарушается работа внутренних органов (легких, сердца) со смещением в сторону, наблюдаются скачки артериального и венозного давления.
Считается, что причина возникновения аномалии – генетическая предрасположенность, так как прослеживается она у представителей разных поколений из одной семьи. У каждого из них имеются определенные нарушения в структуре хрящей и соединительной ткани. В травматологии воронкообразную деформацию подразделяют на 3 степени выраженности:
| Степень | Глубина воронки | Смещение сердца | Функционирование внутренних органов |
| 1 | до 2 см | нет | В норме. |
| 2 | 2–4 см | 2–3 см | Возможны отклонения в работе легких и сердца. |
| 3 | более 4 см | более 3 см | Поражение органов ГК, функции сердца и легких нарушены. |
У маленьких детей патология практически незаметна, признаки деформации наблюдаются только во время вдоха. По мере взросления симптомы прогрессируют.
Воронкообразная деформация грудной клетки 1 степени
Аномалия определяется уже в возрасте трех лет, когда у ребенка появляются следующие отклонения:
- вегетативные расстройства;
- задержка в физиологическом развитии;
- искривление позвоночника (кифоз, сколиоз);
- скачки артериального давления;
- ослабленный иммунитет (частые простудные заболевания).
В запущенной форме симптомы деформации ярко выражены. Грудь становится вдавленной, глубина воронки сильно возрастает. Аномалия особенно заметна при вдохе. Во время дыхательных движений окружность ГК не соответствует норме (она меньше в 3–4 раза). В данном случае поможет только хирургическая коррекция.
Килевидная ГК
При килевидной деформации происходит активный рост реберных хрящей (с 5-7), поэтому с возрастом у детей с такой патологией грудина начинает выпячиваться вперед в виде клина. Из-за этого в народе дефект называют «куриная грудка».
Основная причина появления недуга – генетическая предрасположенность. Помимо этого, провоцируют развитие деформации некоторые заболевания (костный туберкулез, тяжелые формы рахита). Выделяют три стадии прогрессирования килевидной деформации:
| Стадия | Краткая характеристика | Функционирование внутренних органов |
| 1 | Визуальных изменений не наблюдается, но ребенок может ощущать сжатость в области груди. | В норме. |
| 2 | Стремительное разрастание хрящей начинается с 3–5 лет. Грудная кость выступает вперед, при этом 4, 5, 6, 7 и 8 ребра западают. | Формируются заболевания кардиальных и легочных структур. Сердце видоизменяется (синдром «висячего сердца»). |
| 3 | К подростковому возрасту грудина обрастает костными и хрящевыми тканями, образовывая клин. Больной быстро устает, незначительная физическая активность приводит к тахикардии. | Легкие уменьшаются в объеме, поэтому пациент испытывает затруднения во время дыхания, появляется одышка. Развиваются патологии сердца и позвоночного столба. |
Как проводится диагностика?
Опытный специалист визуально заметит отклонения в формировании грудной клетки, оценив симметричность, форму и размеры грудины. При прослушивании сердечного ритма и легких у пациента с деформацией ГК слышны хрипы, шумы в сердце и тахикардия.
Если педиатр заподозрит аномалию у ребенка, то потребуется дополнительное обследование для подтверждения или опровержения предварительного диагноза и оценки масштаба патологии. Проводит данную диагностику торакальный хирург или травматолог-ортопед.
Исследования в первую очередь направлены на определение выраженности и степени деформации. Затем врачи проверяют состояние легких и сердца. В современной медицине применяют следующие виды диагностических процедур:
- торакометрия – определение параметров ГК (ширина, глубина);
- МРТ/рентгенография/КТ – фиксируются аномалии в костных и хрящевых структурах, степень сжатости легких и смещение сердца;
- эхокардиография;
- мониторинг сердечного ритма по способу Холтера;
- спирометрии;
- дополнительно проводят консультацию кардиолога и пульмонолога.
При патологии проводится рентгенологическое исследование грудной клетки
Методы лечения
Лечение любого вида деформации грудной клетки будет более эффективным, если вовремя выявить патологию и обратиться за врачебной помощью. В каждом отдельном случае терапевтический курс подбирается индивидуально и зависит от степени имеющихся изменений.
Когда аномалия находится на начальном этапе формирования, то ее лечат в домашних условиях. Применяют различные медикаменты, но обычно действие лекарственных средств направленно на устранение болезненных симптомов недуга. Дополнительно используют консервативные методы лечения – массаж, лечебную гимнастику, физиотерапевтические процедуры, занятия в бассейне, ношение корсета.
Если врач назначил физические тренировки, то все упражнения должны подбираться совместно со специалистом. Занятия предназначены для укрепления мышечного корсета и поддержания тела в тонусе. Также ЛФК улучшает работу сердечно-сосудистой системы, восстанавливает воздухообмен в легких.
Массаж дает хорошие результаты при килевидной форме патологии. Лучше, если проводить сеансы будет квалифицированный массажист, но когда такой возможности нет, то родители могут самостоятельно научиться технике его выполнения.
Перед началом сеанса рекомендовано сделать несколько гимнастических упражнений, чтобы разогреть мышцы, либо принять расслабляющую ванну. Массирование включает в себя два типа движений – поглаживания патологической зоны и легкие надавливания в области выпуклости.
При своевременной обнаружении патологии хорошие терапевтические результаты дает специализированный массаж
Если у пациента воронкообразная форма деформирования, то применяют метод вакуумного колокола — он считается наиболее результативным. Во время процедуры образуется вакуум над воронкой, благодаря чему она постепенно вытягивается и размещается в правильном положении.
Когда вышеописанный способ не дает ожидаемого эффекта, прибегают к стернохондропластике. Лечение заключается в установке пластины, которая приводит грудную клетку в корректное состояние.
Лечение деформаций грудной клетки 2 и 3 степени проводится только путем хирургической коррекции. После операции пациенты проходят курс реабилитации, чтобы поддерживать достигнутый результат в норме.
Последствия для ребенка
Как уже было сказано выше, деформация грудной клетки у детей провоцирует нарушения в работе внутренних органов. В основном страдают сердечно-сосудистая и дыхательная системы. Если вовремя не провести лечение патологии, то здоровье будет подорвано на многие годы.
Когда в качестве терапии показано хирургическое вмешательство, необходимо проконсультироваться с лечащим врачом, так как после операции часто возникают тяжелые осложнения:
- воспалительные процессы сердечно-сосудистой системы;
- сепсис;
- нагноение операционной раны;
- внутренние гематомы;
- пневмония;
- скопление крови/газов в плевральной полости;
- парез кишечника.
Следует провести специальную подготовку и реабилитацию после хирургической коррекции. Тогда вероятность появления дополнительных проблем сведется к минимуму.
Профилактика
В качестве профилактических мер развития приобретенных деформаций грудной клетки родители должны следить за здоровьем своего ребенка и своевременно лечить заболевания легких. Нужно не допускать травмирования и ожогов грудной клетки.
Врачи советуют вести активный образ жизни, поэтому с ранних лет приучайте свое чадо ежедневно выполнять физические упражнения. Простые упражнения лечебной гимнастики укрепят позвоночник и мышцы пресса, что защитит грудь от искривления.
Источник: https://VseProRebenka.ru/zdorove/zabolevaniya/deformaciya-grudnoj-kletki-u-rebenka.html
Воронкообразная деформация грудной клетки операция
Воронкообразная деформация грудной клетки, являясь врожденной аномалией, состоит из двух основных первичных компонентов. Во-первых, это изгиб грудины кзади, начиная от уровня второго или третьего реберного хряща, и, во-вторых, западение прикрепленных к грудине реберных хрящей, от 3 (иногда от 3) до 7 ребер.
Оглавление:
У старших детей и подростков отмечается деформация не только реберных хрящей, но и костных компонентов ребер. Более чем у 90% детей эта аномалия проявляется в течение первого года жизни. Частота патологии составляет от 1:400 до 1:300 новорожденных, этот показатель выше в семьях, где есть дети (взрослые) с воронкообразной деформацией.
История
Физиологическое значение воронкообразной деформации грудной клетки досконально установлено и оценено в последние 40 лет и заключается в ограничении различных функций. Так, снижена общая и жизненная емкость легких.
Показатели у каждого пациента обычно не выходят за пределы нормы, однако если взять «групповые» показатели, то отмечается сниженный легочный объем. Степень этих отклонений различна и зависит от тяжести деформации.
Второй вид нарушения функции — снижение емкости сердца, в частности правого желудочка, что обусловлено давлением спереди деформированной грудиной. Исследования, начатые еще Бейзером (Beiser), свидетельствуют об уменьшенном ударном объеме, особенно в вертикальном положении при значительной деформации.
Последующие исследования, в том числе радиоизотопные, свидетельствуют о том, что указанные изменения — один из компонентов, обусловливающих снижение легочно-сердечной функции при тяжелой деформации.
При исследованиях с нагрузкой установлено, что у пациентов с воронкообразной деформацией быстрее, чем у здоровых людей, возникает усталость. Исследования Кахилла (Cahill, 1984) и Петерсона (Peterson, 1985) показали, что после коррекции деформации уровень устойчивости к физической нагрузке повышается.
Техника операций при воронкообразной деформации грудной клетки изменилась значительно с тех пор, когда в 1911 г. была произведена первая операция при этой аномалии. Новый подход датируется 1949 г.
, когда Равич (Ravitch) первым сообщил о методе, подразумевающем иссечение всех деформированных костных хрящей с надкостницей, отделение мечевидного отростка и межкостных мышечных волокон от грудины. Производилась стернотомия, и грудина перемещалась кпереди с фиксацией спицей Киршнера.
Эта методика была модифицирована Бароновским (Baronofsky, 1957) и Велчем (Welch, 1958), которые подчеркнули необходимость сохранения надкостничного «футляра», что способствовало оптимальной регенерации хряща, обеспечивая устойчивость созданного грудного каркаса.
Фиксация металлической шиной, которая укреплялась на передней поверхности грудной клетки, была следующей модификацией, предложенной Рехбейном (Rehbein) и Верником (Wfernicke) в 1957 г. Фиксация с помощью ретростернальной шины была описана Адкинсом (Adkins) и Блейдесом (Blades) в 1971 г.
Хотя последующие «инновации» фиксации включали использование таких материалов, как биорассасывающиеся распорки, сетка Marlex или дакроновый сосудистый трансплантат, ни один из этих материалов не имел преимуществ перед металлической «подпоркой».
В 1998 г. Д.Насс (D.Nuss) описал метод реконструкции воронкообразной грудной клетки с использованием металлической пластины, с помощью которой грудина смещается кпереди, при этом опускаются реберные хрящи (понижается их «напряжение»). Применение метода не требует резекции или ремоделирования реберных хрящей.
В данной главе представлены как современное открытое вмешательство с используемой автором модификацией, так и метод Насса, который также известен как MIRPE (minimally invasive repair of pectus excavatum) — «минимально инвазивная коррекция воронкообразной деформации грудной клетки».
Однако этот метод, применение которого началось не так давно, требует оценки отдаленных результатов. Первое сообщение Насса касалось 42 относительно маленьких пациентов (средний возраст 5 лет).
В последующем сообщении Кройтору (Croitoru, 2002), применившего метод Насса, уже приводились данные о значительно большем количестве детей более старшего возраста — 303 пациента. В этой группе ко времени выхода публикации только у 23,4% пациентов пластина была удалена.
Показания
Определение показаний к операции при воронкообразной деформации грудной клетки зависит от множества факторов: характера психологического восприятия деформации, степени ограничения физической активности, связанной с кардиопульмональными симптомами, состояния функции легких и толерантности к физической нагрузке.
Ход операции
Поперечный разрез кожи производят ниже межсосковой линии. У девочек особенно важно помнить о том, что след от разреза в будущем должен находиться в подгрудной складке, что позволяет избежать развития деформирующего и косметически «неприглядного» рубца между двумя молочными железами.
Чтобы облегчить дальнейшее выделение, от одного из реберных хрящей мышцы прежде всего отводят кпереди, после чего обратным концом скальпеля — латерально. Затем ретрактором поднимают мышцы кпереди. Подобную «процедуру» повторяют со следующими реберными хрящами выше и ниже первого. Отведение мышечных «лоскутов» ретракторами облегчает дальнейшее выделение.
Место прикрепления грудных мышц разделяют электрокоагулятором, стараясь при этом убедиться, что межкостные мышцы остались интактными и покрыты блестящей белесоватой фасцией. Повреждение межреберных пучков может привести к значительному кровотечению. Мышечные лоскуты мобилизуют латерально до костнохондрального сочленения или до латеральной границы деформации.
Обычно в деформацию вовлечены хрящи 3—7 ребер, но иногда и 2.
Рану разводят, поднимая кожу кверху до уровня вершины деформации и книзу — до конца мечевидного отростка. Кожу отсепаровывают до грудной фасции, с сохранением ее васкуляризации. Грудные мышцы осторожно отводят от грудины, стараясь сохранить интактными все мышцы и подлежащую фасцию.
Вдоль оси хряща рассекают надкостницу и отделяют ее распатором от реберного хряща. Освобождение края надкостницы от медиальной части ребра обеспечивает наилучшую визуализацию задней части хряща, облегчая процесс выделения. Ребра пересекают поперечно. Ребра 2 и 3 плоские, 4 и 5 округлые, 6 и 7 узкие и более «глубокие».
Среднюю часть хряща отсекают от грудины, при этом заднюю часть защищают надкостничным элеватором.
Рассечение хряща непосредственно у грудины сводит к минимуму риск повреждения внутренних сосудов молочной железы, которые обычно располагаются в 1—1,5 см латеральнее края грудины.
Чтобы предупредить дальнейшее нарушение развития ребер, сохраняют 1—1,5 см реберного хряща в зоне костнохрящевого перехода.
На передней поверхности грудины на вершине деформации производят клиновидную остеотомию. Сегмент кости («клин») мобилизуют (используя одно из «крыльев» надкостничного элеватора), но без полного отсоединения его от грудины. Оставление этого сегмента частично на месте будет способствовать более быстрому заживлению перелома.
Грудину поднимают и, надавливая сзади на верхнюю ее часть, «ломают» заднюю стернальную пластину.
В прошлом мечевидный отросток отделяли продольно вместе с прямыми мышцами от верхушки грудины, однако в настоящее время я избегаю этого этапа, благодаря чему сводится к минимуму возможность косметически «некрасивого» западения основания грудины.
Использование задней стернальной пластины исключает, кроме того, необходимость разделения задней надкостницы, как это делалось в прошлом, что также может способствовать западению нижних отделов грудины.
Если после того, как грудина оказалась на месте, мечевидный отросток «выступает», создавая косметический дефект, он может быть отделен от грудины коагулятором из бокового доступа, что позволяет избежать отделения прямых мышц у места их прикрепления.
Ретростернальную пластину вводят в загрудинный туннель, который создают путем частичного отделения одного из перихондральных футляров непосредственно у грудины. Туннель затем «прокладывают» сзади грудины зажимом Шнидта, который выводят на противоположной стороне непосредственно у грудины, чтобы избежать повреждения внутренних сосудов молочной железы.
Прежде чем проводить пластину за грудиной, ее моделируют таким образом, чтобы образовалась легкая выемка, на которую «сядет» грудина. На обоих концах пластину изгибают несколько кзади, чтобы ее форма соответствовала форме ребер. Эго позволяет избежать любого «выступания» пластины под кожей и мышцами. Зажимом Шнидта проводят пластину позади грудины вогнутой частью кпереди.
После того как пластина проведена за грудиной в соответствующем положении непосредственно кпереди от ребер на каждой стороне, ее поворачивают на 180°. Важно на этом этапе убедиться, что пластина оказалась под грудными мышцами и, соответственно, покрыта мягкими тканями.
Пластину затем фиксируют к надкостнице латерально двумя толстыми (0) рассасывающимися швами, которые будут ее удерживать в этом положении.
Большую грудную мышцу ушивают над грудиной, причем мышцу сдвигают книзу, прикрывая обнаженную нижнюю часть грудины таким образом, чтобы она была покрыта мягкими тканями. Внизу большую грудную мышцу фиксируют к прямым мышцам отдельными рассасывающимися швами.
При операции Насса делают два разреза, по одному с каждой стороны, по средней подмышечной линии на уровне максимальной деформации грудины.
Специальный туннелизатор Лоренца (Lorenz) или длинный зажим вводят в разрез с одной стороны, проводят вдоль грудной стенки, входят в плевральную полость с внутренней стороны вогнутой части грудной стенки позади грудины и кпереди от перикарда и выходят из плевральной полости на противоположной стороне. Точка выхода тоже должна быть с внутренней стороны вогнутой части грудной стенки. Затем зажим проводят вдоль наружной стороны грудной стенки и выводят через кожу по передней подмышечной линии. Зажимом или туннелизатором Лоренца проводят через туннель лигатуру (умбиликальную). Часто используют две лигатуры на случай, если одна из них порвется. Существует несколько приемов, позволяющих избежать повреждения сердца во время этого этапа. Во-первых, проведение зажима за грудиной контролируют визуально торакоскопически. Во-вторых (этот прием используют реже), делают небольшой разрез на вершине грудины, через который вводят костный крючок. Грудину поднимают этим крючком кпереди, чтобы расширить ретростернальное пространство во время проведения зажима.
Пластину, предварительно отмоделированную, проводят через грудную клетку вогнутой поверхностью кпереди, чтобы она соответствовала ширине грудной клетки пациента.
Затем пластину поворачивают на 180° специальным «флиппером Лоренца», чтобы поднять грудину и реберные хрящи. Во время этой процедуры кожу и мышечные лоскуты поднимают над концом пластины так, чтобы она «села» непосредственно вдоль грудной стенки.
Когда эту операцию при воронкообразной деформации грудной клетки начали применять, то наиболее частым осложнением была ротация пластины.
Чтобы уменьшить риск данного осложнения, к обоим концам пластины можно прикрепить нитями или проволокой «стабилизатор», который затем подшивают к мягким тканям грудной клетки для обеспечения надежной фиксации и предотвращения ротации пластины и, соответственно, утраты достигнутой коррекции деформации.
Пластина в окончательном положении смещает грудину кпереди вместе с реберными хрящами, что и обеспечивает коррекцию воронкообразной деформации. Пластину удаляют через 2—3 года.
Заключение
Результаты операций при воронкообразной деформации грудной клетки прекрасные, а периоперационный риск минимален. Наиболее значимое осложнение — рецидив деформации, частота которого, по данным больших серий наблюдений, составляет от 5 до 10%.
Ограниченный пневмоторакс возникает редко и еще более редко требует дренирования. Обычно удается обойтись пункционной эвакуацией воздуха.
Профилактике раневой инфекции (также редко возникающей) способствуют периоперационное применение антибиотиков и тщательная обработка и отграничение операционного поля.
Отдаленные результаты операции Насса пока еще недостаточно изучены, поскольку это вмешательство применяется менее 10 лет. Наиболее частое осложнение, описанное на ранних стадиях применения минимально инвазивных процедур, — ротация пластины. Использование боковых стабилизаторов значительно снизило частоту этого осложнения.
Из других осложнений описаны пневмоторакс, перикардит и гемоторакс и такое редкое осложнение, как послеоперационное формирование килевидной деформации. Из осложнений, характерных именно для минимально инвазивных процедур и не встречающихся при открытых операциях, отмечают также синдром верхней апертуры (thoracic outlet syndrome).
У 1% пациентов возникает аллергическая реакция на металл пластины, что выражается в появлении сыпи в зоне ее расположения. В этих случаях требуется замена пластины другой, изготовленной из иных сплавов (металла).
Дети старшего возраста отмечают значительную боль после минимально инвазивных вмешательств, однако работ, в которых был бы проведен количественный анализ этого показателя в сравнении с открытыми операциями, пока опубликовано не было.
Как при открытых, так и при минимально инвазивных операциях при воронкообразной деформации грудной клетки отмечаются прекрасные результаты коррекции деформации.
Сравнение частоты осложнений не проводилось, однако надо надеяться, что проспективное многоцентровое исследование этих двух видов вмешательств уточнит как преимущества, так и недостатки обоих методов.
Коррекция воронкообразной деформации чрезвычайно важна для детей, которые в связи с деформацией имеют психологические или физиологические проблемы.
Полезно:
Источник: http://auto-ferrum.ru/voronkoobraznaja-deformacija-grudnoj-kletki/
Симптомы и лечение воронкообразной деформации грудной клетки у больных
Воронкообразная деформация грудной клетки является наиболее распространенным врожденным пороком развития, при котором западает грудина и ребра. Данное состояние является не просто косметическим дефектом. Оно негативно влияет на внутренние органы, в частности дыхательную и сердечно-сосудистую системы.
Воронкообразная деформация грудной клетки: суть проблемы
Данная патология характеризуется вдавливанием или западением грудины, вследствие чего на грудной клетке происходит формирование воронки или ямки. Мужчины в большей мере подвержены данному заболеванию, чем женщины.
Кроме того, за счет грудных желез у женщин данный дефект заметен меньше. Но косметический дефект — это одна сторона вопроса. Гораздо серьезнее то, что эта деформация приводит к проблемам со здоровьем.
Так, происходят следующие патологические и дегенеративные процессы:
- уменьшается объем грудной клетки, вследствие чего происходит гипертензия в малом круге кровообращения;
- развивается гипоксемия хронического характера;
- нарушается функционирование органов дыхания;
- происходит атрофированние и потеря эластичности мышц, которые принимают участие в дыхании;
- сдавливаются бронхи.
Грудная клетка становится менее эластичной и подвижной, уменьшается ее экскурсия, развивается парадоксальное дыхание.
Такие осложнения являются показанием к операции даже у ребенка.
В медицине принято классифицировать ВДГК в зависимости от деформации грудной клетки и ребер. При этом учитывается глубина воронки и степень смещения сердца. Всего выделяют 3 степени:
- Глубина впадины не превышает 2 см. Сердце не смещено.
- Глубина ямки составляет от 2 до 4 см. Сердце смещено на 2-3 см.
- Глубина воронки превышает 4 см. Смещение сердца превышает 3 см.
Кроме того, в зависимости от степени деформации, выделяют несколько стадий развития заболевания:
- Компенсированная. Присутствует только косметический дефект. Нарушений внутренних органов нет, или они незначительны. Данная стадия соответствует первой степени деформации.
- Субкомпенсированная. Присутствуют нарушения работы сердца, легких, но они не очень выражены. Эта стадия соответствует второй степени деформации.
- Декомпенсированная. Функциональные изменения внутренних органов очень выражены. Данная стадия соответствует третьей степени деформации.
Кроме того, классифицируют болезнь и по форме и виду воронки. По форме различают обычную и плосковоронкообразную, по виду — симметричную и асимметричную (право- и левостороннюю).
Симптомы заболевания
Воронкообразная деформация грудной клетки отмечается у ребенка сразу после рождения. Визуально это выглядит как небольшое углубление в грудной клетке. Кроме того, наблюдается характерная симптоматика и со стороны дыхания. У грудных деток это называют парадоксой вдоха: когда ребенок делает вдох или плачет, грудина и ребра западают еще больше.
У многих новорожденных такая деформация проходит самостоятельно через несколько месяцев, но у некоторых детей она не только остается, но и увеличивается с возрастом. По мере этого наблюдаются новые симптомы:
- края ребер выступают, под ними образуется борозда;
- края ребер отодвигают прямые брюшные мышцы, в результате чего живот кажется больше;
- нарушение работы органов грудной клетки;
- подверженность к респираторным болезням, пневмонии;
- стридорозное дыхание: вдох затруднен, выполняется со свистом, при этом дыхательная мускулатура напрягается, яремная впадина втягивается.
Как правило, деформацию легко заметить, когда ребенку исполняется 3 года. Именно в этот период начинается фиксированное искривление грудной клетки и ребер. Осанка ребенка и его внешний вид приобретают все более характерные признаки:
- кифоз грудного отдела, который усиливается;
- возможные боковые искривления позвоночного столба;
- предплечья опущены;
- живот выступает вперед;
- происходит уплощение грудной клетки;
- воронка становится более заметной.
Глубина впадины зависит от прогрессирования деформации и возраста пациента.
Причины развития заболевания
В данном случае у врачей нет единого мнения. Существует 4 основных подхода к объяснению причин развития болезни:
- Неравномерный рост костно-хрящевых образований грудины и мечевидного отростка. Неравномерное формирование грудной клетки. Причиной этому является патология эмбрионального развития.
- Врожденные изменения диафрагмы, а именно: укорочение и отставание в развитии грудинной части диафрагмы, укороченная грудинно-диафрагмальная связка. Направление ребер излишне наклоненное или косое, что является причиной изменения положения мышц грудины и диафрагмы.
- Несовершенное развитие грудной клетки в период эмбрионального развития, дисплазия соединительной ткани. Это является причиной изменений со стороны грудной клетки, дыхательной и сердечно-сосудистой системы. В свою очередь, это приводит к нарушению метаболизма всего организма.
- Неправильное положение плода в матке. Кроме того, согласно данному подходу, причиной могут стать и инфекционные процессы, которые протекали в средостении.
Каждый из подходов в определенной мере объясняет деформацию наследственностью.
Причем главенствующую роль в данном случае играет даже не возраст пациента, а осложнение в виде нарушения работы органов.
К консервативным методам относится:
- Метод вакуумного колокола или подъемника. При достаточной подвижности грудной клетки этот метод используется очень широко. Лечение отличается своей продолжительностью. Метод заключается во внешнем воздействии на область деформации. Над воронкой специальный прибор создает вакуум, благодаря которому грудная клетка поднимается.
- Инъекции. Если имеется незначительный косметический дефект, можно заполнить воронку гелем «Макролайн». Это не лечение болезни, а лишь маскировка дефекта.
- Ортезы, или ортопедические приспособления. Они широко применяются для лечения детей, особенно маленьких. Выглядят они как своего рода корсеты, которые крепятся к телу ребенка. За счет давления и упражнений, которые выполняет ребенок, деформация выправляется.
Лечебная физкультура играет важную роль при деформациях подобного рода.
Упражнения при деформации
ЛФК не является способом коррекции дефекта, но на начальной стадии развития заболевания может дать очень хорошие результаты. Комплекс состоит из следующих упражнений:
- Разминка. Обычная ходьба по залу (2 мин.). Поднятие и опускание рук (2 мин.).
- Основная стойка — руки опустить вдоль тела, ноги вместе. Отвести левую ногу назад, поднять руки и сделать вдох. Вернуться в исходную позицию и сделать выдох. Поменять ногу. Повторить 8 раз.
- Из исходной позиции наклониться вперед, развести в стороны руки и вдохнуть. Вернуться в исходное положение и выдохнуть. Повторить 8 раз.
- Сесть на пол, расставить ноги в стороны, упереться позади себя на руки. Оторвать таз от пола, немного прогнуться, запрокинув назад голову, и вдохнуть. После этого вернуться в исходную позицию и выдохнуть. Сделать 6 повторов.
- Лечь на спину, руки «по швам», дыхание глубокое, грудное. Сделать 4 глубоких вдоха и выдоха. Сгибать поочередно левую и правую стопы (по 10 раз). Развести в стороны руки, согнуть левую ногу, прижать колено к животу, выпрямить ногу и поднять. Вновь согнуть и опустить. Повторить на другую ногу (всего 10 повторов).
- Исходная позиция та же. Согнуть руки к плечам, расставить ноги в стороны и вдохнуть. Вернуться в исходное положение и выдохнуть. Повторить 10 раз.
- «Велосипед». Имитировать езду на велосипеде. Повторить 10 раз. Поднять руки, одновременно согнуть колени и прижать ноги к животу, глубоко вдохнуть. Затем вернуться в исходное положение и выдохнуть. Повторить 8 раз.
- Лечь на живот, руки «по швам». Руки провести вперед через стороны, ноги тоже развести в стороны и вдохнуть. Вернуться в исходное положение и выдохнуть. Повторить 10 раз.
- Лежа на животе, развести руки в стороны и выполнить 10 круговых движений назад.
- Лежа на животе, взять в руки гимнастическую палочку. Выставить руки вперед, затем за лопатки, сделать вдох. Вернуться в исходное положение и выдохнуть. Повторить до 10 раз.
- Лежа на животе, развести руки в стороны под углом 90°. Согнуть колени, выставить руки вперед и немного приподняться. Сделать 10 повторов.
- Исходное положение — на животе, подбородок положить на тыльную сторону кистей, локти развести. Завести руки за голову и вдохнуть. После вернуться в исходную позицию и выдохнуть. Повторить 6 раз.
- Положение то же. Медленно обхватить руками голеностоп и вернуться к исходному положению. Повторить 6 раз.
Завершить занятие неспешной ходьбой по залу (2 мин.).
Лечение заболевания хирургическим путем
Есть несколько оперативных методов коррекции деформации грудной клетки. К ним относится:
- Метод имплантации. Он заключается в том, что пациенту вживляют специально разработанные импланты, выполненные из силикона. Этот метод показан при незначительной деформации, при которой имеется только косметический дефект, а жизненно важные органы не задеты.
- Метод по Марку Равичу. Этот метод предполагает стернохондропластику. Операция заключается в введении в грудную клетку выправляющей, или корригирующей, пластины. Применяется открытый способ, при котором рассекается грудина и удаляются деформированные хрящи.
- Операция Насса, или метод мини-инвазивной коррекции ВГДК по Нассу. Этот метод тоже предполагает внедрение пластины, но отличается меньшей травматичностью, по сравнению с техникой Равича. Выполняются разрезы по бокам, при этом ход операции постоянно контролирует эндоскопическое оборудование.
Данная техника считается наиболее удачным вариантом операции на сегодняшний день.
Источник: https://pozvonochnik03.ru/raznoe/voronkoobraznaya-deformaciya-grudnoj-kletki.html