Интерстициальная пневмония – причины, симптомы, диагностика и лечение
Интерстициальная пневмония – прогрессирующий воспалительный процесс, затрагивающий стенки альвеол и соединительную ткань паренхимы, с возможной вторичной внутриальвеолярной экссудацией и исходом в фиброзную перестройку легочных структур.
Заболевание сопровождается усиливающейся одышкой, сухим или с незначительной мокротой кашлем, болью в груди, субфебрилитетом, «теплым» цианозом, сердечно-легочной недостаточностью. Диагностика интерстициальной пневмонии включает анализ данных рентгенографии и КТ легких, дыхательных тестов, биопсии легких.
При интерстициальной пневмонии применяются кортикостероиды, цитостатики, оксигенотерапия, ИВЛ.
Интерстициальная пневмония
Интерстициальная (идиопатическая интерстициальная) пневмония – первичное острое или хроническое воспаление межуточной ткани легких неясной этиологии, характеризующееся ее фибропролиферативными изменениями и снижением дыхательной функции.
Клинико-патологическая классификация выделяет идиопатические интерстициальные пневмонии как отдельную группу интерстициальных болезней легких (ИБЛ), точную распространенность которых сложно оценить из-за редкого установления правильного диагноза.
Среди множества проблем пульмонологии интерстициальная пневмония занимает особое место, т. к. характеризуется длительным тяжелым течением, нередко неблагоприятным исходом из-за неуклонно прогрессирующей фиброзной и склеротической трансформации легких.
При интерстициальной пневмонии почти всегда отмечается снижение качества жизни и инвалидизация больных.
Классификация интерстициальной пневмонии
Группа интерстициальных пневмоний включает в себя различные патоморфологические формы заболевания. К ним относятся:
- обычная интерстициальная пневмония (идиопатический легочный фиброз/фиброзирующий альвеолит)
- неспецифическая
- острая (синдром Хаммена–Рича)
- десквамативная (макрофагальная)
- лимфоидная (лимфоцитарная)
- криптогенная организующаяся
- респираторный бронхиолит, ассоциированный с ИБЛ.
Поражение при интерстициальной пневмонии может быть очаговым или диффузным, а по объему может охватывать целую долю или все легкое.
Все варианты интерстициальной пневмонии имеют некоторые патогенетические, морфологические и клинические отличия, особенности течения и прогноза.
Для идиопатического легочного фиброза (ИЛФ) типичны нарушение архитектоники легких гетерогенного характера, рубцевание интерстициальной ткани, «сотовая» трансформация легких с множеством тонкостенных полостей без содержимого и инфильтрации, фокусы фибробластов.
Неспецифическая интерстициальная пневмония (НСИП) имеет картину однородных воспалительных изменений интерстиция и фиброза с редким возникновением фибробластических фокусов. При острой интерстициальной пневмонии (ОИП) наблюдаются резкий отек альвеолярных стенок, образование внутри альвеол экссудата и гиалиновых мембран, частое развитие интерстициального фиброза.
Криптогенная организующаяся пневмония (КОП), или облитерирующий бронхиолит с организующейся пневмонией протекает с сохранением легочной архитектоники, организованным внутриальвеолярным экссудатом и диффузными полипообразными грануляциями в бронхиолах.
При десквамативной форме (ДИП) возникает незначительное равномерное воспаление интерстиция легочной паренхимы со скоплением альвеолярных макрофагов в выстилке альвеол. Лимфоидная интестициальная пневмония (ЛИП) проявляется сочетанием гомогенной выраженной лимфоцитарной инфильтрации интерстиция и перибронхиальных лимфоидных фолликулов.
Для респираторного бронхиолита типична бронхоцентричная миграция альвеолярных макрофагов при минимальных признаках воспаления и фиброза альвеол и интерстиция.
Наиболее часто встречаются идиопатический легочный фиброз и неспецифическая форма интерстициальной пневмонии. ИЛФ более характерен для пожилых мужчин (средний возраст 65 лет), прочие формы ИИП чаще выявляются у пациенток женского пола (35-55 лет), а неспецифическая и десквамативная иногда возникают у детей.
Причины интерстициальной пневмонии
Этиология идиопатической интерстициальной пневмонии до конца не изучена. К заболеванию может быть причастно нарушение иммунологического гомеостаза, а пусковым фактором выступает некий антиген, к которому организм начинает вырабатывать антитела.
Развитие данной патологии могут провоцировать инфекционные агенты (микоплазмы, хламидии, пневмоцисты, легионеллы, риккетсии, респираторные вирусы, CMV, вирус герпеса) и определенные виды пыли. Склонны к интерстициальной пневмонии курящие или ранее курившие лица, ВИЧ-инфицированные и больные СПИДом (преимущественно дети).
Лимфоидная форма может сочетаться с аутоиммунными заболеваниями (синдромом Шегрена), иммунопатиями (гипо- и гипергаммаглобулинемиями). Курение – одна из главных причин десквамативной пневмонии и респираторного бронхиолита.
Криптогенная организующаяся пневмония имеет обычно идиопатический характер, но возможна связь с коллагенозами или медикаментозной терапией амиодароном, препаратами золота.
Воспаление при интерстициальной пневмонии протекает по типу пневмонита (альвеолита), носит чаще всего иммунный неинфекционный характер, затрагивая, главным образом, альвеолярные стенки и внеальвеолярную соединительную ткань легких, иногда с вторичной организацией экссудата внутри альвеол.
Для интерстициальной пневмонии характерно первичное воспаление интерстициальной ткани с накоплением в ней иммунокомпетентных клеток, выделяющих различные повреждающие медиаторы (оксиданты, интерлейкин-1 и др.
) на ранней стадии и фиброгенные факторы, вызывающие развитие фибропролиферативных реакций, на поздней стадии.
Симптомы интерстициальной пневмонии
Хроническое течение (более 12 месяцев) свойственно ИЛФ и ЛИП; подострое/хроническое – НСИП; подострое (месяцы и годы) – ДИП и РБ; острое/подострое – КОП; внезапное – ОИП.
Клинические формы интерстициальной пневмонии сопровождаются малопродуктивным (сухим или с незначительной мокротой) кашлем, затруднением дыхания (ощущением «неполного вдоха») и нарастающей одышкой, сначала выраженной при нагрузках, затем в покое.
Возникают боли в груди, эпизоды внезапной нехватки воздуха по ночам. Одышка ограничивает активность пациента, сопровождается быстрой утомляемостью, плохим сном, иногда потерей веса.
Симптомы бронхиальной обструкции при ИЛФ наблюдаются только у 4 % больных, значительно чаще они отмечаются при десквамативной форме.
У больных может обнаруживаться «теплый» цианоз кожных покровов, который постепенно охватывает все тело. При КОП, НСИП, ЛИП возможна лихорадка. Проявления криптогенной формы часто напоминают симптомы бактериальной пневмонии.
Для ИЛФ, неспецифической, десквамативной и лимфоцитарной интерстициальных пневмоний типичны «пальцы Гиппократа».
ИЛФ имеет незаметное начало с медленным нарастанием одышки и кашля, общей слабости, болей в мышцах и суставах, отсутствием лихорадки и кровохарканья.
Прогрессирование этой формы сопровождается похуданием (вплоть до кахексии), развитием дыхательных нарушений, первичной легочной гипертензии.
Тяжелая дыхательная недостаточность с проявлениями легочного сердца при ИЛФ может сформироваться за период от 2-х месяцев до 2-х лет.
Симптомы острой интерстициальной пневмонии (синдрома Хаммена–Рича) схожи с клиникой гриппа и острого респираторного дистресс-синдрома. Наблюдается молниеносное течение с быстро прогрессирующей дыхательной недостаточностью и высоким процентом летальных исходов.
Осложнениями интерстициальной пневмонии могут быть карнификация легкого с формированием пневмосклероза, развитие «сотового» легкого, дыхательной и сердечной недостаточности, присоединение вторичной бактериальной инфекции. Стадию «сотового» легкого при интерстициальной пневмонии определяют как прогностически неблагоприятную в плане возникновения рака легкого.
Диагностика интерстициальной пневмонии
Диагностика интерстициальной пневмонии затруднена, основана на результатах анамнеза, физикального осмотра, рентгенографии и КТВР легких, исследования ФВД (спирометрии, бодиплетизмографии); торакоскопической или открытой биопсии легких.
При интерстициальной пневмонии выявляется мягкая крепитация: на ранней стадии, в основном, в прикорневых сегментах легких, на поздней – по всем легочным полям и в верхушках легких.
Для ИЛФ типична инспираторная крепитация по типу «треска целлофана». Отмечаются жесткое дыхание, влажные или сухие мелкопузырчатые хрипы в легких.
При перкуссии имеется небольшое укорочение звука, соответствующее области поражения.
Функциональные дыхательные тесты выявляют нарушение вентиляции и расстройства диффузионной способности легких (при ИЛФ – рестриктивного типа с резким и крайне резким снижением легочных объемов).
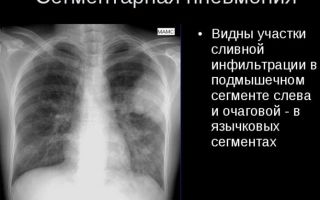
Рентгенологическими признаками интерстициальной пневмонии могут являться симметричные полупрозрачные затемнения по типу «матового стекла», в основном в нижних отделах легких; утолщение междолькового и внутридолькового интерстиция; кистозно-фиброзные изменения, периваскулярная и перибронхиальная инфильтрация и тракционные бронхоэктазы.
КТВР помогает уточнить распространенность поражения легочной ткани, оценить стадию, активность и темпы прогрессирования фиброзного процесса.
Важным этапом диагностики интерстициальной пневмонии является биопсия легкого с гистологическим анализом биоптатов легочной ткани.
ЭхоКГ-симптомы нарушения гемодинамики в малом круге кровообращения отмечаются только при достаточно высоких показателях площади фиброзных изменений в легких.
Дифференциальная диагностика интерстициальной пневмонии проводится с бактериальной пневмонией, туберкулезом, другими ИБЛ. Лечебно-диагностические мероприятия при интерстициальной пневмонии подразумевают взаимодействие пульмонолога, торакального хирурга, врача-рентгенолога, патоморфолога.
Лечение интерстициальной пневмонии
Ранняя диагностика интерстициальной пневмонии положительно влияет на эффективность лечения и прогноз.
В случае острой формы интерстициальной пневмонии поддержание дыхательной функции осуществляется с помощью оксигенотерапии и искусственной вентиляции легких.
Лечение других форм базируется на применении глюкокортикостероидов (ГКС) и цитостатиков, способных оказывать выраженное противовоспалительное и иммуносупрессивное действие.
При НСИП, КОП, РБ-ИБЛ, ДИП и ЛИП показаны высокие или средние дозы преднизолона длительным курсом, при необходимости добавление цитостатических препаратов.
Отказ от курения – обязательное условие разрешения десквамативной интерстициальной пневмонии и респираторного бронхиолита, ассоциированного с ИБЛ.
При ИЛФ используют ГКС-монотерапию и более предпочтительные комбинации с азатиоприном или циклофосфамидом на протяжении как минимум 6 мес. с тщательным мониторингом состояния больного.
В качестве дополнительных применяются антифиброзные препараты (D-пеницилламин, колхицин, интерферон γ-1b). При развитии гипоксемии рекомендована кислородотерапия, при легочной гипертензии – вазодилататоры.
Эффективно применение препаратов, влияющих на функциональную активность эндотелия – простагландинов, антиагрегантов, ингибиторов эндотелина-1, антиоксидантов.
При формировании «сотового легкого» единственным методом лечения интерстициальной пневмонии является трансплантация легких.
Прогноз интерстициальной пневмонии
Исход интерстициальной пневмонии зависит от формы заболевания и выраженности фиброза легких. Выживаемость больных в среднем составляет 5-6 лет, при ИЛФ с развитием пневмосклероза и сердечно-легочной недостаточности продолжительность жизни не превышает 3 лет. Острая интерстициальная пневмония даже при своевременном лечении имеет очень высокие показатели смертности – до 50-70%.
Клиническое улучшение и стабилизация состояния пациента в результате лечения неспецифической интерстициальной пневмонии наступает примерно в 75% случаев; около 35% больных имеют 10-летнюю выживаемость.
При десквамативной форме улучшение/стабилизация наблюдаются в 2/3 случаев, а 5- и 10-летняя выживаемость достигает 93 и 69%, возможна полная ремиссия. Большинство случаев лимфоцитарной интерстициальной и криптогенной организующейся пневмонии имеют благоприятный прогноз.
РБ-ИБЛ часто разрешается при прекращении курения, в некоторых случаях имеет место упорное прогрессирование с рецидивами. Больным ИЛФ регулярно проводится вакцинация против гриппа и пневмококковой инфекции.
Интерстициальная пневмония – лечение в Москве
Cправочник болезней
Болезни органов дыхания
- © 2017 «Красота и медицина»
предназначена только для ознакомления
и не заменяет квалифицированную медицинскую помощь.
Источник: http://life4well.ru/ukho-gorlo-nos/lor-organy/105049-interstitsialnaya-pnevmoniya-prichiny-simptomy-diagnostika-i-lechenie
Особенности заболевания, лечение и причины интерстициальной пневмонии
Интерстициальная пневмония – тяжелое заболевание, которое нарушает газообмен в легких. На сегодняшний день еще не известна точная причина болезни, но есть целый ряд факторов, способствующих ее возникновению. Данное заболевание носит инфекционный характер и имеет ряд изменений, которые распространяются по обоим легким.
Интерстициальная пневмония является заболеванием инфекционного типа, симптомы которого постепенно нарастают, в результате чего происходит нарушение газообменных процессов. Значительные изменения в легочной структуре становятся заметны на рентгеновских снимках.
Существует несколько видов данного заболевания:
- ИПФ или идиопатическое воспаление легких. Данная форма болезни является очень редкой и способна вызывать фиброз легочных пузырьков. Чаще всего она встречается у людей старше 60 лет.
- Неспецифическая интерстициальная пневмония – это инфекционное заболевание, которое может вызвать осложнения в виде фиброза. Чаще всего болезнь возникает у людей в возрасте 45-50 лет. В качестве лечения назначаются глюкокортикостероиды.
- Острая форма интерстициальной пневмонии. Симптомы данного недуга изначально сходны с гриппом. Ввиду динамичного развития воспалительного процесса может возникнуть быстро прогрессирующая дыхательная недостаточность. Нередко болезнь требует проведения механической вентиляции при помощи ИВЛ.
-
Криптогенное воспаление легких. В половине случаев симптомы схожи с острыми вирусными инфекциями наподобие гриппа. Особенность данной формы заболевания заключается в том, что изменения в легочной структуре могут со временем исчезать, появляясь в совершенно других местах. Наиболее часто такая болезнь встречается у взрослого населения, но может также наблюдаться у детей.
Детская пневмония обычно характеризуется осложнениями, а потому лечение должно проводиться только стационарным путем.
-
Лимфоцитарная интерстициальная пневмония. Недуг развивается постепенно, встречаясь довольно редко. В большей степени характерен для женщин старшего возраста. Наряду с наиболее распространенными симптомами одышки и кашля наблюдается лихорадка, потеря веса и боли в суставах.
Обследование позволяет выявить наличие альвеолярно-интерстициальных инфильтратов. При своевременном оказании профессиональной помощи, прогноз лечения является благоприятным.
Симптоматика и причины
Ввиду того, что интерстициальная пневмония имеет гетерогенный характер развития, то однозначно определить причины, оказывающие влияние на развитие болезни, является весьма сложной задачей.
Болезнь провоцируют определенные лекарственные средства и некоторые вредные факторы, которые возникают в окружающей среде.
Воспалительный процесс может развиваться вследствие системных заболеваний соединительных тканей, воспалений сосудов, аллергии. Чаще всего данный вид пневмонии возникает у тех людей, которые имеют пониженный уровень иммунитета, а также у ВИЧ-инфицированных. В группе риска также находятся курильщики.
Основные симптомы заболевания следующие:
- наличие одышки;
- частое дыхание;
- сильный, иногда даже утомительный, сухой кашель;
- общая слабость;
- состояние, близкое к лихорадке;
- потеря аппетита.
Проявление острых симптомов заболевания происходит значительно ярче. Их очень легко спутать с гриппом:
- боль в горле;
- болевые ощущения в мышцах;
- головные боли;
- постоянная усталость.
У некоторых больных на фоне данной болезни может развиваться сердечная и дыхательная недостаточность.
Особенности диагностики
Чтобы правильно диагностировать данное заболевание, специалист должен осуществить правильный сбор анамнеза с учетом всех факторов, способных привести к развитию данного недуга.
Врач должен определить, был ли пациент подвержен воздействию аллергенов, которые могли запустить патологический процесс, пыли или возможно он принимал лекарства, из-за которых и началось воспаление.
Очень важным на этапе диагностики является наличие дополнительных симптомов, таких как:
- воспаление суставов;
- покраснение кожи;
- сухость слизистых.
Основным этапом исследований остается рентген грудной клетки. Болезнь проявляется себя на рентгенографии в виде очертаний молочного цвета, которые присутствуют на всей поверхности груди. Данный симптом является характерным признаком интерстициальной пневмонии, однако может встречаться и при обычном воспалении легких.
Точный диагноз в данном случае базируется на сопоставлении полученных результатов.
В случае сомнений относительно заболевания, специалист может провести несколько дополнительных анализов, позволяющих выявить дополнительные сведения о состоянии здоровья пациента. К ним относится:
- газометрия капиллярной крови;
- функциональные исследования системы дыхания;
- гистологические исследования фрагмента легких.
Методы лечения
Существует несколько процедур, направленных на лечение интерстициальной пневмонии. Общая терапия включает в себя использование медикаментозных и немедикаментозных методик. Медикаментозные включают в себя:
- Прием Преднизолона и прочих глюкокортикостероидов. Существует несколько схем приема данных препаратов, которые подбираются врачом в зависимости от состояния здоровья пациента.
- В дополнение к кортикостероидам используются препараты, относящиеся к группе цитостатиков, способствующие восстановлению иммунной системы, такие как Циклоспорин и Метотрексат. Чаще всего они применяются в тех случаях, если терапия препаратами первой группы не приносит результата.
- Комбинированное лечение предполагает одновременный прием вышеперечисленных лекарств. Такой подход считается особенно эффективным при запущенных формах заболевания.
- Муколитики. Многие специалисты советуют принимать лекарства данной группы в качестве дополнения к базовому лечению.
Длительность медикаментозной терапии составляет около полугода. После этого производится оценка ее эффективности. Об этом свидетельствует снижение клинических проявлений заболевания, исчезновение признаков заболевания на рентгеновских снимках и т. д.
Если результаты лечения являются положительными, то для закрепления полученных результатов пациент должен придерживаться той же схемы лечения в течение года. В случае отсутствия эффекта как дополнительные препараты используются Интерферон и Колхицин.
Для профилактики и лечения ПНЕВМОНИИ наши читатели активно применяют Монастырский сбор отца Георгия. Сбор обладает крайне высокой эффективностью в лечении заболеваний органов дыхания.
Состоит из натуральных лекарственных растений и трав, произрастающих в экологически чистых горных районах. Оказывает общеукрепляющий и оздоровительный эффект – защищает организм в целом.Читать подробнее …
К немедикаментозным методикам лечения относятся:
- полный отказ от курения, что позволяет существенно улучшить прогноз;
- лечебная физкультура, а именно, дыхательные упражнения, которые позволяют улучшить вентиляцию легкого и предотвратить вероятность проявления дыхательной недостаточности;
- кислородотерапия и искусственная вентиляция легких (ИВЛ). Последняя методика применяется чаще всего на последних стадиях развития недуга, когда у пациента присутствует явная дыхательная недостаточность.
Кислородная методика лечения не способна полностью остановить патологические процессы, но используется в виде дополнительной терапии, поскольку позволяет достичь следующих эффектов:
- Облегчение процесса дыхания.
- Существенное снижение кровяного давления.
- Предотвращение или снижение тех осложнений, которые возникают в связи с низким кислородным уровнем в крови.
- Общее улучшение самочувствия пациента.
- Возвращения здорового сна.
Программы реабилитации легких включают в себя следующие действия:
- физические упражнения, направленные на общее повышение выносливости пациента;
- дыхательные техники, способствующие улучшению работы легких;
- корректировка питания;
- эмоциональная поддержка пациента.
Наиболее радикальным методом лечения болезни является пересадка легких. Она практикуется в основном у молодых людей, своевременно не использовавших других методик лечения. Пересадка производится при острых формах недуга.
Профилактика
Данный вид воспаления легких является тяжелым заболеванием, которое лучше предотвратить, чем заниматься длительным и сложным лечением.
Здесь необходимо учитывать следующие правила:
- В первую очередь нужен полный отказ от курения. Злостные курильщики являются одними из первых, кто находится в зоне риска развития данного недуга.
- Скорректировать питание. Очень важно, чтобы питание было сбалансированным и насыщенным важными микроэлементами и витаминами. Наиболее правильным решением будет обратиться к диетологу, который сможет подобрать для пациента индивидуальный план питания.
- Вакцинация также является очень важным этапом в предотвращении данной болезни. Поэтому необходимо ежегодно делать противогриппозные прививки и прививки от пневмонии. Это позволит существенно снизить вероятность развития заболевания.
Межуточный воспалительный процесс является очень серьезным заболеванием, которое требует безотлагательного лечения. В противном случае могут возникнуть осложнения, приводящие в конечном итоге к необходимости пересадки легких.
Поделись в социальных сетях:
Источник: https://betbupehap.ru/health/3423-osobennosti-zabolevanija-lechenie-i-prichiny.html
Интерстициальная пневмония: симптомы,лечение и профилактика
Интерстициальная пневмония — это чаще последствие вирусных инфекций, гриппа, которые приводят к воспалению легочной ткани. В результате заболевания нарушается функциональность легких, обмен кислорода с углекислым газом. Болезнь склонна к быстрому прогрессированию, в результате чего поражаются альвеолы и соединительная ткань паренхимы.
Интерстициальная пневмония может протекать в острой или в хронической форме.
Интерстициальная пневмония — одно из самых тяжелых заболеваний легких, которое очень сложно идентифицировать на предмет возбудителя, выяснить причину болезни. Заболевание сложно поддается лечению и имеет неблагоприятный прогноз. Чаще всего последствия такой пневмонии необратимые, приводящие к инвалидизации больного и летальному исходу.
Интерстициальная пневмония относится к инфекционным заболеваниям, проявляясь неуклонным прогрессированием неблагоприятной симптоматики. По классификации интерстициальную пневмонию можно разделить на такие группы, как:
- неспецифическая интерстициальная пневмония;
- лимфоидная интерстициальная;
- десквамативная интерстициальная;
- криптогенная;
- острая интерстициальная пневмония;
- идиопатическая пневмония.
- Идиопатическая пневмония, или идиопатический фиброзирующий альвеолит — одна из самых тяжелых форм интерстициальной пневмонии, которая встречается у взрослых после 50-60 лет, преимущественно у мужчин. Симптомы ИФА проявляются в виде одышки (она склонна к нарастанию), сухого приступообразного кашля, который часто бывает невосприимчив к любым противокашлевым препаратам. При прослушивании легких могут наблюдаться шумы и треск, напоминающий звук отстегивающейся липучки.Инкубационный период чаще затяжной, около 5 месяцев и больше. При этом воспаление в легочной ткани прогрессирует, приводя к серьезным изменениям в легких и других внутренних органах. Очень сильно при данном заболевании страдает сердце, нередко впоследствии требуется его пересадка. Лечение часто начинается несвоевременно ввиду отсутствия ранних симптомов болезни, поэтому чаще всего идиопатический фиброзирующий альвеолит у взрослых имеет весьма неблагоприятный прогноз.
- Лимфоидная интерстициальная пневмония — болезнь, встречающаяся у людей при наличии заболеваний аутоиммунного характера и у ВИЧ-инфицированных детей. Симптомы болезни проявляются в виде непродуктивного кашля, одышки, реже наблюдается резкое похудение, высокая температура и повышенная потливость, чаще в ночной период времени. У маленьких детей кашель может перейти в бронхоспазм, который при ослабленном иммунитете и несвоевременно оказанной помощью может закончиться асфиксией.При ЛИП происходит альвеолярная инфильтрация лимфоцитами и плазматическими клетками. Заболеванию подвержены, как правило, дети и женщины с ВИЧ-инфекцией, при этом после пневмоцистного инфицирования наступает развитие СПИДа. Причины болезни заключаются в наличии аутоиммунного заболевания или в неправильной реакции организма на попадание вирусов (обычно такое происходит на фоне вируса иммунодефицита человека, синдроме Шегрена, вируса Эштейна-Барр).
- Десквамативная интерстициальная пневмония характеризуется разрастанием клеток альвеол и утолщением их стенок. Распад или разрушение клеток (десквамация) в клеточном слое альвеол происходит достаточно часто, при этом отмершие клетки могут как никротизироваться, так и частично сохранять жизнеспособность. К заболеванию предрасположены дети и мужчины, злоупотребляющие табакокурением в течение длительного времени. Симптомы развиваются постепенно, проявляясь в виде кашля, тяжелого дыхания, потери аппетита, снижения массы тела. Определить наличие заболевания при предварительном осмотре не всегда можно, так как симптомы схожи с простудной болезнью. Уточнить диагноз можно исключительно с помощью рентгена, так как лабораторные исследования при острой стадии болезни не представляют интереса. Лечение заключается в применении кортикостероидных препаратов, на фоне которых улучшается симптоматика и рентгенографическая картина.
- Криптогенная пневмония — это заболевание легких, характеризующееся перекрытием грануляционной тканью бронхиольного просвета и протоков альвеол, что способствует развитию хронического воспаления в легких. Криптогенная организующаяся пневмония проявляется одинаково часто у взрослых обеих полов, преимущественно в возрасте 45-55 лет. Симптомы КОП — непродуктивный кашель, повышенная температура тела (чаще субфебрильная), общее недомогание, усталость.Обращению к врачу часто способствует развитие сильной одышки, которая проявляется даже при незначительных физических нагрузках. При подозрении на криптогенную пневмонию проводят физикальное обследование, лучевое исследование и гистологическое исследование (биопсию). Воспаление часто бывает двусторонним, реже проявляется одностороннее затемнение альвеолярной зоны. Лечение криптогенной пневмонии проводится глюкокортикоидными препаратами, при этом полное выздоровление наступает спустя 14 дней. В большинстве случаев заболевание склонно рецидивировать, что требует дополнительного курса лечения.
Острая интерстициальна и идиопатическая
Острая интерстициальная пневмония, или синдром Хаммена-Рича, характеризуется отеком альвеолярных стенок, развитием интерстициального фиброза. Заболевание в отличие от других схожих болезней может поражать взрослых с относительно крепким иммунитетом, ведущих здоровый образ жизни. По статистике, острая интерстициальная пневмония поражает мужчин и женщин после 40 лет.
Признаки альвеолярных повреждений:
- отечность альвеолярных септ;
- пролиферация фибробласта;
- наличие гиалиновых мембран, их утолщение;
- коллабированое воздушное пространство;
- образование неспецифических тромбов в мелких артериях.
Развивается острая интерстициальная пневмония очень быстро. Ее симптомы проявляются в виде высокой температуры, сухого и затяжного кашля, одышки.
Спустя несколько дней при неоказании должного лечения может развиться дыхательная недостаточность.
Рентгенографическая картина часто показывает наличие двухстороннего диффузного затемнения, основная диагностика основана на изучении гистологического материала.
Лечение заключается в использовании глюкокортикоидов, при этом обязательно необходимо поддерживать функционирование органов дыхания с помощью искусственной вентиляции.
Прогноз заболевания чаще не совсем благоприятный, поскольку, как гласит статистика, смертность наступает у большей части больных спустя полгода после начала болезни.
Если лечение оказывается успешным, то в дальнейшем функциональность легких удается полностью восстановить, при этом заболевание впоследствии может вернуться, что потребует необходимых профилактических мер и периодического обследования.
Идиопатические пневмонии — это чаще группа заболеваний с неясной этиологией, которые имеют общие клинические проявления, функциональные и рентгенологические признаки, но при этом у них разная морфологическая картина. Идиопатическая пневмония делится на:
- Обычную интерстициальную пневмонию. Нарушается строение легких, наблюдаются фиброзы и фибробласты.
- Организующуюся пневмонию. Структура легких сохраняется, но начинает распространяться полиповидная грануляционная ткань.
- Макрофагальную интерстициальную пневмонию. Равномерно поражается паренхима и макрофаги альвеол.
- Респираторный бронхиолит.
- Лимфоцитарную интерстициальную пневмонию.
- Диффузное альвеолярное повреждение.
Для подтверждения диагноза назначается рентгенография, КТВР и биопсия. Прогноз болезни может быть весьма благоприятен, с полным восстановлением здоровья или полностью фатальным, когда лечение не помогает, состояние ухудшается до наступления летального исхода.
Идиопатическая интерстициальная пневмония, которую еще называют межуточной, может возникнуть у новорожденного ребенка.
Причина заболевания детей чаще всего кроется в перенесенных недугах матери во время беременности (бронхит, ОРВИ, инфекционные заболевания). Характеризуется такими симптомами, как затрудненное дыхание, высокая температура тела, кашель.
Симптомы схожи с бронхитом, но в отличие от него применяемые лекарства от кашля бессильны при интерстициальной пневмонии.
При подозрении у ребенка интерстициальный пневмонит показана срочная госпитализация, и дальнейшее лечение проводится исключительно в условиях стационара. Для маленьких детей пневмония представляет серьезную угрозу для жизни, поэтому лечение проводится комплексное, с применением антибактериальных препаратов, кислородной терапии.
Причиной заболевания интерстициальной пневмонией являются:
- палочка Коха;
- вирусная или грибковая инфекция;
- паразитарное заражение (пневмоцистоз);
- развитие сепсиса.
Часто природу заболевания невозможно установить, поэтому изначально назначают комплексную терапию с подбором наиболее эффективных средств, спектр воздействия которых максимально обширен.
Лечение и профилактика
Лечение интерстициальной пневмонии назначается до проведения полного обследования, поскольку болезнь развивается чаще всего стремительно, симптоматика неблагоприятная, поэтому человек нуждается в срочном лечении.
Также прописываются иммунновосстанавливающие и антибактериальные препараты (Циклоспорин, Цефтриаксон, Метотрексат и т. п.).
Назначается терапия кислородом. Она направлена улучшить дыхательную функцию, предотвратить развитие осложнений внутренних органов, которые могут возникнуть из-за нехватки кислорода. С помощью кислородотерапии можно нормализовать давление в сердце, облегчить общее состояние больного.
Проводятся реабилитационные мероприятия по восстановлению дыхательной функции и укреплению легких. Показано выполнение специальных дыхательных упражнений, специальное питание.
Поскольку на фоне заболевания люди начинают быстро худеть, показано высококалорийное питание.
Витаминотерапия обязательно должна присутствовать при лечении интерстициальной пневмонии, причем витамины должны получаться как с продуктами питания, так и с медицинскими препаратами.
Профилактикой болезни является здоровый образ жизни, правильное питание, вакцинация. Необходимо беречь легкие от химических воздействий, ожогов, некоторых аллергенов. Важно помнить, что выявление болезни на ранней стадии и своевременное обращение в больницу дают большие шансы на выздоровление.
Источник: https://pneumon.ru/vospalenie-legkih/intersticialnaya-pnevmoniya.html
Интерстициальная пневмония у детей и взрослых: симптомы, причины, лечение
Идиопатическая интерстициальная пневмония обозначает целую группу диффузных заболеваний легких. Объединяет их неясная, неустановленная этиология и неуклонное прогрессирование изменений в межуточной ткани легкого.
Интерстиций, который первично поражается при данных формах, располагается в перегородках между эндотелием альвеол и сосудами, и представляет собой паренхиму легкого.
В результате воздействия ряда инфекционных, аллергических или других неспецифических факторов происходит воспаление соединительной интерстициальной ткани, ее отек. Это нарушает передачу кислорода с поверхности альвеол в кровеносные капилляры.
В результате длительных изменений происходит необратимое склеивание – фиброзирование легочных элементов.
Классификация идиопатических заболеваний легких:
- Неспецифическая интерстициальная пневмония.
- Острая интерстициальная пневмония.
- Криптогенная организующаяся пневмония.
- Десквамативная интерстициальная пневмония.
- Лимфоидная интерстициальная пневмония.
- Респираторный бронхиолит.
- Идиопатический легочный фиброз.
Клинические признаки и характеристики
Общими симптомами поражения интерстиция является одышкаа. Степень ее выражености и нарастания зависят от фазы заболевания и остроты течения. Кашель чаще сухой, может быть с выделением незначительного количества мокроты слизистого или слизисто-гнойного характера. От вида патоморфологических изменений зависят тяжесть проявлений и исходы заболевания.
Неспецифическая интерстициальная пневмония
Болезнь развивается постепенно, от начала первых симптомов до точной установки диагноза иногда проходит 2-3 года. Неспецифическая интерстициальная пневмония чаще встречается у женщин и мужчин в возрасте 40-50 лет и не ассоциирована с курением. Постепенное нарастание одышкаи и кашля происходит достаточно медленно.
Основными жалобами при неспецифической интерстициальной пневмонии являются снижение веса, низкая толерантность к физическим нагрузкам. На рентгене видно симметричное поражение, чаще в периферических отделах, очаги по типу «матового стекла». У большинства больных заболевание имеет благоприятный прогноз.
Острая форма
Быстропрогрессирующее редкое проявление организующихся диффузных поражений легочной ткани. По характеристикам похожа на респираторный дистресс-синдром, который может развиваться во время сепсиса или шока. Синдромы связаны с проявлениями дыхательной недостаточности, в виде тяжелой одышкаи.
Манифестация заболевания начинается с неспецифических болей в мышцах, озноба, температуры, «разбитости». Быстрое прогрессирование легочной недостаточности часто требует ИВЛ. Даже при своевременном лечении летальность достигает 50%.
Криптогенное организующееся воспаление легких
Начинается с явлений гриппозной инфекции – кашля, температуры, миалгии, «разбитости». В патологический процесс вовлекаются помимо интерстиция сами альвеолы. При аускультации возможно выслушивание сухих хрипов, крепитации – основной признак.
Симптомы похожи на обычное воспаление легких, поэтому часто проводят безуспешную антибиотикотерапию. Рентгенологически выявляются интерстициальные затемнения в нижних отделах в сочетании с узелковыми тенями вдоль сосудов. После установки диагноза и проведения специфического лечения, через 3-6 месяцев наступает полное выздоровление.
Десквамативная форма
В патоморфологической картине сочетаются поражения интерстиция с альвеолами и бронхиолами. Десквамативная интерстициальная пневмония встречается достаточно редко, страдают чаще всего мужчины-курильщики 40-50 лет.
В течение нескольких месяцев или недель отмечается сухой кашель, нарастает одышкаа. Однако, самих больных эти симптомы иногда никак не настораживают, а проявления болезни замечают при прохождении диспансеризации. Тогда на рентгене десквамативная пневмония выглядит в виде характерных участков «матового стекла».
Прогноз достаточно благоприятный, с вероятным полным выздоровлением. Десквамативные изменения лечатся в первую очередь отказом от курения, что в 75% наблюдений вызывает клиническое улучшение.
Лимфоидная межуточная пневмония
Встречается редко, преимущественно у женщин после 40 лет. Постепенно в течение нескольких лет отмечается нарастание кашля и одышкаи, иногда возможна лихорадка, боли в суставах и груди, снижение веса, анемия. При аускультации выслушивается крепитация.
Исход воспаления благоприятный при правильном лечении, однако, возможно формирование диффузного фиброза у трети пациентов. При компьютерно-томографическом исследовании выявляют сочетание альвеолярно-интерстициальных инфильтратов и «сотовое легкое».
Респираторный бронхиолит
Развивается в сочетании проявлений поражения легочной паренхимы и бронхиол. Наиболее часто встречается у курильщиков с большим стажем. При этом отказ от пагубной привычки иногда полностью нивелирует проявления болезни. Прогноз при своевременном и корректном лечении благоприятный, но не исключаются рецидивы и повторные прогрессии.
Идиопатический легочный фиброз
Наиболее часто встречающийся вариант, поражает в основном людей старше 50 лет. Прогрессирование симптомов одышкаи и кашля медленное, без температуры и кровохарканья. На протяжении нескольких лет отмечается слабость, аритмии, артралгии, миалгии. При аускультации наиболее часто выслушивается крепитация по типу «треска целлофана». Возможно развитие легочного сердца, кахексии.
Методы диагностики патологии
В связи со стертостью клинической симптоматики и частой маскировкой диффузных заболеваний под острые инфекционные пневмонии, дифференциальная диагностика крайне затруднена.
Функция внешнего дыхания показывает нарушения легочной вентиляции рестриктивного типа в виде уменьшения объема легких. Нарушения кислотно-щелочного равновесия в газовом составе крови характеризуются гипокапнией, гипоксемией, алкалозом.
Компьютерная томография – наиболее информативный метод, который позволяет наглядно увидеть характерные рентгенологические признаки в легких:
- двустороннее диффузное поражение;
- изменения в нижних отелах;
- инфильтраты, субплевральные тени;
- участки «матового стекла»;
- в исходе склеротические изменения по типу «сотового легкого».
Инвазивным методом является биопсия легких, позволяющая установить точный гистологический диагноз. Для проведения исследования необходим большой объем легочной ткани, поэтому кусочек легкого берут или при торакоскопии, или при открытой операции. Показания для проведения биопсии:
- невозможность постановки клинического диагноза;
- необходимость выбора наиболее подходящего лечения;
- отсутствие рентгенологических признаков «сотового легкого»;
- дифференциальный диагноз с саркоидозом, асбестозом, эозинофильной пневмонией, лимфомой.
Лечение идиопатических заболеваний легкого
Основой лечения интерстициального поражения является массивная противовоспалительная терапия гормональными препаратами, глюкокортикоидами и цитостатиками. Длительность приема препаратов составляет от трех месяцев до нескольких лет. Клинически и рентгенологически отмечается улучшение у трети пациентов.
Оценка эффективности лечения основана на сочетании двух или более критериев с интервалом в 3-6 месяцев:
- уменьшение тяжести кашля и одышкаи;
- уменьшение рентгенологических проявлений;
- улучшение показателей газообмена крови.
Если нет существенной динамики ни в одну сторону, говорят о стабилизации процесса. Ухудшение клинической картины и данных рентгена в течение 6 месяцев свидетельствуют о неэффективности противовоспалительной терапии.
На стадии образования склероза ткани легкого обязательно применяют кислородотерапию, это единственная методика, позволяющая продлить жизнь больному.
Особенности болезни у детей
У детей интерстициальным воспалением легких называют вариант инфекционных пневмоний с поражением соединительнотканных элементов легкого и возможным последующем вовлечением в процесс альвеол и бронхиол. Возбудителями чаще бывают вирусы, микоплазмы. Начало заболевания связано именно с появлением одышкаи, а не с катаральными явлениями.
Заболевание у детей протекает крайне тяжело, с высокой температурой, которая держится до 10 дней.
На этом фоне отмечается падение давления, аритмия, проявления дыхательной недостаточности – цианоз и одышкаа, которые быстро прогрессируют. Кашель слабо выражен, мокрота скудная серозно-геморрагическая.
Часто у детей присоединяются миокардиты, может возникнуть эмфизема и отек легкого, что значительно ухудшает прогноз.
Перкуторно и аускультативно при межуточной пневмонии не всегда выслушиваются характерные изменения. На рентгенограмме у детей типичные для пневмонии очаги отсутствуют, наблюдается увеличение прозрачности легочной ткани, а также подчеркнутый бронхо-сосудистый рисунок. Симптомы поражения чаще двусторонние.
Лечение межуточной пневмонии проводят обязательно в стационаре с применением кислородной поддержки. У маленьких детей чаще применяют ингаляционный метод введения газа. В зависимости от выделяемого возбудителя назначают специфические антибиотики. Комплексная терапия у детей включает симптоматическое лечение, физиопроцедуры, общеукрепляющие методики.
Источник: http://pneumonija.ru/inflammation/vidi/intersticialnaya.html