Бронхиолит у детей разного возраста: причины, симптомы, лечение и другие особенности
Болезни органов дыхания встречаются у детей очень часто, особенно им подвержены груднички и новорождённые, что объясняется ещё не до конца сформированной иммунной системой. Одним из заболеваний, поражающих лёгкие, является бронхиолит. Как быстро распознать патологию и оказать ребёнку квалифицированную помощь?
Что такое бронхиолит
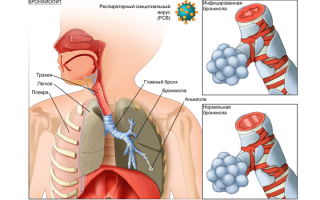
Бронхиолит является острым воспалительным заболеванием нижних дыхательных путей, при котором поражаются бронхиолы — конечные мельчайшие раздвоения бронхов в лёгочных дольках. Сопровождается патология симптомами дыхательной недостаточности, или бронхообструкцией, и клиническими признаками, схожими с проявлениями ОРВИ.
Бронхиолит — это воспалительный процесс, который происходит в бронхиолах
Чаще всего болезнь провоцируют вирусы, а пик случаев её развития приходится на осенне-зимний период. Диагностика бронхиолита на сегодняшний день не представляет трудностей, однако игнорирование заболевания может привести к серьёзным осложнениям.
Классификация и причины заболевания
В зависимости от причины, спровоцировавшей развитие заболевания, выделяют следующие виды бронхиолита:
- постинфекционный. В раннем возрасте диагностируется чаще всего. Инфицирование происходит воздушно-капельным путём;
- ингаляционный. Обнаруживается у детей, которые вынуждены постоянно вдыхать табачный дым;
- лекарственный. Может развиться после курса антибиотикотерапии;
- облитерирующий. Отличается самым тяжёлым течением. У детей встречается крайне редко;
- идиопатический. Сочетается с другими патологическими состояниями, такими как лимфома, идиопатический лёгочный фиброз и другие.
По характеру протекания болезни принято выделять:
- Острый бронхиолит — развивается в течение 2–3 суток после инфицирования, при этом наблюдается ярко выраженная клиническая картина. Острый период заболевания длится 5–7 дней.
- Хронический — в результате длительного воздействия негативных факторов ткани бронхиол подвергаются деструктивным изменениям. В большинстве случаев развивается у детей более старшего возраста.
Причины и возбудители заболевания в раннем возрасте — таблица
Факторы риска
Существует ряд факторов, значительно повышающих риск развития бронхиолита у детей:
- возраст ребёнка до 3 месяцев;
- недоношенность;
- малый вес новорождённого;
- неправильное лечение респираторных болезней у малыша;
- наличие других заболеваний лёгких или патологий сердечно-сосудистой системы;
- иммунодефицитные состояния;
- переохлаждение.
Тот факт, что этой болезнью страдают в основном маленькие дети, объясняется следующим:
- Бронхиальное дерево у грудничков ещё не до конца сформировано, поэтому воспаление даже небольшого количества бронхиол способно привести к тяжёлым последствиям для ребёнка.
- Незащищённая иммунная система. Интерферон и иммуноглобулин А в органах дыхания вырабатываются в недостаточном количестве.
Симптомы и признаки
Первыми проявлениями острого бронхиолита являются:
- насморк:
- заложенность носа;
- кашель.
Затем болезнь распространяется на мелкие бронхи, присоединяются следующие симптомы:
- раздражительность;
- вялость;
- учащённое дыхание;
- сухие хрипы;
- снижение веса, связанное с отказом ребёнка от еды;
- одышка, которая очень мешает во время приёма пищи.
Состояние больного при этом очень быстро ухудшается.
Легче всего поддаётся лечению ранний бронхиолит, а при поздней форме заболевания симптомы могут сохраняться более 3 месяцев
Что касается хронического бронхиолита, то его неизменным спутником является одышка. Температура тела постоянно то повышается, то понижается. Наблюдается слабость, при кашле выделяется мокрота, кожа имеет синеватый оттенок. Пальцы рук становятся похожи на барабанные палочки.
Особенности заболевания у грудничков и новорождённых
Чаще всего болеют бронхиолитом именно дети в возрасте до одного года. Переносят это заболевание груднички намного тяжелее, поэтому при появлении первых признаков необходимо обратиться за медицинской помощью.
У малышей, в том числе новорождённых, отмечаются следующие симптомы:
- приступы асфиксии (временная остановка дыхания);
- водянистые выделения из носа;
- кашель;
- затруднённое дыхание (больной ребёнок прикладывает немалые усилия, чтобы выдохнуть);
- отсутствие аппетита;
- западение большого родничка (на фоне обезвоживания);
- повышение температуры тела до 39 градусов;
- чрезмерная возбуждённость или, наоборот, сонливость.
Диагностика
Диагноз ставится пульмонологом на основании физикального осмотра и аускультации (прослушивания).
При повышенном риске развития осложнений назначаются дополнительные обследования, в частности:
- биохимический и общий анализы крови (при бронхиолите отмечается увеличение количества лейкоцитов);
- общий анализ мочи;
- бактериологическое исследование слизи из носа и зева (для исключения бактериальной природы болезни);
- компьютерная томография;
- спирометрия, или спирография (позволяет измерить объём дыхательной системы);
- газовый анализ крови (проводится с целью обнаружения недостаточного поступления кислорода в организм);
- рентгенография грудной клетки (для исключения пневмонии, острой эмфиземы лёгких).
Лечение бронхиолита у детей
Суть терапии сводится к тому, чтобы устранить дыхательную недостаточность и побороть инфекцию. При остром течении заболевания необходимо госпитализировать ребёнка в больницу.
Лечение бронхиолита требует комплексного подхода и включает в себя:
- Постельный режим (до нормализации температуры тела).
- Ограничение количества потребляемой ребёнком жидкости.
- Медикаментозную терапию, в частности:
- противовирусные средства (Рибавирин);
- отхаркивающие лекарства (Лазолван, Бромгексин);
- солевые растворы (Отривин Бэби);
- бронхорасширяющие средства;
- ингаляции с кортикостероидами;
- антибактериальные препараты (Сумамед, Макропен, Кларитромицин).
- Дыхательную гимнастику. Необходимо делать лёгкие надавливания на грудную клетку и животик малыша на выдохе.
- Вибрационный массаж, заключающийся в лёгких постукивающих движениях ребром ладони по направлению от нижней части грудной клетки кверху. Малыша при этом укладывают таким образом, чтобы попа находилась немного выше, чем голова.
- Кислородотерапию (для ликвидации дыхательного дистресс-синдрома).
Так как бронхиолит передаётся воздушно-капельным путём, больного следует изолировать. Как правило, когда у малыша восстанавливается аппетит, приходит в норму температура тела и отпадает необходимость в кислородотерапии, ребёнка отпускают из больницы домой.
Препараты для лечения заболевания — галерея
РибавиринОтривин БэбиКларитромицинСумамедБромгексинЛазолван
Прогноз и возможные осложнения
При своевременной диагностике заболевания и соблюдении всех рекомендаций врача лечение имеет благоприятный прогноз. В противном случае возможно появление следующих осложнений:
- лёгочная гипертензия;
- сердечно-сосудистая недостаточность;
- продолжительные остановки дыхания;
- эмфизема лёгких;
- почечная недостаточность;
- бронхиальная астма;
- пневмония.
Профилактика
Чтобы избежать бронхиолита, необходимо:
- исключить контакты здоровых детей с больными;
- закаливать ребёнка, обеспечить ему полноценное питание и организовать здоровый режим дня;
- следить за состоянием носоглотки малыша, очищать её от корочек и убирать слизь;
- избегать переохлаждений;
- своевременно лечить инфекционные и вирусные заболевания;
- избегать мест массовых скоплений людей во время вспышек ОРВИ.
Доктор Комаровский о кашле у детей — видео
Бронхиолит — тяжёлое заболевание, которое нередко возникает у детей раннего возраста. Своевременная диагностика и грамотное лечение помогут избежать серьёзных осложнений. Поэтому при возникновении первых симптомов немедленно обратитесь к врачу. Здоровья вам и вашему малышу!
Источник: http://lechenie-simptomy.ru/bronhiolit-u-detey-prichinyi-simptomyi-lechenie
Как лечить бронхиолит у детей и не допустить осложнений
Поражение внутрилегочных воздухоносных путей вплоть до альвеолярных ходов ведет к дыхательной недостаточности. В более чем 60% случаев это заболевание — острый бронхиолит у детей — обусловлено вирусной инфекцией.
Внутри бронхов возникают своеобразные «пробки», развивается дыхательная недостаточность, нарушается газообмен. Обычно болеют дети в возрасте до 2 лет, что связано с несовершенством местного иммунитета дыхательных путей.
Малышам требуется стационарное лечение и тщательный послебольничный уход.
Причины обструкции внутрилегочных воздухоносных структур у ребенка
Частота обструктивного бронхита и бронхиолита в первый год–два жизни объясняется слабостью местного иммунитета. Эти заболевания у малышей проходят по сходному «сценарию». Бронхиальное дерево у детей раннего возраста отличаются узкими просветами мелких бронхов. Даже при незначительном отеке слизистой проходимость для воздуха уменьшается почти в два раза.
Причины и факторы, способствующие развитию бронхиолита:
- респираторно-синцитиальные вирусы, пара-грипп, аденовирус;
- склонность малыша к аллергическим реакциям;
- ранний переход на искусственное вскармливание;
- избыточная масса тела у ребенка;
- пищевые аллергии.
У детей раннего возраста на фоне отека слизистой бронхов быстро возникает обструкция дыхательных путей. Нарушается газообмен, наблюдаются симптомы дыхательной недостаточности, легочного сердца.
Вирусы, проникшие глубоко во внутрилегочные воздухоносные пути, провоцируют изменения сначала мелких бронхов, затем бронхиол и альвеолярных ходов.
Для бронхиолита у детей раннего возраста характерно слущивание эпителиальных клеток, воспаление, отек слизистой и даже соединительнотканной оболочки. Мелкие бронхи диаметром 1–1,5 мм и более узкие бронхиолы заполняются слизью вместе с отмершими клетками эпителия.
Начинается закупоривание — обтурация — частично или полностью. Возможно уменьшения доли или всего легкого из-за потери воздуха (ателектаз)
Симптомы и факторы риска острого бронхиолита у малышей
Через 2–3 дня после начала ОРВИ может развиться острый бронхиолит у детей, ослабленных хроническими заболеваниями, недоношенных. Особенно тяжелое состояние у младенцев отмечается при аденовирусной инфекции.
Возникает надсадный сухой кашель, быстро переходящий в продуктивную форму. Ребенок тяжело дышит, крылья носа раздуваются. Нарастает одышка, малыш бледнеет, у него отмечается синюшность носогубного треугольника.
Врач-педиатр, аускультативно выслушивая грудную клетку малыша, отмечает многочисленные устойчивые хрипы на вдохе, сухие свистящие — на выдохе. Часто наблюдается выраженная тахикардия.
Также во время осмотра специалист обращает внимание на расширение грудной клетки. Анализ крови при остром бронхиолите показывает изменения как при ОРВИ.
Проводится рентгенологическое обследование для изучения состояния легочной ткани, бронхов и диафрагмы.
При бронхиолите у маленького ребенка опасность представляет развитие дыхательной недостаточности. Недоношенные дети могут погибнуть во время приступа апноэ.
Особенности тяжело протекающего бронхиолита:
- понижается содержание кислорода в крови (гипоксемия);
- накапливается углекислый газ в крови (гиперкапния);
- спадают доли легких (ателектазы);
- возраст младенца до трех месяцев.
Непроходимость мелких бронхов и бронхиол обычно сохраняется на протяжении от одного до трех дней. Симптомы обструкции постепенно угасают к 7–10 дню от начала заболевания. При аденовирусной и парагриппозной инфекции общая продолжительность заболевания составляет до трех недель.
Симптомы и течение облитерирующеего бронхиолита у малышей
Это одна из тяжелых форм, для которой характерен переход в хроническое течение. Этиология облитерирующего бронхиолита у детей чаще всего связана с аденовирусами. Отмечаются также случаи влияния на развитие тяжелой формы заболевания непереносимости коровьего молока, возбудителей коклюша, гриппа.
Симптомы острого облитерирующего бронхиолита:
- длительное сохранение температуры тела ребенка в фебрильном диапазоне;
- слышатся мелкопузырчатые хрипы при аускультации;
- затрудненный выдох, дыхательная недостаточность;
- потребность в искусственной вентиляции легких.
Для облитерирующего бронхиолита характерны значительные поражения на уровне мелких внутрилегочных воздухоносных трубочек. Закрывается просвет бронхиол, а также артериол (мелких артерий). Возможно развитие склероза доли или всего легкого.
Особенности лечения
Применение бронходилляторов при бронхиолите зачастую не помогают лучше дышать малышам. Одна из причин отсутствия ожидаемого терапевтического эффекта кроется в особенностях действия таких препаратов.
Бронходилятаторы расширяют просвет бронхов за счет влияния на их мускулатуру. Но у детей раннего возраста мышечные волокна мелких бронхов и бронхиол развиты слабо.
Поэтому значительная роль в лечении бронхиолита отводится оксигенотерапии, противовоспалительным средствам, отхаркивающим препаратам и муколитикам.
Особенности различных бронходилляторов:
- Сальбутамол и фенотерол в составе различных препаратов — малотоксичные, действуют эффективно и продолжительно.
- Средство «Атровент» на основе бромида ипратропиума рекомендуется для профилактики приступов.
- Теофиллин — действует расслабляющее на гладкие мышцы бронхов и других органов.
- Эуфилин — эффективная спазмолитическая смесь теофиллина с этилендиамином (используется вместо теофиллина).
При бронхиолите у детей назначается оксигенотерапия с применением увлажненного кислорода (концентрация 40%).
Процедура под названием «кислородная палатка» проводится три раза в сутки или через каждые два часа на протяжении одной недели.
При неэффективности кислородной палатки проводится вспомогательная искусственная вентиляция легких (ВИВЛ). Если цианоз и повышенное содержание углекислого газа сохраняются, то маленького пациента переводят на ИВЛ.
Только стационарное лечение обеспечивает быстрое устранение дыхательной недостаточности у ребенка.
Процедуры при бронхиолите:
- удаление электроотсосом мокроты;
- постуральный дренаж нижних дыхательных путей;
- ингаляции щелочных растворов;
- вибрационный массаж.
Сильная одышка вызывает обезвоживание организма ребенка. Поэтому дают обильное питье, раствор регидрона, назначают лекарства в/в. Кроме введения жидкостей для восполнения потерь воды и солей, также показаны антибиотики, глюкокортикоидные препараты. Антибактериальные средства из группы цефалоспоринов препятствуют развитию пневмонии, часто развивающейся на фоне дыхательной недостаточности.
Прогноз при бронхиолите у ребенка
Эффективная терапия заболевания способствует устранению обструкции бронхов, улучшению внешнего дыхания.
К сожалению, даже в этом случае длительно сохраняется раздражение слизистой нижних воздухоносных путей. Гиперактивность бронхов и бронхиол негативно отражается на снабжении организма кислородом.
Каждый второй ребенок после перенесенного заболевания более подвержен бронхообструктивному синдрому.
Повышают вероятность развития тяжелой формы бронхиолита у детей хронические заболевания легких и сердца, слабый иммунитет и прием некоторых лекарств. Ученые также выясняют связь между бронхиолитом и астмой. Причинно-следственные связи пока под вопросом, но установлено, что переболевшие бронхиолитом дети более подвержены развитию астмы в дальнейшей жизни.
Профилактика бронхиолита у ребенка
Респираторно-синцитиальная вирусная инфекция — причина более чем 50% всех случаев бронхиолита. Наиболее активен этот тип вирусов зимой и ранней весной. При бронхиолите сначала возникает насморк, кашель легкая лихорадка.
Эти симптомы длятся всего один или два дня, затем следует ухудшение состояния. Постепенно развивается одышка, учащается сердцебиение, дыхание становится частым и поверхностным.
Ребенок плохо спит, теряет аппетит, становится вялым, раздражительным.
Родители должны быть внимательнее уже при первых признаках простуды у детей, ведь при бронхиолите первые симптомы такие же.
Общие профилактические мероприятия в семье:
- удаление из детской комнаты «пылесборников» — ковров, мягких игрушек, которые нельзя стирать;
- выделение больному члену семьи отдельной посуды, полотенца;
- частое проветривание помещений, увлажнение воздуха;
- регулярная влажная уборка дома, квартиры;
- промывание носа солевым раствором.
Ребенка необходимо оградить от табачного дыма, резких запахов, сильных аллергенов. Также важно одевать детей по погоде и не допускать переохлаждения.
Вирусы передаются при непосредственных контактах, распространяются воздушно-капельным путем.
При кашле, смехе мельчайшие капли слюны, слизи из носовых ходов инфицированного человека попадают в воздух, оседают на одежде, мебели, детских игрушках.
Мириады возбудителей заболеваний люди вдыхают с воздухом, заносят в рот при несоблюдении гигиены. Ребенок в детском саду более подвержен инфекции, потому что находится в контакте со многими детьми из различных социальных слоев.
Основные направления профилактики бронхиолита:
- максимальное исключение контактов с вирусной инфекцией;
- прием противовирусных средств;
- здоровый рацион питания;
- витаминотерапия;
- личная гигиена;
- закаливание.
Прививки от бронхиолита пока не существует, но меньше риск заболеть у детей, получивших вакцину против гриппа. На осенне-зимний период приходится свыше 80% острых респираторных заболеваний, поэтому вакцинацию начинают уже с сентября.
Наибольшую защиту от гриппа обеспечивают препараты третьего поколения для детей старше 6 месяцев, например, «Гриппол» или «Агриппал». Среди натуральных противовирусных средств наибольшую популярность заслужили чеснок, лук, эвкалипт.
Как лечить бронхиолит у детей и не допустить осложнений обновлено: Март 20, 2016 автором: admin
Источник: http://ZdorovyeDetei.ru/dyxanie/kak-lechit-bronxiolit-u-detej-i-ne-dopustit-oslozhnenij.html
Бронхиолит у детей: причины, симптомы, диагностика и лечение
Когда болеет ребенок, родители всегда переживают. Особое беспокойство возникает, если доктор ставит не самый популярный диагноз, например, бронхиолит. Что это за недуг и как он проявляется?
Причины заболевания
Специалисты считают респираторно-синцитиальный вирус ведущим возбудителем острого бронхиолита.
Бронхиолитом называют воспаление самых мелких ответвлений бронхов – бронхиол. Это заболевание чаще всего поражает детей в возрасте до 3 лет. Более 60 % маленьких пациентов – мальчики.
По характеру течения недуг бывает:
- острым – длится не более 5 недель,
- хроническим – затягивается на 3 месяца и дольше.
Виновником острого бронхиолита в большинстве случаев оказывается респираторно-синцитиальный вирус (РСВ). Подобно ОРВИ, эта инфекция любит «разгуливать» в холодное время года – с октября по апрель. Однако в отличие от обычной простуды РСВ наносит основной удар не по верхним, а по нижним дыхательным путям.
Заражение, как правило, происходит воздушно-капельным способом. Это значит, что вирус переносится от больных людей к здоровым при чихании, кашле, общении. Реже инфекция передается через грязные руки, общие полотенца, игрушки.
У небольшого числа детей возбудителями болезни становятся другие микроорганизмы:
- вирусы гриппа,
- аденовирусы,
- парагрипп,
- пневмококки,
- микоплазмы.
Хронический бронхиолит может развиваться как следствие острого, но обычно – это самостоятельное заболевание, вызванное длительным вдыханием раздражающих газов. Очень часто этот недуг обнаруживается у малышей, проживающих в курящих семьях.
Быстрому развитию воспаления способствуют:
- низкий вес ребенка,
- ослабленный иммунитет,
- возраст младше 3 месяцев,
- заболевания сердечно-сосудистой системы,
- врожденные пороки дыхательных путей,
- посещение яслей/детского сада,
- курение родителей в присутствии малыша.
Среди новорожденных чаще заболевают дети, находящиеся на искусственном вскармливании. Их организм более подвержен инфекциям из-за того, что не получает антител с молоком матери.
Клиническая картина
Первоначальные симптомы недуга похожи на бронхит или простуду. У малышей появляются сухой кашель и насморк, повышается температура. Через несколько дней состояние ухудшается. Продолжает нарастать температура (до 39 градусов), снижается аппетит. Но главное – развивается дыхательная недостаточность.
Вдыхая воздух, ребенок хрипит, у него раздуваются крылья носа и синеет носогубный треугольник. Добавляются одышка, учащенное сердцебиение. После сильных приступов кашля может возникать рвота. Труднее всего приходится грудничкам, т. к. из-за анатомических особенностей грудной клетки они не в состоянии как следует откашляться.
В тяжелых случаях отмечаются:
- «вздутие грудной клетки,
- внезапные задержки дыхания (апноэ),
- отеки.
Опасным осложнением недуга может стать развитие бронхиальной астмы.
Диагностика
Для постановки диагноза врачу достаточно осмотреть ребенка и выслушать жалобы родителей. Чтобы отличить бронхиолит от других патологий (например, пневмонии), доктор может назначить рентген грудной клетки.
Возбудителя заболевания выявляют по общему анализу крови. При вирусных инфекциях результаты показывают повышенное количество лимфоцитов и моноцитов. Ниже нормы оказывается содержание нейтрофилов. При бактериальных инфекциях увеличивается число лейкоцитов и нейтрофилов.
Для выявления респираторно-синцитиального вируса пользуются методами экспресс-диагностики. В качестве материала для анализа берут смывы из полости носа. Их наносят на специальные тестовые системы, которые реагируют на присутствие РСВ изменением окраски.
В случае выраженной одышки проводят пульсоксиметрию – исследование, которое помогает определить степень насыщения крови кислородом. Значения ниже 95 % указывают на дыхательную недостаточность.
Методы терапии
Ребенку назначают ультразвуковые ингаляции с физиологическим раствором, а в тяжелых случаях — и с кортикостероидами.
При бронхиолите ребенка обязательно госпитализируют. Тактика лечения направлена на поддержание нормального дыхания и предупреждение осложнений.
При обнаружении РСВ назначают специфическое противовирусное средство – Рибавирин. Оно блокирует размножение возбудителя и препятствует дальнейшему развитию болезни.
Если была установлена бактериальная инфекция, ребенку выписывают антибиотики. Предпочтение отдают препаратам из группы пенициллинов и цефалоспоринов (Ампициллину, Цефотаксиму). Лекарства вводятся внутримышечно в течение 7–10 дней.
Если необходимо, врач рекомендует средства, разжижающие мокроту (муколитики – Амброксол, Бромгексин). Чтобы облегчить отхождение слизи, также назначают ультразвуковые ингаляции с раствором натрия хлорида. В тяжелых случаях добавляют ингаляции с кортикостероидами (Дексаметазоном), которые оказывают противовоспалительное действие.
Помимо лекарств через маску дают смесь кислорода и гелия. Это позволяет снизить проявления дыхательной недостаточности и улучшить самочувствие пациента.
Поскольку из-за учащенного дыхания малыши теряют много жидкости, им показано обильное питье. Жидкости дают в 2 раза больше по сравнению с суточной потребностью. Если ребенок отказывается пить, ему вводят физиологический раствор через капельницу.
В течение 5 лет после перенесенного бронхиолита у детей сохраняется высокая восприимчивость бронхов к действию негативных факторов. Такие малыши более расположены к бронхитам и бронхиальной астме, поэтому требуют длительного наблюдения у специалиста.
Поделись в соцсетях
Источник: https://otolaryngologist.ru/1251
Бронхиолит у грудничка: симптомы и лечение
Бронхиолит – воспалительное заболевание, затрагивающее нижние отделы дыхательных путей, а точнее, бронхиолы, являющиеся самыми мелкими разветвлениями бронхов.
Причины
Существует множество факторов, вызывающих эту болезнь. Ниже перечислены наиболее часто встречающиеся:
- Вирусные инфекции (вирус гриппа и парагриппа, герпеса и иммунодефицита человека, кори, паротита, респираторно-синцитиальный, адено-, цитомегало- и риновирус, легионеллы и клебсиеллы).
- Вдыхание паров вредных веществ (токсические газы, кислоты, дым табака, пылевые аллергены).
- Лекарственные средства (антибиотики пенициллинового и цефалоспоринового ряда, амиодарон и интерферон).
Также остаются случаи заболевания, при которых не удается выявить источник провоцирующий патологию.
Исходя из перечисленных причин, различают следующие виды болезни:
- Постинфекционный за счет воздушно-капельного заражения вирусами.
- Ингаляционный (пагубное влияние паров токсических веществ).
- Лекарственный.
- Облитерирующий.
- Идиопатический.
К факторам, повышающим риск возникновения бронхиолита, относят:
- Возраст до 12 недель.
- Недостаточный вес ребенка на момент рождения.
- Ребенок, рожденный раньше положенного срока (меньше 37 недели).
- Заболевания органов дыхательных путей и неправильно подобранное к ним лечение.
- Гипотермия.
- Болезни сердца и органов кровообращения.
Это неполный список факторов риска данного заболевания, но их частая встречаемость была установлена при помощи анализа историй болезни детей с бронхиолитом.
Механизм развития болезни
В основе формирования патологии лежит обструкция бронхов, т. е. нарушение их проходимости. К основным составляющим обструктивного синдрома относят отек слизистой бронха, судорожное сокращение его мускулатуры, повышение воздушности легкого. Вследствие перечисленных механизмов, возникает сужение просвета бронхов, что провоцирует типичную картину данного заболевания.
Что касается особенностей возникновения патологии у детей разных возрастов, то она редко наблюдается у новорожденных, что связано с получением ими иммунитета от матери. Но если все же происходит заражение, то заболевание протекает крайне тяжело.
Бронхиолит у грудничка чаще всего возникает в возрасте от трех до девяти месяцев. Данная группа детей больше всех подвержена данному заболеванию.
У ребенка старше года бронхиолит крайне редко встречается, что связано с формированием иммунитета и окончательным развитием респираторной системы.
Симптомы
Заболевание протекает в виде двух основных форм – острой и хронической. Острая форма может длиться до месяца, в случае неправильного лечения переходит в хроническую, которая проявляется скудной симптоматикой и большой продолжительностью.
Изначально при бронхиолите на первый план выступают катаральные симптомы – насморк, кашель приступообразного характера, чихание. Первоначально могут возникнуть подозрения о банальной ОРВИ.
Но вскоре заметно присоединение учащенного дыхания, увеличивается длительность и изменяется характер выдоха – он становится шумным и свистящим. Характерно повышение температуры тела, ребенок ощущает жар и озноб.
Дети становятся вялыми и раздражительными, у них снижается аппетит вплоть до полного его отсутствия.
У новорожденного, кроме вышеперечисленных симптомов, наблюдаются эпизоды временной остановки дыхания, западение большого родничка за счет уменьшения количества жидкости в организме, трудности с сосанием, температура тела может возрастать до 39 градусов (при инфицировании аденовирусом). Во время осмотра обращает на себя внимание бледность кожных покровов с синюшным оттенком. Заметно участие вспомогательной мускулатуры в акте дыхания, раздувание крыльев носа, учащение сердцебиения.
С помощью фонендоскопа в легких выслушивают жесткое дыхание с влажными мелкопузырчатыми хрипами, а на выдохе – сухие, свистящие по всей поверхности. У детей до года количество влажных хрипов всегда больше, чем у детей старшей возрастной группы. Часто их можно выслушать на расстоянии.
Диагностика
Для установления рода заболевания, важно провести забор физиологических жидкостей человеческого организма, а именно: общего анализа крови и мочи, биохимии крови.
Немаловажно также провести исследование газов крови, чтобы узнать, достаточно ли кровь насыщена кислородом. Также для проведения отличительной диагностики выполняют бактериологический посев из носоглотки.
В перечень обязательных обследований входит и рентгеноскопия или же рентгенография органов грудной клетки.
Со стороны анализа крови отмечают повышение скорости оседания эритроцитов, лейкоцитов и лимфоцитов. Эти изменения характерны для вирусных инфекций.
Все вышеперечисленные методы не являются высокоспецифичными и не свидетельствуют в пользу только данной патологии.
Терапия заболевания у детей
Лечение бронхиолита у детей подразумевает немедленную госпитализацию в стационар (иногда в отделение интенсивной терапии). Маленький пациент подлежит изоляции от окружающих. До нормализации температуры, при лечении показано строго соблюдать постельный режим.
Что касается питания, то ребенку необходимо давать высококалорийную, богатую витаминами пищу. Важно держать под контролем употребление ребенком жидкости, так как при этом заболевании имеется склонность к ее задержке в организме, что усиливает отек бронха.
Можно принимать в минимальной дозировке диуретики, это облегчит общее состояние.
Основная цель терапии заключается в устранении возбудителя. При инфицировании вирусом назначают противовирусные препараты, такие как Рибовирин, Арбидол или Интерферон. При бактериальном заражении – антибиотики цефалоспоринового или пенициллинового ряда (наиболее часто применяются Аугментин, Амоксициллин, Сумамед и Азимед).
Для улучшения отхождения мокроты прописывают муколитики энтерального или ингаляционного использования. Наиболее часто назначаемые — Амброксол, Бромгексин, Лазолван, Ацетилцистеин.
Муколитиками бронхиолит у грудничков не лечат, поскольку данные препараты могут способствовать накоплению слизи в просвете бронхов с последующей закупоркой.
Необходимо проводить очистку дыхательных путей с помощью электроотсоса или дренажей.
Кислородотерапия с помощью маски или носового катетера осуществляется в зависимости от тяжести состояния: три раза в день или каждые два часа.
Устранение обезвоживания заключается во введении внутривенно физиологического или солевого раствора. При чрезмерно учащенном сердцебиении назначают кардиотоники – Строфантин или Коргликон.
Выраженная дыхательная недостаточность лечится гормонально с помощью глюкокортикостероидов – Преднизолона или Гидрокортизона. Они быстро убирают воспаление, но оказывают системное действие на организм. Также назначают курсы ингаляций Дексаметазона, но это только в тяжелых случаях.
Груднички нуждаются в проведении дыхательной гимнастики и вибрационного массажа. Первое представляет собой легкое надавливание в области груди и живота малыша во время выдоха. Массаж состоит из легкого постукивания ребром ладони от низа грудной клетки кверху.
Прогноз
Вслед за адекватной и своевременной терапией всегда наступает благоприятный исход заболевания.
В случае несоблюдения рекомендаций лечащего врача или поздней обращаемости, острый бронхиолит перетекает в хроническую форму или же осложняется пневмонией, бронхиальной астмой.
К осложнениям, в первую очередь предрасположены лица, страдающие хроническими заболеваниями органов дыхания и сердечно-сосудистой системы, а также недоношенные дети.
Профилактика
Чтобы избежать риска возникновения патологии, необходимо следовать главным правилам:
- Защитить ребенка от какого-либо контакта с больными детьми или взрослыми.
- Соблюдать здоровый образ жизни (полноценное питание, организовать достаточное пребывание на свежем воздухе).
- Не переохлаждать малыша.
- Тщательная гигиена полости носа и рта.
Нередки случаи, когда родители малыша предпочитают лечить заболевание в домашних условиях с помощью рецептов народной медицины. Часто применяют различные настойки и соки (капусты, свекольный, брусники и моркови), ставят горчичники.
Источник: http://elaxsir.ru/zabolevaniya/drugie-zabolevaniya/bronxiolit-u-grudnichka.html
Острый облитерирующий бронхиолит у детей раннего возраста: симптомы и лечение, способы диагностики заболевания
Бронхиолит у детей представляет собой воспаление бронхиол — конечных ветвей бронхиального дерева. Часто воспалительный процесс охватывает не только сами бронхиолы, но и сами бронхи.
В основном этим заболеванием болеют осенью или в начале зимы, преимущественно болезнь поражает детей ясельного и младшего дошкольного возраста; иногда бронхиолит возникает и у взрослых, но случается это крайне редко.
Нужно знать о том, как проявляется болезнь.
При бронхиолите у детей раннего возраста начинается сильный насморк, они все время чихают. У ребенка сухой кашель, и ваш кроха отказывается есть. Возможно небольшое повышение температуры. Затем, в последующие дни температура повышается еще больше, кашель усиливается, дышать становится все труднее — появляются характерные свистящие шумы, а само дыхание учащается.
Во время пиков эпидемии врачи постоянно предупреждают: при обычных симптомах бронхиолита у детей не следует сразу же госпитализировать — больница является тем местом, где шансы подхватить инфекцию вырастают в разы. Уже во время ожидания в приемном отделении ваш малыш может заразиться от других детей: это может быть, как бронхиолит, так и любое другое заболевание дыхательных органов.
Оставайтесь дома и вызывайте врача — он назначит все необходимые процедуры.
Будьте особенно осторожны, если вы не хотите госпитализировать вашего ребенка: малыши до 3 лет, недоношенные дети, дети с врожденным пороком сердца или другими функциональными нарушениями подвергаются большему риску развития осложнений, поэтому вызывайте врача как можно раньше.
Чем младше ребенок, тем быстрее нужно предпринимать все необходимые меры — немедленно обращайтесь к врачу.
Внимательно следите за возможными признаками ухудшения состояния малыша — учащение пульса или дыхания (200 ударов и 40 вдохов в минуту — это уже опасный порог); посинение кожи, ногтей и губ; сильные хрипы при дыхании.
Как проводится лечение
Это все-таки бронхиолит? Не паникуйте, даже если болезнь кажется вам опасной! Она лечится достаточно легко. В 8 случаях из 10 бронхиолит бесследно пройдет в течение нескольких дней. Иногда небольшие проблемы с дыханием могут сохраняться около 2 недель.
Но в 2 случаях из 10 бронхиолит может протекать сложнее, длится в течение многих недель и сопровождается осложнениями (отит, пневмония, астма или рвота). Итак, разберемся с тем, как проводится лечение бронхиолита у детей в домашних условиях под контролем со стороны врача.
При появлении первых признаков болезни для лечения острого бронхиолита можно применять эфирные масла. Но это только в том случае если бронхиолит не представляет серьезной угрозы для здоровья. То есть ребенок ест и спит, а из выраженных симптомов у него только свистящее дыхание.
Для лечения бронхиолита смешайте 2 капли эфирного масла девясила с растительным маслом сладкого миндаля и нанесите эту смесь на грудную клетку во время массажа.
Во флаконе смешайте в равных частях эфирные масла: эвкалипта лучистого, лаванды широколистной и равинтсары. Распыляйте по 10 мл утром и вечером в жилых комнатах (там, где спит малыш).
При лечении бронхиолита у детей следуйте следующим рекомендациям:
- Если это возможно, оставайтесь с малышом дома — особенно если началась эпидемия бронхиолита.
- Оградите ребенка от грязного воздуха: в городе (старайтесь не гулять с малышом в кварталах, где много автомобильных выхлопов) и дома (избегайте токсичных средств бытовой химии, лака, краски, табачного дыма). Температура в комнатах не должна превышать 19 °C, а воздух не должен быть слишком сухим: купите в случае необходимости увлажнитель воздуха или, по крайней мере, оставляйте в помещении открытые емкости с водой.
- Не прикасайтесь к лицу ребенка. Лучше целовать его ручки или ножки, но не розовые щечки. Попросите также об этом старших братишек или сестренок — они могут являться носителями вируса, при этом сами оставаясь здоровыми.
- Чаще мойте руки.
- Не курите дома и не допускайте, чтобы ребенок находился в накуренных помещениях (кафе, бары, ночные клубы и т.д.).
- Игрушки и предметы, к которым прикасается ребенок, должны ежедневно дезинфицироваться.
- Чтобы ребенок легче засыпал и хорошо себя чувствовал днем, держите его не в лежачем положении, а в сидячем или в положении полулежа. Поймите, вашему малышу очень трудно находиться в горизонтальном положении — так сложнее дышать (это также справедливо для астмы).
- Позаботьтесь о том, чтобы ребенок получал достаточно жидкости. Поскольку у малыша учащенное дыхание, и он сильно потеет, то возникает риск обезвоживания. Кроме других последствий, из-за нехватки воды сгущается слизь, она сложнее выводится из организма, что в конечном счете замедляет выздоровление. Следует помнить, что сильно кашляющий ребенок часто пьет с неохотой. Обязательно поите вашего малыша каждые 15 минут!
- Если ребенок отказывается есть, попробуйте покормить его жидкими продуктами — например, кашей. Максимально протирайте пищу.
- Временно исключите из рациона молочные продукты — они усиливают образование слизи.
Источник: http://LechimDetok.ru/organy-dyhaniya/ostryj-bronhiolit-u-detej-11719.html
Бронхиолит у детей. Лечение бронхиолита у детей
- Главная
- Заболевания органов дыхания
- Просмотр материала
Если Вы не нашли ответ или Вам может быть полезна помощь врача – Вы можете обратиться к нашим специалистам и получить ответ в течение часа.
Задать вопрос врачу
Одни из исследователей указывают на связь бронхиолита и дальнейшего дебюта бронхиальной астмы, другие подобную связь отвергают.
Известно доподлинно только то, что бронхиолит чаще развивается у детей, проявляющих атопические свойства как на коже, так и со стороны внутренних органов. При этом бронхиолит в основном возникает среди детей раннего и младшего возраста, поэтому лечением его занимаются врачи отделений реанимации и интенсивной терапии, так как протекает он достаточно тяжело.
Причины развития
Многие из заболеваний, которые протекают побочно бронхиту и поражают те или иные отделы респираторного тракта в области нижних дыхательных путей, в том числе и бронхиолит, обычно вызываются вирусными причинами. Зачастую острые бронхиолиты вызывает респираторно-синцитиальный вирус (РС-инфекция).
От 40 до 75% бронхиолитов у детей, которые лечатся стационарно с диагнозом бронхиолит, имеют именно этот вирус как первопричину воспаления мелких бронхов.
Из других возбудителей бронхиолита можно назвать такие вирусы как парагриппозный вирус третьего типа, риновирус, аденовирусы третьего, седьмого и двадцать первого типа, вирус гриппа типа а, в редких случаях возбудителем может выступать вирус эпидемического паротита (свинки).
Одним из атипичных возбудителей бронхиолита у маленьких детей может стать микоплазма, хотя у взрослых и детей старшего возраста она обычно вызывает другие заболевания.
Зачастую проявления бронхиолитов называют термином «свистящие дети при респираторных инфекциях», так как чаще всего заболевают бронхиолитом дети первого года жизни, среди них это 12%, в то время как на втором году уже 5-6%.
При этом отмечается закономерность, что чем младше возраст малыша, тем тяжелее протекает заболевание, в основном у таких детей требуется госпитализация и проведение интенсивной терапии.
Обычно у таких детей с бронхиолитом отмечается низкий уровень противовирусных антител, которые младенцу передает мать при беременности.
У части детей бронхиолиты респираторно-синтициальной природы могут давать приступы апноэ (остановки дыхания), в основном это дети недоношенные, раннего возраста или имеющие пороки сердца. В таких группах детей очень высока летальность от бронхиолита.
Обычно заболеваемость повышается в зимнее время, когда высока активность РС-вирусов, при этом заразность подобной инфекции очень высока, до 98% детей заражаются от больного ребенка в детском коллективе. Опасен этот вирус и для внутрисемейных контактов, обычно заболевают сразу всей семьей, но младшие дети болеют тяжелее всех. Достаточно актуальным этот вирус становится и при внутрибольничном инфицировании.
Что происходит при бронхиолите
Обычно вирусы поражают область слизистых оболочек нижних дыхательных путей, в основном – мелких бронхиол, что приводит к формированию их обструкции (закупорки) и формированию эмфиземы легких (вздутия).
Внутригрудные объемы воздуха и объем конечного выдоха при бронхиолите повышаются практически вдвое по сравнению с нормальными, при этом выявляется повышение сопротивления воздуху в области мелких бронхов как на вдохе, так и на выдохе. За счет этого нарушается легочная вентиляция.
Возникает одышка как экспираторная (на вдохе) так и инспираторная (на выдохе) – и эта одышка обычно сильнее. За счет одышки и усиления дыхания, подключения вспомогательных дыхательных мышц поддерживается удовлетворительная легочная вентиляция и обеспечение крови кислородом с выведением углекислоты.
Но постепенно дыхательные нарушения нарастают и может развиваться гипоксия тканей и гиперкапния (избыток углекислоты в тканях). При утомлении дыхательных мышц происходит формирование дыхательной недостаточности.
В результате дыхательного утомления у маленьких детей могут формироваться периоды апноэ – остановки дыхания, это и понятно – за счет усиления работы мышц в шесть и более раз их резервы быстро истощаются.
Клинические проявления бронхиолита
Заражение вирусной инфекции малышей происходит в основном от старших детей или взрослых в домашних условиях или в условиях детского коллектива (ясли).
При бронхиолите изначально возникают проявления респираторной инфекции с кашлем, насморком и чиханием, то первые проявления поражения респираторного тракта. В дальнейшем инфекция распространяется ниже, в область мелких бронхов.
Происходит формирование раздражительности, вялости, возникает усиление дыхания, с участием вспомогательных мышц, возникают сухие хрипы в области легких. При этом могут быть явления невысокой лихорадки.
Из-за одышки нарушений дыхания могут существенно затрудняться сосание груди или кормление прикормом. Общее состояние ребенка прогрессивно ухудшается, что заставляет родителей обращаться к врачу или вызывать скорую помощь.
При осмотре таких малышей выявляются признаки острой воспалительной инфекции в области нижних дыхательных путей – усилена частота дыхания, ребенок синеет, раздуваются крылья носа, в области грудной клетки происходит западение уступчивых мест (межреберные промежутки, области около ключиц), при этом легки вздуты, может отчетливо вступать край печени из-под реберной дуги справа. При прослушивании легких наблюдаются сухие рассеянные хрипы, влажные хрипы, резко удлинен выдох.
Методы диагностики
Для подтверждения диагноза и уточнения степени и выраженности поражения необходимо проведение ряда лабораторных и инструментальных исследований.
Прежде всего необходимо выполнить обзорную рентгенограмму органов грудной клетки, провести общий анализ крови, исследовать газовый состав крови и сделать вирусологическое исследование смывов и мазков с горла и носа ребенка на определение вируса.
Для исключения микробной пневмонии проводится посев крови и мокроты на микрофлору с определением чувствительности к антибиотикам.
На рентгене у детей с острым бронхиолитом выявляется наличие острой эмфиземы легких, могут быть перибронхиальные утолщения в области крупных бронхов, по анализу крови может быть небольшой лимфоцитоз или нормальна реакция. Вирус выявляют при реакции связывания комплемента или непрямой иммунофлюоресценции в мазке со слизистых носа.
Особо важным является исследование газов крови, при котором выявляется снижении е насыщения крови кислородом, которое длится около месяца, даже при улучшении состояния. У большинства из них при дыхании обычным воздухом выявлялась гипоксия и развитие дыхательной недостаточности, формировался метаболический ацидоз.
Методы лечения больных
Всех детей с проявлениями острого бронхиолита и с выраженными нарушениями дыхания, особенно тех, кому нет еще и полугода, срочно госпитализируют в отделение интенсивной терапии детской больницы. Прежде всего, необходимо подсчитать частоту сердечных сокращений, выяснить у родителей, нет ли проблем с легкими и сердцем, что может осложнить течение болезни.
В отделение реанимации следует переводить детей с выраженными проявлениями дыхательной недостаточности, иногда им требуется дыхание кислородом или кислородной смесью. Важно изолировать детей с подобными проявлениями в боксированное отделение, так как они очень заразны для окружающих. Персоналу при уходе за ребенком стоит строго соблюдать режим.
Ребенку подключают к пальчику или мочке уха пульсоксиметр и определяют газовый состав крови, и при выраженной гипоксемии проводят кислородотерапию через назальный катетер или маску. Иногда применяют кислородную палатку или увлажненный кислород.
По рекомендации ААР лечение проводят рибаверином при высоком риске осложнений, связанных с сопутствующей патологией – если у ребенка есть пороки сердца, легочная гипертензия, при недоношенности, при пороках легких, поджелудочной железы, при иммунодефицитах.
Также рибаверин показан детям с тяжелым течением бронхиолита и у кого изменен газовый состав крови, повышен уровень углекислоты в тканях. Обязательно применение его у детей кому требуется проведение ИВЛ.
Важно контролироать применение жидкости у детей с бронхиолитом из-за того, что при этом заболевании страдает выработка антидиуретического гормона и наблюдается задержка жидкости с повышением давлениея крови.
В дальнейшем страдает и выработка ренина почками, что приводит к уменьшению мочеотделения, низкое выделение с мочой натрия и задержка жидкости с прибавкой массы тела. Это приводит усилению отека в бронхах и утяжелению состояния. Применение диуретиков в минимальных дозах под контролем веса и состояния при некотором ограничении жидкости помогает в облегчении состояния.
Ребенку постоянно контролируют эффективность поведения кислородотерапии по состоянию газов крови на пульсоксиметре, при возможности самостоятельного дыхания показаны кислород маской, назальный катетер или смесь воздуха с кислородом.
В лечении применяют бронхорасширяющие средства, которые воздействуют на спазм мышц.
Кроме того, можно применять кортикостероиды в виде ингаляций, но они не всегда могут быть эффективны, так как в основном играет роль воспалительный отек мелких бронхиол а не спазм.
Основа лечения – воздействие на вирусы и борьба отеком и воспалением в области мелких бронхов, дыхательная терапия.
В терапии можно выделить следующие этапы:
- применение оксигенотерапии,
- применение жидкости и контроль за диурезом,
- применение антибиотиков с целью профилактики вторичной инфекции,
- глюкокортикоидная терапия с целью снятия воспаления,
- применение средств для поддержания работы сердца.
Вся терапия выбирается исходя из степени тяжести, и строго контролируется врачами.
Прогнозы и профилактика
Даже если бронхиолит был пролечен в полном объеме, дети могут еще длительно страдать от расстройств функции внешнего дыхания и их бронхи будут повышенно чувствительны к воздействию различных внешних факторов и инфекций.
У половины детей бронхиолитом в последующем при развитии простуд и гриппа формируется синдром бронхиальной обструкции и могут быть переходы в астму. Особенно опасным вариантом бронхиолита является облитерирующий бронхиолит, при нем в половине случаев формируется хроническая бронхо-легочная патология.
Основа профилактики бронхиолитов – это разобщение маленьких детей с больными детьми, профилактика вирусных инфекций, закаливающие процедуры и рациональное питание. Замечено, бронхиолиты реже развиваются среди грудничков из-за защиты их материнскими антителами.
При развитии простуды детям раннего возраста необходимо раннее применение противовирусных препаратов.
Полезным будет создание гипоаллергенного быта и профилактика аллергии, так как в бронхиолите имеется общий с аллергией компонент.
Важно следить за состоянием носоглотки ребенка, постоянно очищать ее от корочек и слизи. Дети с бронхиолитами после выздоровления длительно стоят на учете у педиатра и пульмонолога, требуют проведения периодических мероприятий по оздоровлению и профилактике.
PuzKarapuz
Источник: https://puzkarapuz.ru/content/1631