Аускультация легких у детей слушать
Автор: Синицкий В.А. · Опубликовано 2017/02/12 · Обновлено 2017/12/06
Вашему вниманию представляются аудио по аускультации легких. Аудиолекции на темы: везикулярное дыхание, ларинготрахеальное дыхание, жесткое дыхание, влажные хрипы, сухие хрипы.
Аудио примеры: мелкопузырчатыее хрипы, влажные хрипы, резко усиленная бронхофония, свистящие хрипы, шум трения плевры, пуэрильное дыхание, влажные мелкопузырчатые хрипы, бронхиальное дыхание, крепитация.
Сохраните страничку себе, чтобы практические знания всегда были под рукой!
Врач общей практики. Автор 11 научных публикаций, нескольких внедрений в учебный и лечебный процессы. Призер республиканской научно-практической конференции молодых ученых.
Информация на сайте является ознакомительной, перед ее использованием проконсультируйтесь со специалистом. Копирование разрешено только с использованием обратной ссылки. Copyright © Optimus Medicus
В медицине существует такое понятие, как пропедевтика, которое подразумевает первичную диагностику. Такая диагностика не предполагает выполнения специальных процедур.
Наличие знаний из этой научной области позволяет поставить диагноз на основе внешнего осмотра пациента или учитывая те характеристики, которые легко установить без использования специальных приспособлений.
Одним из методов данной науки является аускультация.
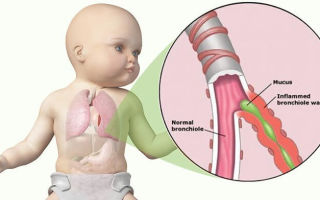
Этот диагностический метод заключается в выслушивании звуков, формирующихся в легких и гортани. По их особенностям можно предполагать наличие или отсутствие у пациента патологий в органах дыхательной системы.
Это становится возможным лишь при наличии у специалиста необходимых знаний и достаточного опыта, иначе сделать правильные выводы будет затруднительно. Также нужно понимать, что с помощью аускультации не всегда удается обнаружить болезнь или выбрать один диагноз из нескольких предполагаемых.
В этом случае приходится применять иные диагностические процедуры. Однако, при несложных ситуациях такого способа бывает достаточно, благодаря чему не приходится лишний раз подвергать пациента, например, облучению УФ-лучами. Именно поэтому аускультация используется и на современном этапе развития медицины.
Особенно значимой является аускультация легких для диагностики заболеваний органов дыхания у детей. В детском возрасте многие эффективные диагностические процедуры несут вред организму, поэтому врачи избегают их использования.
В результате, когда болеет ребенок, приходится выбирать более простые, хоть и менее точные способы выявления патологий. Надо сказать, что методика проведения рассматриваемой процедуры для детей не отличается от той, что выполняется в отношении взрослых. Врачи руководствуются теми же правилами и тем же алгоритмом действий.
Аускультацию используют для того, чтобы обнаружить разнообразные заболевания легких, бронхов, сердца и кровеносной системы. Для этого проводится оценка основных и побочных шумов дыхания. Также оценивается бронхофония над всей поверхностью. Эти показатели в дальнейшем полагается сравнивать с нормальными, на основе чего и делается вывод о наличии или отсутствии заболеваний.
Благодаря аускультации можно обнаружить следующие патологические состояния, присущие ребенку и взрослому:
Поскольку основными признаками, по которым осуществляется такая диагностика, являются шумы, следует выяснить, какие именно шумы могут быть обнаружены во время аускультации. Это:
Помимо основных, врач при аускультации может услышать дополнительные шумы, которые являются признаками патологических явлений. Это:
Чтобы поставленный диагноз был правильным, врач должен учесть не только имеющиеся посторонние шумы, но и особенности шумов основных. Помимо этого необходимо принять к сведению симптомы, которые назовет пациент, его индивидуальные особенности и многое другое.
Аускультация по сути своей – это выслушивание грудной клетки пациента с дальнейшим анализом обнаруженных шумов. Она может осуществляться непосредственным (когда врач прослушивает легкие больного без каких-либо приспособлений) и опосредованным способом (используется стетоскоп). Чтобы эта процедура была эффективной, нужно соблюдать правила аускультации легких, которые заключаются в следующем:
Места аускультации лёгких
Одним из важных аспектов аускультации легких у детей является выполнение действий в определенной последовательности. Это означает, что нужно выполнять алгоритм аускультации легких, иначе есть риск получения неправильных результатов.
Специалист должен последовательно прослушать дыхание пациента в определенных точках, чтобы выявить особенности. Прослушивание лишь в некоторых точках не позволит оценить картину целиком.
Очень важно, чтобы переходы от одной точки к другой отличались симметричностью.
Важный элемент такого обследования – сравнение особенностей дыхания в аналогичных зонах. Врач должен определить характер основных шумов в одной точке и сравнить их с такими же шумами, обнаруженными с другой стороны. Поэтому данный метод еще называется сравнительная аускультация.
Однако не всегда есть необходимость в выполнении всей последовательности. Если на первом этапе не выявлено никаких отклонений, все показатели в норме, то врач может и не проводить оставшиеся три части процедуры. Они служат для уточнения патологии (если она есть).
В норме основным шумом, который обнаруживается при аускультации, является везикулярное дыхание. Детям вместо него может быть присуще пуэрильное дыхание, которое характеризуется большей резкостью и громкостью. Взрослым людям такой тип дыхания свойствен во время лихорадки.
Бронхиальное дыхание тоже может считаться нормой, если оно обнаруживается лишь в определенных точках. Выявление его в других участках указывает на патологию.
Дыхание при аускультации легких
Специалист должен проанализировать все выявленные особенности, чтобы поставить точный диагноз. При необходимости можно назначить дополнительные диагностические процедуры, чтобы избежать ошибочных мер медицинского воздействия.
У каждого из отклонений, обнаруженных при аускультации легких, есть причины. Зная их, врач может предполагать, какая именно проблема вызывает те результаты, которые обнаружены у пациента. Они заключаются в следующем:
Поскольку в каждом из случаев обнаружения отклонений предполагаемых диагнозов оказывается несколько, такая диагностическая процедура требует от врача высокого уровня квалификации. Лишь в этом случае он может правильно оценить все обнаруженные особенности и выбрать верный диагноз.
Почитайте лучше, что говорит заслуженный врач Российской Федерации Виктория Дворниченко, по этому поводу. Несколько лет мучилась от плохого самочувствия — постоянные простуды, проблемы с горлом и бронхами, головные боли, проблемы с весом, боли в животе, тошнота, запоры, слабость, упадок сил, разбитость и депрессия.
Бесконечные анализы, походы к врачам, диеты, таблетки не решали мои проблемы. Врачи уже не знали, что со мной делать. НО благодаря простому рецепту, головные боли, простуды, проблемы с ЖКТ в прошлом, мой вес пришел в норму и я чувствую себя ЗДОРОВОЙ, полной сил и энергии.
Теперь мой лечащий врач удивляется как это так Вот ссылка на статью.
Аускультация легких у детей как способ исследования позволяет найти возникающий во время дыхания звуки. Также при помощи этого способа исследования у врача есть возможность оценить силу и характер явлений. Кроме того, при помощи аускультации легких у детей определяется отношение к дыхательным фазам и локализация звуковых явлений.
В отношении желудка этот способ помогает специалисту определить, насколько интенсивно переваривается пища, а также, имеется ли воздух в ЖКТ.
Существует несколько специфических способов проведения аускультации легких у детей. Обычно специалист проделывает следующие манипуляции:
К особенностям везикулярного дыхания следует отнести мягкий шум, аналогичный звуку, когда человек негромко говорит букву «Ф». Также специалист должен слушать этот вид дыхания до тех пор, пока период вдоха не сменится фазой (1/3) выдоха.
«Вдыхательная» фаза при этом отличается яркостью звука и долготой. Выдох, наоборот, достаточно тих и короток.
Этот вид дыхания хорошо слышен на передней поверхности грудной клетки. Актуальная зона находится немного ниже лопаточных углов, в средней части подмышечных участков. В зоне верхушек и в задней части лопаток везикулярное дыхание определено достаточно слабо. Это объясняется тем, что на этом участке слой легких отличается тонкостью.
У достаточно большого количества исследуемых этот вид дыхания более громкий с левой части.
В правой стороне выдох прослушивается более четко. Это объясняется лучшим проведением по ключевому бронху правой стороны ларингеального дыхания.
Побочные шумы
К аномальным звуковым явлениям следует отнести:
В последнем случае можно говорить о наличии аномального состояния плевральных листков, которые становятся шероховатыми. Сам звук плеврического трения схож с влажными мелкопузырчатыми хрипами и крепитацией.
https://www.youtube.com/watch?v=kbJ6Wumzv2A
Аускультация легких у детей считается наиболее безопасным методом исследования. Проводить его можно, начиная с любого возраста.
Источник: http://03-med.info/uzi/osobennosti-provedeniya-i-osnovnye-po.html
Что такое аускультация легких?
Аускультация легких осуществляется с целью установления характера шумов организма и изучения бронхофонии.
Перед началом процедуры область грудной клетки должна быть обработана жиром, волосяной покров сбривают. Затем пациент принимает стоячее или сидячее положение, после чего врач начинает обследование, выполняя принятый алгоритм действия.
Что такое аускультация и для чего используется?
Аускультативное исследование назначается для обнаружения разнообразных заболеваний бронхов, легких, кровеносной системы и сердца. Для этого производится оценка побочных и основных шумов дыхания. Также производится оценка бронхофонии.
Полученные показатели в дальнейшем сравнивают с нормальными, и на основе этого врач делает вывод об отсутствии или наличии заболеваний.
Выполняя аускультацию, можно обнаружить следующие патологии, встречающиеся у детей и взрослых:
- Пневмония;
- Опухоль в легком;
- Легочный инфаркт;
- Отек легких;
- Пневмоторакс;
- Туберкулез;
- Сердечная недостаточность;
- Скопление в плевральной полости жидкости.
Главными признаками, по которым выполняется такая диагностика, служат разновидности шумов, которые можно обнаружить во время процедуры.
- Везикулярное дыхание. Данный тип шума отличается равномерностью и мягкостью, при вдохе должен быть непрерывным. По звучанию похож на звук «ф» или «в».
- Бронхиальное дыхание. Наблюдается на фазах вдоха/выдоха, напоминает звук «х». При вдохе этот шум отличается меньшей резкостью, нежели при выдохе.
- Смешанное дыхание можно назвать промежуточным, поскольку имеет особенности, присущие первым двум вариантам.
Кроме основных, врач может услышать и дополнительные шумы, являющиеся признаками патологий:
- Хрипы . Могут быть влажными и сухими. Проявляются в форме жужжания, свиста или гудения (сухие) либо по звуку напоминают лопающихся пузырьков (влажные).
- Крепитация . Данное явление представляет собой скрипучий отрывистый звук.
- Шум трения плевры . Если обнаружен этот шум, то можно предположить пребывание его источника близко к поверхности. Звучание напоминает шорох бумаги или хруст снега.
Чтобы диагноз был верным, врач должен учесть как имеющиеся посторонние шумы, так и особенности основных шумов. Кроме того, необходимо читывать симптомы, названные пациентом, индивидуальные особенности его организма и многое другое.
Проведение манипуляции
Последовательность действий, правила проведения и диагностическое значение при аускультации схожи со сравнительной перкуссией. Врач предварительно выполняет выслушивание над и под ключицами, потом до третьего ребра с левой стороны в области сердца и на правой стороне до края печеночной тупости.
Чтобы провести обследование грудной клетки пациента по бокам, он должен поставить руки за голову. Потом проводится выслушивание межлопаточного пространства. С этой целью больной немного нагибается вперед, скрещивая руки и опуская голову. В таком положении исследуются области вокруг лопаток, нижняя кромка легких.
В начале больной должен дышать носом. В этом положении врач выслушивает все точки аускультации минимум за 2-3 вдоха/выдоха. Задача данных действий состоит в определении особенностей основного дыхательного шума и сравнении с той же зоной второго легкого.
- Громкость шумов;
- Высоту тембра;
- Продолжительность;
- Однородность;
- Постоянство;
- Принадлежность к фазам дыхания;
- Распространенность.
Если на начальном этапе были обнаружены побочные дыхательные шумы, врач повторяет процедуру, однако теперь больной должен совершать вдохи через рот. Специалист также может попросить пациента покашлять и применить метод «мнимого дыхания».
Основные шумы в норме
Нормальным состоянием для любого человека являются основные дыхательные шумы.
По восприятию везикулярное дыхание должно быть непрерывным и мягким. Это звук, который при наполнении воздухом легких издают альвеолы. Он дополняется колебаниями, возникающими, когда воздух проходит самые мелкие бронхи. С началом выдоха шум дополняется колебаниями трахеи и гортани, шумом расслабления альвеол.
Несколько другое дыхание у детей и подростков. Характер шума резче и громче, немного резонирующий с выдохом. Следует помнить, что это явление, пуэрильное дыхание, не является нормальным для взрослого человека и наблюдается в случае лихорадки.
Источник: http://okna-rezka.ru/auskultacija-legkih-u-detej-slushat/
Аускультация легких: алгоритм действия, цель проведения, что это такое
Аускультация легких осуществляется для установления характера шумов дыхания и изучения явления бронхофонии. Перед выслушиванием область грудной клетки обрабатывают жиром, лишний волосяной покров сбривают. Пациент приводится в сидячее или стоячее положение. Затем врач начинает обследование, соблюдая определенные правила.
Проведение манипуляции
Алгоритм действия аускультации легких не отличается от сравнительной перкуссии. Предварительно врач выполняет поочередное выслушивание в области ямок над ключицами и под ключицами, затем до третьего ребра в области сердца (левая сторона) и до края печеночной тупости (правая сторона).
Чтобы обследовать грудную клетку по бокам, пациента просят поставить руки за голову. Затем идет выслушивание межлопаточного пространства. Для этого больной немножко нагибается вперед, опуская голову, скрещивая руки.
В таком положении аускультируются области вокруг лопаток прослушивается нижняя кромка легких.
Сначала пациент должен дышать через нос. В таком положении врач выслушивает каждую точку за минимум 2-3 вдоха и выдоха. Задача этих действий в том, чтобы выяснить характер основного дыхательного шума, сравнить с аналогичной зоной второго легкого. Необходимо определить:
- громкость шумов;
- продолжительность;
- высоту тембра;
- однородность;
- принадлежность к дыхательным фазам;
- постоянство;
- распространенность.
Если на первом этапе были выявлены побочные шумы, то врач повторяет процедуру, но теперь пациент должен совершать глубокие вдохи через рот. Теперь специалист может попросить его покашлять и использовать метод «мнимого дыхания».
Когда необходимо более внимательно выслушать шумы в центральных областях легких, пациент, лежа на боку или спине, закладывает руку за голову. При этом важно, чтобы больной не совершал слишком частых вдохов, иначе это может привести к гипервентиляционному обмороку.
Основные шумы в норме
Для любого человека нормальным явлением считают основные дыхательные шумы.
По восприятию оно должно быть мягким и непрерывным. На самом деле это звук, который издают альвеолы при наполнении легких воздухом. Дополняется он колебаниями при прохождении воздухом самых мелких бронхов. Во время начала выдоха, шум дополняется шумом расслабления альвеол, колебаниями гортани и трахеи.
Несколько другое дыхание имеет место у детей и в подростков. Характер шума громче и резче, немного резонирующий с отчетливым выдохом. Это явление называют пуэрильным дыханием. Следует помнить, что для взрослого человека такой шум не является нормальным и наблюдается при лихорадке.
Источник: http://pneumonija.ru/diagnostics/chto-takoe-auskultatsiya-legkih.html
Особенности органов дыхания у детей
Закладка органов дыхания у детей происходит на 3—4-й неделе гестации.
Органы дыхания формируются из зачатков передней кишки эмбриона: сначала — трахея, бронхи, ацинусы (функциональные единицы легких), параллельно с которыми формируется хрящевой каркас трахеи и бронхов, затем кровеносная и нервная системы легких.
К рождению уже сформированы сосуды легких, дыхательные пути достаточно развиты, но заполнены жидкостью, секретом клеток дыхательных путей. После рождения с криком и первым вдохом ребенка происходит всасывание и откашливание этой жидкости.
Особое значение имеет сурфактантная система. Сурфактант — поверхностно активное вещество, которое синтезируется в конце беременности, помогает расправлению легких при первом вдохе. С началом дыхания сразу же в носу происходит очищение вдыхаемого воздуха от пыли, микробных агентов за счет биологически активных веществ, слизи, бактерицидных веществ, секреторного иммуноглобулина А.
Дыхательные пути ребенка с возрастом приспосабливаются к тем условиям, в которых он должен жить. Нос у новорожденного относительно мал, полости его развиты плохо, носовые ходы узкие, нижний носовой ход еще не сформирован. Хрящевой скелет носа очень мягкий.
Слизистая оболочка полости носа богато васкуляризирована кровеносными и лимфатическими сосудами. Приблизительно к четырем годам формируется нижний носовой ход. Постепенно развивается кавернозная (пещеристая) ткань носа ребенка.
Поэтому у детей до года очень редки носовые кровотечения. У них практически невозможно дыхание через рот, так как полость рта занимает относительно большой язык, оттесняющий надгортанник кзади.
Поэтому при острых ринитах, когда резко затруднено дыхание через нос, патологический процесс быстро опускается в бронхи и легкие.
Развитие придаточных пазух носа происходит также после года, поэтому у детей первого года жизни редки их воспалительные изменения. Таким образом, чем меньше ребенок, тем его нос более приспособлен к согреванию, увлажнению и очищению воздуха.
Глотка у новорожденного ребенка мала и узка. Глоточное кольцо миндалин находится в стадии развития. Поэтому небные миндалины не выходят за края дужек неба.
В начале второго года жизни лимфоидная ткань интенсивно развивается, и небные миндалины начинают выходить за края дужек.
К четырем годам миндалины развиты хорошо, при неблагоприятных условиях (инфекции ЛОР-органов) может появляться их гипертрофия.
Физиологическая роль миндалин и всего глоточного кольца — это фильтрация и осаждение микроорганизмов, попадающих из окружающей среды. При Длительном контакте с микробным агентом, внезапном охлаждении ребенка защитная функция миндалин ослабевает, они инфицируются, развивается их острое или хроническое воспаление с соответствующей клинической картиной.
Увеличение носоглоточных миндалин чаще всего связано с хроническим воспалением, на фоне которого отмечаются нарушение дыхания, аллергизация и интоксикация организма. Гипертрофия небных миндалин ведет к нарушениям неврологического статуса детей, они становятся невнимательными, плохо учатся в школе. При гипертрофии миндалин у детей псевдокомпенсаторно формируется неправильный прикус.
Наиболее частыми заболеваниями верхних дыхательных путей у детей бывают острые риниты и ангины.
Источник: http://www.polnaja-jenciklopedija.ru/biologiya/osobennosti-organov-dyhaniya-u-detey.html
Алгоритм аускультации лёгких
Целью исследования являются определение и оценка дыхательных шумов (основного и побочных) над всей поверхностью легких.
В помещении, где проводится аускультация, должно быть тихо и тепло. Определение дыхательных шумов проводится в положении больного сидя, стоя (при длительном глубоком дыхании в результате гипервентиляции легких возможны головокружение или обморок у больного) или лежа (проводится у очень слабых больных).
Врач располагается сидя или стоя с учетом положения больного, но обязательно удобно, без напряжения. Стетоскоп плотно и герметично прижимают к грудной стенке. В каждой точке аускультации выслушивают 2 – 3 дыхательных цикла.
Последовательность аускультации лёгких спереди, в боковых отделах и сзади представлена на схемах. При выслушивании фонендоскоп устанавливается поочередно на симметричных участках грудной клетки справа и слева практически в тех же зонах, что и при проведении сравнительной перкуссии. Последовательность перемещения фонендоскопа на грудной клетке указана на схемах.
Аускультация спереди. Руки больного должны быть опущены. Врач становится спереди и справа от больного. Начинают аускультацию с верхушек легких.
Фонендоскоп (стетоскоп) располагают в надключичной ямке таким образом, чтобы мембрана фонендоскопа (раструб стетоскопа) по всему периметру соприкасалась с поверхностью тела больного.
Сосредоточив внимание на звуках, слышимых в наушниках фонендоскопа, оценивают звуки в течение всего дыхательного цикла (вдоха и выдоха). После этого фонендоскоп переставляют в симметричный участок другой надключичной ямки, где шумы выслушивают аналогично.
Далее исследование продолжают, последовательно ставя фонендоскоп на симметричные участки передней стенки грудной клетки на уровне I, II и III межреберий, причем срединно-ключичная линия должна пересекать датчик фонендоскопа посередине. Далее прослушивают только правое лёгкое до его нижней границы.
Аускультация в боковых отделах. Больной продолжает дышать глубоко и равномерно. Врач просит его сложить руки в замок и поднять на голову. Фонендоскоп размещают на боковой поверхности грудной клетки в глубине подмышечной ямки. Выслушивают и оценивают дыхательные шумы в этой точке.
После этого фонендоскоп переставляют в симметричный участок другой подмышечной ямки, где аналогично выслушивают и оценивают дыхательные шумы.
Далее исследование продолжают, последовательно помещая фонендоскоп на симметричные участки боковой поверхности грудной клетки (в точки сравнительной перкуссии), опускаясь постепенно до нижней границы легких.
Аускультация сзади. Больного просят скрестить руки на груди. Фонендоскоп последовательно помещают в симметричные точки на уровне надостных ямок, в межлопаточное пространство и в подлопаточные области на уровне VII, VIII и IX межреберий.
По окончании аускультации оценивают результаты исследования:
1. какой (или какие) основной дыхательный шум (шумы) выслушивается во всех точках аускультации;
2. одинаков ли основной дыхательный шум в симметричных точках;
3. в) выслушивается ли какой-либо побочный дыхательный шум (шумы) с определением его (их) локализации.
При оценке основных дыхательных шумов проводят выслушивание в указанных зонах на фоне спокойного дыхания больного через нос.
При наличии дополнительных дыхательных шумов прибегают к специальным приёмам для уточнения характера звуков: просят больного глубоко дышать ртом, выслушивают дыхание на фоне форсированного вдоха и выдоха, после откашливания, лёжа на боку или спине, более плотно прижав фонендоскоп, имитируют вдох после закрытия рта и носа, используют другие диагностические приёмы.
Обнаруженные изменения дыхания и побочные дыхательные шумы описывают, используя принятые топографические ориентиры на грудной клетке (над-, подключичные области, подмышечные области, над-, меж-, подлопаточные области, уровень соответствующих рёбер и т. д.)
Алгоритм определения бронхофонии
Бронхофония – выслушивание с помощью фонендоскопа шепотной речи над поверхностью грудной клетки при произнесении шипящих звуков («шетьдесят шесть», «чашка чая»), при которой оценивается проведение голоса на поверхность грудной клетки; проводится в той же последовательности, что и аускультация.
Нормальная бронхофония – слышен неопределенный гул
Положительная бронхофония
Источник: https://lektsia.com/9x8a9a.html
Органы дыхания
Закончив общий осмотр и оценку скелета и мягких наружных покровов, надо перейти к исследованию полостных органов.
При исследовании последних, наряду с осмотром и пальпацией, используются основные методы физического исследования — перкуссия и аускультация; однако современная клиника этим не удовлетворяется и обычно широко применяет различные специальные способы исследования — рентген, лабораторные анализы, функциональные пробы и т. д.
Осмотр. Уже при общем осмотре ребенка обычно легко удается отметить целый ряд упомянутых выше признаков, дающих основание заподозрить поражение органов дыхания. К таким симптомам относится цианоз, легче и раньше всего заметный в окружности рта и значительно усиливающийся при крике и плаче ребенка.
Цианоз при заболевании органов дыхания сравнительно редко бывает резко выражен и никогда не достигает такой интенсивности, как, например, при декомпенсации сердечной деятельности и особенно при некоторых врожденных пороках сердца.
Другой признак, выявляющийся еще раньше, — раздувание крыльев носа, указывает на работу вспомогательных дыхательных мышц, чем ребенок несколько усиливает вдох и до некоторой степени компенсирует недостаток в воздухе, испытываемый его организмом; этот симптом редко отсутствует при тяжелых бронхитах, пневмониях, плеврите, стенозах и т. д.
Раздувание крыльев носа может быть и при других заболеваниях (декомпенсации сердечной деятельности, параличе диафрагмы и т. д.), связанных с нарушением нормального газообмена.
Нарушение функции органов дыхания, соответствующих нервных регуляторных центров и вспомогательных механизмов дыхания обычно сопровождается более или менее выраженной одышкой (диспное).
Всегда необходимо обращать внимание на частоту и ритм дыхания. При наличии заметной одышки число дыханий легко сосчитать на расстоянии по движениям грудной клетки; у старших детей этот подсчет надо производить незаметным для ребенка образом.
Лучше всего его делать у спящего ребенка, осторожно положив ему руку на грудь или живот.
При оценке полученных данных надо помнить, что число дыханий с возрастом уменьшается; чем младше ребенок, тем легче учащается у него дыхание под влиянием незначительных причин.
Наряду с бронхитами, пневмониями и другими заболеваниями дыхательных путей, учащение дыхания (тахипное) отмечается при физических напряжениях и усталости, волнениях и любом возбуждении ребенка, при повышении температуры тела, расстройствах сердечно-сосудистой системы, анемиях и т. д.
При этих заболеваниях в отличие от учащения дыхания при поражении дыхательных путей соотношение между пульсом и дыханием остается в пределах возрастной нормы.
К учащению дыхания ведут и все патологические состояния, связанные с уменьшением емкости легких, — высокое стояние диафрагмы, сильные деформации грудной клетки, тяжелый рахит, скопление транссудата и экссудата в плевральных полостях и т. д.
Уменьшение числа дыханий (брадипное) у детей приходится наблюдать относительно реже.
Одышка характеризуется преобладанием либо вдыхательной, либо выдыхательной фазы, т. е. является или инспираторной, или экспираторной.
Инспираторная одышка сопровождается втягиванием подложечной области, межреберий, надключичных и яремных ямок при вдыхании.
Инспираторные втягивания могут наблюдаться как физиологическое явление у грудных детей, например, при крике и усиленном дыхании; они особенно резко выражены у детей, больных рахитом, вследствие мягкости у них ребер.
Из патологических причин, вызывающих резкую инспираторную одышку, чаще всего встречаются стенозы верхних дыхательных путей (гортани, трахеи, носа, глотки); несколько слабее выражена она при заболеваниях легких и плевры (крупозная пневмония, плевриты, пневмоторакс и т. д.), заболеваниях сердца и коматозных состояниях.
Экспираторная одышка характеризуется затрудненным выдохом и сильным участием в нем мышц брюшного пресса.
Наблюдается она при бронхиальной астме, капиллярном бронхите и бронхотетании у грудных детей, при препятствиях для прохождения воздуха, расположенных ниже трахеи, например в крупных бронхах.
К экспираторной форме относится и так называемое «экспираторное пыхтение», наблюдаемое у детей раннего возраста, с сильным увеличением бронхиальных желез и туберкулезными инфильтратами в области корней легких, вызывающими сдавливание верхних отделов крупных бронхов.
Смешанная экспираторно-инспираторная одышка характеризуется одновременным затруднением и вдоха, и выдоха; в одних случаях сильнее выражено нарушение одной фазы, в других — другой.
Эта форма одышки наблюдается при различных поражениях бронхов, легких и плевры, при заболеваниях сердца, сопровождающихся застойными явлениями в Малом круге кровообращения, при сильном вздутии живота — метеоризме, асците и т. д.
При одышках, связанных с затруднением прохождения воздуха по верхним дыхательным путям, вдох и выдох становятся громкими, хорошо слышными на расстоянии (стенотическое дыхание при крупе и псевдокрупе). При воспалении легких у маленьких детей дыхание приобретает стонущий и охающий характер.
Ритм дыхания у детей отличается значительной изменчивостью; в возрасте до 2 лет, главным образом в течение первых месяцев жизни, он может быть неправильным, особенно во время сна.
Нарушение ритма дыхания у детей более старших почти всегда указывает на наличие мозгового заболевания; глубокий, нередко звучный вдох с некоторой последующей задержкой выдоха часто бывает одним из ранних признаков туберкулезного менингита.
Дыхание учащается и углубляется при токсических диспепсиях у детей раннего возраста, при ацетонемической рвоте, диабетической и уремической коме — у детей более старших.
Такое дыхание называется «дыханием загнанного зверя»; оно характеризуется не только учащением и углублением дыхательных движений, но и отсутствием обычной паузы.
Дыхание учащается, но становится поверхностным во всех случаях, связанных с болезненностью глубокого вдоха, что обычно указывает на поражение плевры (острый плеврит, плевропневмония и т. д.). Дыхание замедляется и углубляется в случаях, сопровождающихся экспираторной одышкой.
Дыхание у больных детей может быть совершенно неправильным, в этих случаях оно отличается большим разнообразием. Своеобразные нарушения дыхательного ритма известны под названиями: 1) чейн-стоксовского и 2) биотовского дыханий. Оба типа характеризуются прерывистостью дыхательных движений.
При первом после некоторой паузы дыхание возобновляется, глубина его с каждым вдохом увеличивается, а ритм ускоряется; достигнув известного максимума, дыхание начинает постепенно замедляться, становится поверхностнее и, наконец, снова прекращается на некоторый срок.
Второй тип дыхания отличается от чейн-стоксовского только тем, что дыхательные движения перед и после паузы кончаются и начинаются не постепенно, а сразу.
Такой прерывистый характер дыхания отмечается у детей при тяжелых и далеко зашедших формах менингитов и энцефалитов, при внутричерепных кровоизлияниях у новорожденных, при уремических и преуремических состояниях, при отравлениях морфином, опием и вероналом. У слабых недоношенных детей даже при отсутствии других патологических явлений дыхание часто несколько приближается к биотовскому.
Надо помнить, что та или другая форма одышки может выявляться у ребенка лишь при движениях, перемене положения к кровати, плаче, крике и т. д. Поэтому внешние особенности дыхания всегда следует оценивать у детей и в спокойном состояний, при лежании и особенно во время сна, и при некотором движении и беспокойстве.
Присматриваясь к особенностям дыхательных движений у ребенка, надо одновременно прислушиваться к особенностям его плача, крика, голоса и кашля. Правильная оценка и этих моментов имеет громадное практическое значение как для диагноза, так и для лечения.
Громкий крик ребенка при рождении свойственен здоровому новорожденному и обычно сопровождается первым глубоким вдохом, хорошо расправляющим спавшиеся легкие. Наоборот, слабый, писклявый крик новорожденного или полное отсутствие его заставляют подумать об общей слабости ребенка (слаборожденность, недоношенность) или о значительной родовой травме.
Громкий энергичный крик у грудных и более Старших детей дает право считать,. что у ребенка глубокий вдох не сопровождается болевыми ощущениями, а следовательно, в большинстве случаев можно сразу исключить поражения плевры, плевропневмонию и перитонит.
Здоровый грудной ребенок, правильно одетый, имеющий надлежащий уход и правильно вскармливаемый, находится в благодушном состоянии и никогда не кричит долго и беспричинно.
Продолжительный громкий крик грудного ребенка свидетельствует о каких-то неприятных субъективных его ощущениях.
Врач должен постараться выяснить причину крика, и это обычно удается сделать путем дальнейшего наблюдения за ребенком и объективного его исследования.
Надо исключить неправильное, слишком тугое пеленание ребенка, колющие или давящие предметы, случайно попавшие в кроватку или под пеленку, убедиться в отсутствии блох, клопов и других насекомых, беспокоящих ребенка укусами, сменить мокрые пеленки и т. д.
Неприятные субъективные ощущения ребенка раннего возраста чаще всего бывают связаны с метеоризмом и кишечными коликами. Эти боли наступают периодически, приступами, между которыми ребенок чувствует себя вполне хорошо, чем и объясняется появление крика также приступами.
Боли, а вместе с ними и крики ребенка усиливаются при пальпации живота и ослабевают, когда к животу прикладывается тепло; наличие обычных диспептических явлений значительно облегчает в этих случаях распознавание причины крика.
Такие же периодически возобновляющиеся приступы крика отмечаются у детей в первые часы наступившей кишечной инвагинации.
Несколько иной характер имеет крик ребенка, связанный с болевыми ощущениями, при воспалении среднего уха. Болевые ощущения при этом усиливаются при сосательных й глотательных движениях, а поэтому ребенок, приложенный к груди, после нескольких сосательных движений отказывается от нее и начинает кричать.
Надавливание области козелка и оттягивание ушной раковины кверху и кзади вызывают у ребенка боль, причем он отдергивает головку и начинает кричать. Тепло часто не ослабляет, а усиливает боли, а следовательно, и беспокойство ребенка.
Ребенок на некоторое время успокаивается, если ему впустить в ухо капли карболглицерина или камфорное масло в теплом виде.
Появление крика при мочеиспускании может служить признаком фимоза у мальчиков, вульвита у девочек, цистита и обилия в мочи солей (чаще всего мочекислых) у тех и других.
Крик ребенка перед и во время дефекации, нередко страх ребенка перед этим актом заставляют думать о запорах, трещинах и ссадинах в области заднего прохода.
Монотонный крик, прерываемый иногда отдельными более резкими вскрикиваниями, наблюдается при явлениях нарастания внутричерепного давления (головная водянка, менингит, энцефалит).
Внезапное пробуждение среди ночи ребенка 5—8 лет с криком и с выражением испуга на лице часто отмечается при так называемых ночных страхах у детей-невропатов.
От этих криков больного ребенка надо отличать крик ребенка на 1-м году жизни от голода. Несколько проголодавшийся ребенок-эйтрофик кричит громко и настойчиво, но без особенного раздражения и сразу успокаивается, как только его начинают кормить.
Дети с длительным недокормом — гипотрофики и атрофики кричат с какой-то раздражительностью, все время засовывают кулачки в рот, плохо выдерживают промежутки между кормлениями, редко мочатся.
Нередко у них отмечаются запоры или «голодный» стул; данные анамнеза, осмотр материнской груди и контрольное взвешивание ребенка позволяют легко выяснить причину крика.
Источник: http://www.medical-enc.ru/detskie-bolezni/organy-dyhanija.shtml
Основные симптомы и методы диагностики пневмонии (воспаления легких) у детей
Пневмония — это острое инфекционное заболевание, которое поражает нижние отделы лёгких и характеризуется скоплением экссудата в альвеолах, инфильтрацией тканей, расстройствами дыхательных функций.
Болезнь у детей имеет свои особенности, может чаще сопровождаться различными осложнениями.
Поэтому родителям стоит знать основные симптомы и методы диагностики воспаления лёгких у малышей, чтобы вовремя заподозрить недуг.
Признаки пневмонии у детей
Условно симптомы воспаления лёгких у малышей можно разделить на ранние и поздние в зависимости от периода, когда они возникли.
Как правило, заболевание развивается вследствие иных патологий органов дыхания, например, ОРВИ, гриппа, поэтому клинические проявления можно заметить на 5–7 сутки их течения.
Иногда этот срок сокращается до двух дней. Такое начало характерно для внегоспитальных пневмоний.
Что касается госпитальных форм болезни, то они развиваются спустя трое суток после поступления ребёнка в стационар. Клиническая картина таких пневмоний ничем не отличается от внегоспитальных.
Как правило, первыми симптомами пневмонии у детей являются следующие:
- нарушение общего состояния: плаксивость, снижение аппетита, слабость;
- затруднение носового дыхания, насморк;
- кашель, причём может быть как сухим, так и влажным, иногда этот симптом отсутствует вовсе;
- повышенная температура, которая держится не менее 3 дней;
- румянец на одной из щёк;
- усиленное потоотделение.
При пневмонии у ребёнка наблюдается слабость, повышение температуры, кашель
Вышеуказанные симптомы не всегда могут свидетельствовать о развитии пневмонии, так как они характерны и для других болезней органов дыхания. Однако при их возникновении следует сразу же обратиться за помощью к врачу, что правильно установить диагноз и провести своевременное лечение.
Если пневмония прогрессирует, или же родители не обращаются за медицинской помощью на протяжении нескольких дней от начала болезни, у ребёнка развивается дыхательная недостаточность, нарушается работа внутренних органов, в частности сердца и сосудов.
На данном этапе воспаление лёгких сопровождается следующими признаками:
- полный отказ от еды;
- цианоз (посинение) носогубного треугольника, который значительно усиливается во время плача, сосания груди младенцем;
Цианоз носогубного треугольника часто возникает при пневмонии у детей
- синюшность кончиков пальцев, возникающая из-за нарушения циркуляции крови по мелким капиллярам;
- бледность кожных покровов;
- боль в груди, мышцах;
- участие межрёберных мышц в акте дыхания;
- учащённое дыхание;
- тахикардия.
Учащение дыхательных движений всегда характерно для пневмонии, однако их число зависит от возраста ребёнка, и родителям важно знать, сколько составляет норма вдохов при заболевании.
Соответствие числа вдохов при заболевании возрасту ребёнка — таблица
При аускультации лёгких удаётся прослушать рассеянные влажные и сухие хрипы. Кроме того, пневмония может протекать в нескольких формах в зависимости от обширности патологического процесса, типа возбудителя, поэтому и её признаки будут несколько отличаться.
Особенности течения различных форм пневмонии
Учитывая локализацию воспалительного очага и его размер, воспаление лёгких разделяют на несколько форм.
Клинические признаки разных форм заболевания — таблица
Интерстициальная пневмония требует незамедлительного лечения, так как часто становится причиной развития фиброза лёгких и может трансформироваться в хронический процесс.
Кроме того, клиника пневмонии у детей зависит от типа возбудителя, который спровоцировал развитие воспалительных изменений в тканях лёгких. Чаще всего им является вирусная или бактериальная микрофлора.
Клиническая картина при вирусной форме заболевания
Воспаление лёгких, вызванное вирусной природой, встречается чаще всего. При этом у ребёнка наблюдаются следующие симптомы:
- значительное повышение температуры тела;
- ломота в теле, мышечная боль;
- головная боль;
- сухой надсадный кашель;
- значительная одышка;
- слабость, повышенная утомляемость.
Особенности бактериального воспаления лёгких
Если причиной развития болезни стала бактериальная микрофлора, клинически она проявляется так:
- гипертермия, достигающая 38 градусов;
- озноб;
- синюшность кожных покровов;
- тахипноэ (поверхностное и частое дыхание);
- боль в груди;
- кашель с выделением густой зеленоватой мокроты;
- тахикардия;
- повышенная потливость.
Отличить этиологию пневмонию только по клиническим симптомам невозможно.
Отдельно стоит рассмотреть стафилококковую форму болезни, так как она характеризуется острым началом и часто приводит к возникновению осложнений в виде абсцесса лёгких.
Отличительной чертой такой формы болезни является устойчивость возбудителя к пенициллину, что требует использования антибиотиков иных групп для лечения.
Кроме вышеперечисленных симптомов, у ребёнка наблюдается очень высокая температура, достигающая 40 градусов. Она держится около 10 дней и плохо сбивается жаропонижающими средствами.
Также у некоторых детей отмечается расстройство работы пищеварительного тракта.
Наиболее опасным вариантом течения болезни является отсутствие каких-либо симптомов. В таких случаях определить присутствие патологии можно лишь при проведении дополнительных методов диагностики.
Как протекает атипичная форма болезни
Атипичной пневмонией принято называть воспаление лёгких, вызванное микрофлорой, которая нетипична для этого заболевания. К ней относятся:
- микоплазмы;
- хламидии;
- легионеллы.
Атипичная форма болезни часто диагностируется среди детей. Она сопровождается такими симптомами, как:
- слабость, разбитость;
- потеря аппетита;
- сухой надсадный кашель;
- повышение температуры тела до 40 градусов;
- гиперемия зева;
При атипичной пневмонии часто можно обнаружить покраснение горла
- насморк;
- першение в горле;
- головная боль;
- кровохаркание;
- боль в груди.
Прикорневая пневмония
Если воспалительный процесс охватывает корень лёгкого, говорят о прикорневой пневмонии. Она имеет свои особенности в клинических проявлениях. Как правило, присутствуют следующие симптомы:
- сухой или влажный кашель;
- повышение температуры – данный признак может наблюдаться на протяжении длительного времени, что может послужить причиной ошибочной диагностики туберкулёза;
- интоксикация организма на фоне нормального общего состояния малыша.
В анализе крови при атипичной пневмонии удаётся обнаружить повышение СОЭ (скорости оседания эритроцитов), лейкоцитоз. На рентгеновском снимке присутствуют участки затемнения, которые часто не позволяют даже чётко увидеть границы сердца.
Течение заболевания у новорождённых
Нередко у младенцев пневмония носит врождённый характер и развивается ещё внутриутробно, или заражение же происходит в процессе родов вследствие присутствия инфекции в родовых путях матери.
У младенцев заболевание протекает особенно тяжело
Симптоматика воспаления лёгких такая же, однако из-за отсутствия стойкого иммунитета она является более выраженной. При этом риск возникновения осложнений также значительно возрастает.
Диагностика
Чтобы подтвердить присутствие пневмонии у ребёнка, необходимо провести ряд исследований. Прежде всего применяется объективный осмотр малыша, который включает:
- Аускультацию лёгких. В ходе прослушивания удаётся обнаружить мелкопузырчатые хрипы. Они могут быть сухими или влажными. Также наблюдается жёсткое ослабленное дыхание.
При пневмонии прослушиваются хрипы, дыхание жёсткое
- Перкуссию. При постукивании над поражённой областью можно обнаружить укорочение перкуторного звука.
Кроме того, врач должен узнать, как начиналось заболевание, на какой день обратился больной за помощью, какие симптомы присутствуют.
Точно установить диагноз можно лишь путём применения инструментальных методов, таких как:
- Рентгенографическое исследование. Является основным методом диагностики пневмонии у детей. Позволяет определить воспалительный инфильтрат в лёгких, его локализацию, размер. Также с его помощью удаётся обнаружить скопление экссудата.
При пневмонии рентгенографическое исследование является наиболее информативным
- Общий анализ крови. Назначается всем детям при подозрении на пневмонию. Выявляют повышение количества лейкоцитов, СОЭ. Иногда при затяжном течении болезни и значительном ухудшении общего состояния развивается анемия.
- Биохимический анализ крови. Используют при тяжёлом течении болезни для определения кислотно-щелочной реакции и степени интоксикации организма.
- Посев крови. Применяет при затяжных формах, а также в случае подозрения на присутствие атипичной пневмонии, чтобы установить тип возбудителя и его чувствительность к антибиотикам.
- Компьютерная томография. Позволяет точно выявить очаги инфильтрации.
- Микробиологическое исследование мокроты. Применяется для определения этиологии болезни. Однако такой метод можно использовать лишь у детей старше 7 лет, ведь малыши не умеют откашливать мокроту.
- Серологический метод. Также применяют для выявления причины пневмонии, часто помогает подтвердить атипичную форму болезни.
- Электрокардиография. Используется для оценки работы и выявления осложнений со стороны сердечно-сосудистой системы.
Дифференциальная диагностика
По клиническим признакам пневмония схожа с различными заболеваниями органов дыхания, поэтому при постановке диагноза следует проводить дифференциальную диагностику с такими состояниями, как:
- Туберкулёз. При этом заболевании начало скрытое, вялотекущее, температура тела субфебрильная. Для исключения этой патологии проводится рентген органов грудной клетки, туберкулиновая проба. Также при туберкулёзе в крови отмечается снижение уровня лейкоцитов.
С помощью туберкулиновой пробы удаётся отличить пневмонию от туберкулёза
- Бронхит и бронхиолит. Чтобы отличить эти патологии от пневмонии, достаточно провести рентгенографию, в данном случае изменения отсутствуют.
- Муковисцидоз. На рентгенограмме при этой болезни удаётся обнаружить не только участки инфильтрации, но и склерозирования.
- Аппендицит. Спутать воспаление червепообразного отростка и пневмонию можно в тех случаях, когда поражается нижний отдел правого лёгкого. Достаточно провести пальпацию живота. Также подтвердить диагноз удаётся путём проведения рентгенографии лёгких.
Чтобы исключить вышеуказанные заболевания и точно диагностировать пневмонию у ребёнка, необходимо провести все инструментальные исследования.
Доктор Комаровский о заболевании — видео
Родители должны знать, что при возникновении первых признаков воспаления лёгких следует немедленно обращаться за медицинской помощью. В ином случае есть риск развития тяжёлых осложнений со стороны внутренних органов, в частности сердца и сосудов. При своевременном выявлении и верно подобранной терапии прогноз благоприятный.
Источник: http://sovdok.ru/detskie-bolezni/kak-raspoznat-pnevmoniyu-u-rebyonka.html