Анализы при пневмонии: кровь, мокрота, рентген
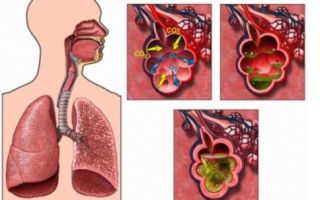
Пневмония — это инфекционно-воспалительный процесс в одном или нескольких сегментов ткани легкого, в некоторых случаях воспаляется вся доля легкого. Для правильного лечения необходимо понять причину, для этого при пневмонии делают анализ крови, мокроты и флюрографический снимок.
Общая информация
К предрасполагающим факторам относят: переохлаждение, неполноценное питание, курение, переутомление. У людей в возрасте причиной могут быть застойные явления в легочной ткани. Однако главной причиной, провоцирующей возникновение пневмонии, считаются бактерии, стафилококк и пневмококк.
Провоцировать заболевание могут также вирусные инфекции, размножающиеся в верхних отделах дыхательной системы и создающие благоприятные обстоятельства для размножения микроорганизмов.
Вызывают ее две разновидности микоплазмы. Особенность микоплазма пневмонии в том, что она начинается не сразу, сопровождается сухим кашлем, при котором мокрота либо совсем не отходит, либо отделяется плохо.
В некоторых случаях микоплазма пневмония осложняется образованием бронхоэктазов. Такое серьезное заболевание требует лечения в стационаре и внутривенного введения антибиотиков.
При такой тяжелой болезни важно вовремя поставить диагноз. Для точного установления диагноза существует множество методов проведения исследования и диагностирования.
Но одним из самых важных считается анализ крови при пневмонии.
Диагностика
Чтобы диагностировать пневмонию основываются на выявлении элементарных и одновременно информативных показателях, которые называют «золотым стандартом».
Появление кашля и его усугубление с отхождением мокроты, которая носит гнойный или геморрагический характер, в отдельных случаях кровохарканье. Притупление перкуторного звука, и прослушивание звучных и влажных хрипов.
Рентгенологические признаки воспаления легких. Чтобы выявить рентгенологическую картину пневмонии делают рентгенографию в 2 проекциях: прямой и боковой, при этом можно получить нужные сведения о состоянии органов. Однако в первые трое суток при клинических признаках у пациента при рентгенологическом исследовании изменений на снимке может не показать.
Очень часто при пневмонии в легких наблюдается скопление жидкости. Жидкость скапливается в легких при отсутствии защиты у стенок альвеол, повышенной проницаемости капилляров.
Жидкость в легких или отек легких считается очень серьезным состоянием, которое может возникнуть при сердечной недостаточности, пневмонии и гипертоническом кризе.
При этом ткань легких наполняется жидкостью, а не воздухом.
Первым признаком, который может указывать на накопление жидкости в легких, считают появление одышки. При первых симптомах жидкости в легких нужно срочно проводить диагностику. Вопрос о необходимости удаления жидкости из плевральной полости решает специалист исходя из клинической картины заболевания.
Анализы включают общий и биохимический анализ крови, мочи и посев мокроты при пневмонии. Наиболее значимым видом исследования считается общий анализ крови. В отдельных случаях при таком воспалении анализы крови находятся в пределах нормы, такие показатели говорят об ослаблении иммунной системы. Также сдают анализ крови на наличие антител к микоплазме.
Для оценки функционального состояния органов дыхания, чтобы установить возбудителя и вовремя диагностировать осложнения проводят и некоторые дополнительные исследования.
Мокрота и ее цвет
Мокроту производят поверхности легких, носа, горла и ЖКТ. Отходит она и при отсутствии какого-либо недомогания, но любое видоизменение цвета, как правило, служит признаком развития патологического процесса.
Мокрота желтого или коричневого цвета может являться признаком серьезной патологии дыхательной системы, если вы, конечно, не заядлый курильщик. В некоторых случаях такие выделения бывают при пневмонии, бронхите или простуде.
Белый или серый цвет слизи может быть признаком заболевания синусовых пазух. Если отходит мокрота розового цвета, то это говорит о хроническом заболевании, например, заболеваниях сердца. Слизь зеленого цвета выделяется при определенных инфекционных заболеваниях.
Выделения коричневого цвета появляются у людей, проживающих в районах с сильнозагрязненным воздухом. Определенные инфекции дыхательных путей могут окрашивать мокроту в коричнево-зеленый оттенок.
Это серьезный признак, если такой цвет у мокроты из-за попадания в нее капелек крови, то это может говорить о кровотечении в легких.
Часто причина кровохарканья становится понятна после выяснения картины заболевания.
Наличие кровохарканья свидетельствует о пневмонии, которую вызвали грибковые инфекции. Когда кровохарканье сопровождается болью в боковой части груди, то это может быть вызвано инфарктом легкого.
Кровохарканье считают редким признаком, однако его наличие всегда свидетельствует о серьезном поражении дыхательных путей. Возникновение кровохарканья связывают с проницаемость капилляров. Следует уточнить, что причиной кровохарканья у взрослых и детей может быть не только легкие, но и ЖКТ, и носоглотка.
У пациентов с сильным кровохарканьем нужно выполнить бронхоскопию для выявления локализации источника кровотечения.
Флюорография и рентген
Не все больные понимают специфику флюорографии. Рентген является диагностическим методом, а флюорография ─ профилактическим. Флюорография, сделанная на начальных этапах, позволяет обнаружить воспаление легких, туберкулез или рак. На рентгеновском снимке патологии проявляются точнее, чем на флюорографии.
Некоторые разновидности пневмонии выглядят на флюорографии не так четко. Разновидность инфекций, поражающих легкие, влияет на отчетливость снимка при флюорографии. Флюорография ограничивается только районом сердца и легких, поэтому пациенты получают небольшую дозу облучения, в отличие от использования рентгена.
Лабораторная картина
Анализ крови относится к обязательным видам обследования всех больных при пневмонии. Особое диагностическое значение носит подсчитывание количества лейкоцитов, СОЭ и установление лейкоцитарной формулы.
- Эритроциты в норме или незначительное уменьшение; при тяжелом течении пневмонии в ребенка повышаются эритроциты в результате обезвоживания.
- Лейкоциты считаются одним из главных показателей при расшифровке анализов крови, при пневмонии они намного повышены.
- Лейкопения выражается в занижении числа лейкоцитов, что характерно для вирусной пневмонии.
- Когда лейкоцитарная формула показывает заниженные нейтрофилы и повышенное количество лимфоцитов, то ─ это признак вирусного характера пневмонии у ребенка.
- Бактериальная пневмония выражается пониженным числом лимфоцитов.
- При пневмонии уменьшается процентное соотношение моноцитов, эозинофилов и базофилов.
- СОЭ превышает нормальные показатели. СОЭ отражает интенсивность воспалительных процессов, включая и воспаление легких. При пневмонии СОЭ превышает 30 мм/ч, в норме у мужчин СОЭ 1-10 мм/ч, у женщин 2-15 мм/ч, для ребенка характерные показатели 1-8 мм/ч.
- Тромбоциты в норме.
При расшифровке общего анализа крови у ребенка с воспалением легких необходимо обращать внимание, что видоизменения находятся в зависимости от тяжести протекания болезни. Чем серьезнее протекает заболевание у ребенка, тем больше лейкоцитоз и сдвиг в лейкоцитарной формуле. Анализы необходимо делать регулярно, а при начальных признаках заболевания обращаться к врачу.
Расшифровку всех анализов у ребенка должен проводить специалист, при этом учитывается возрастной критерий, серьезность состояния пациента, другие заболевания и итоги иных исследований, включая рентген легких при пневмонии. У ребенка данная болезнь протекает труднее, чем у взрослых. Длительность лечения пневмонии основывается на индивидуальных особенностях ребенка и взрослого.
загрузка…
Источник: http://YaDishu.com/pneumonia/obchee/analiz-krovi-pri-pnevmonii.html
Мокрота при пневмонии: какой цвет самый опасный
[содержание]
Пневмония является распространенным заболеванием, влияющее на большое количество человек в год. Бактерия, которая вызывает более 2/3 внебольничной пневмонии, является пневмококк. Типичными клиническими симптомами являются кашель, часто с мокротой, лихорадка, озноб, недомогание, потливость, боль в груди. У некоторых больных, есть одышка.
Цвет мокроты при пневмонии может помочь доктору диагностировать ваше состояние. Сбор мокроты лучше совершать утром, так как это обеспечивает идеальное количество и состав вашей слизи.
В противном случае, образцы мокроты, собранные в течение дня, могут содержать красители пищи и напитков.
Если не отходит мокрота при пневмонии – значит болезнь протекает без признаков (возможно будет только повышенная температура), поэтому бессимптомное течение болезни всегда приносит много осложнений.
Мокрота при пневмонии из дыхательной системы часто смешивается со слюной. Она может содержать микроорганизмы, продукты распада клеток, иммунных клеток, пыль и компоненты крови. Цвет мокроты может зависеть от патологического процесса и количества упомянутых компонентов.
Таким образом, ваша мокрота может иметь большое разнообразие цветов и характера, таких как прозрачный, белый, желтый, серый, зеленый, розовый, красный, коричневый, черный или цвета ржавчины.
Какая мокрота при пневмонии может угрожать не только вашему здоровью, но и жизни?
Белая или серая мокрота
Этот цвет абсолютно нормальный и привычный для каждого из нас, однако, чрезмерное выделение прозрачного или белого цвета мокроты может быть опасным для здоровья в некоторых случаях, таких как:
- инфекции дыхательных путей;
- хронический бронхит;
- отек легких;
- после приема носовых капель;
- аллергическая реакция.
Курение сигарет и загрязнение воздуха может привести к выделению при кашле сероватой мокроты.
Мокрота с желтым оттенком
Желтые выделения в слизи во время кашля часто наблюдают при хронических воспалениях и аллергических реакциях. Примеры заболеваний, когда при отхаркивании может появится желтый оттенок слизи:
- острый бронхит;
- острая пневмония.
Окрашивание мокроты в светло-желтый оттенок может быть признаком нормального функционирования иммунной системы, что говорит о борьбе с вирусной инфекцией верхних дыхательных путей.
Тем не менее, густая, темно-желтая мокрота может указывать на бактериальную инфекцию, которая может возникнуть при синусите.
Следует немедленно обратиться к врачу, так как желтый цвет может говорит еще и об астме.
Мокрота с зеленым оттенком
Зеленый цвет слизи во время кашля может свидетельствовать о давней и хронической инфекции. Она возникает в результате распада нейтрофилов, что вызывает высвобождение ферментов из клеток.
Воспалительные заболевания неинфекционного характера могут производить много зеленоватой слизи, но инфекционные заболевания связаны с зеленой мокротой, которая содержит большое количество гноя.
Эти условия могут включать в себя:
- пневмония;
- бронхоэктазия;
- абсцесс легкого;
- кистозный фиброз.
Помимо выделения зеленой мокроты, вы можете заметить симптомы, такие как лихорадка, кашель, слабость и потеря аппетита. Обратитесь к врачу немедленно для надлежащего обследования и лечения.
Мокрота темного цвета
Коричневая мокрота при пневмонии или даже черноватого оттенка мокрота указывает на наличие «старой» крови. Цвет обусловлен гибелью эритроцитов, что приводит к высвобождению гемосидерина из гемоглобина. Органические, а также неорганические материалы могут также окрашивать слизь в коричневый цвет. Примеры заболеваний, когда может появиться темного цвета мокрота:
- хронический бронхит;
- хроническая пневмония;
- пневмокониоз;
- туберкулез;
- рак легких.
Мокрота при крупозной пневмонии всегда вязкая и с ржавым оттенком. Если вы являетесь хроническим курильщиком, тогда лучше бросить курить. Потребление темного цвета продуктов питания и напитков, таких как кофе, вина или шоколада, может окрасить слизь в темный цвет (коричневый). Обратитесь к врачу для дальнейшего обследования и лечения.
Красное окрашивание мокроты
Розовая или красная мокрота обычно указывает на присутствие крови в отхаркивающей мокроте. Клетки крови могут привести к полному обесцвечиванию слизи или появится только в виде пятен или полос.
Розовая мокрота означает, что есть кровотечение в небольших количествах. Самое опасное заболевание, которое проявляется кровохарканьем – это рак легких.
Помимо этого, вы должны знать, что красный оттенок слизи может свидетельствовать о следующем:
- пневмококковая пневмония;
- абсцесс легкого;
- внутренние кровотечения;
- туберкулез;
- легочная эмболия;
- хроническая сердечная недостаточность с отеком легких.
Кровь в мокроте при пневмонии (кровохарканье) может говорить о серьезном заболевании, для которого требуется немедленное лечение. Если вы кашляете и во время отхаркивания заметили в слизи элементы крови, сразу сообщите это врачу.
Источник: http://obronhah.ru/mokrota-pri-pnevmonii-kakoj-cvet-samyj-opasnyj.html
Все, что необходимо знать о мокроте при пневмонии
Пневмония – это распространенный недуг, поражающий взрослых и детей, который требует своевременного и грамотного лечения. В противном случае его последствия могут быть весьма плачевны.
Одним из основных симптомов воспаления легких является выделение мокроты.
Такие выделения могут иметь различный цвет, что помогает специалисту сделать правильное заключение о характере и тяжести заболевания.
Сама по себе пневмония возникает очень редко. В большинстве случаев развитие данного заболевания происходит вследствие запущенных форм других болезней, связанных с дыхательной системой. Воспаление легких может иметь различный характер, в зависимости от которого назначается конкретный курс лечения.
Так, пневмония бывает:
- Бактериальная-
- Смешанная-
- Грибковая-
- Вирусная.
Мокрота при пневмонии является одним из основных симптомов у взрослых и детей. И основным фактором, принимаемым во внимание при постановке диагноза, является ее цвет. Кроме того, цвет мокроты (к примеру, выделения с кровью) может свидетельствовать о наличии других заболеваний.
Далее ввиду резко увеличивающейся слизи в органах дыхания появляется мокрота, которая отхаркивается при кашле. В мокроте могут содержаться продукты клеточного распада, микроорганизмы, компоненты крови, пыль и т. д. Цвет выделений напрямую зависит от характера патологии, протекающей в организме пациента. Мокрота может быть практически любого цвета, начиная от белого и заканчивая черным.
Мокрота серого или белого цвета
Сюда же относится и прозрачная мокрота, выделение которой является абсолютно нормальным для человеческого организма, как у взрослых, так и у детей.
Однако в случае чрезмерного ее выделения могут появиться подозрения на развитие следующих заболеваний:
- Хронический бронхит-
- Аллергия-
- Отек легких-
- Инфекции дыхательных путей.
Появление сероватых выделений может быть спровоцировано сильным загрязнением воздуха или курением.
Желтая мокрота
Наличие желтых выделений – это чаще всего следствие аллергии и воспалительных реакций. Наиболее частыми заболеваниями, при которых появляется слизь желтого оттенка, являются:
- Острое воспаление легких-
- Острый бронхит.
Бронхит
Желтая мокрота может свидетельствовать о борьбе организма с вирусом. В таком случае данный оттенок является признаком того, что иммунная система функционирует нормально, а в организме присутствует инфекция верхних дыхательных путей.
Желтая мокрота может быть признаком астмы.
Зеленый оттенок выделений
Если во время кашля выделяется слизь зеленого цвета, то это может быть свидетельством того, что в организме пациента развивается хроническая инфекция. Такой оттенок является следствием распада нейтрофилов, который возникает при высвобождении ферментов из клеток.
Однако зеленый гной может быть свидетельством наличия и таких заболеваний, как:
- Абсцесс легкого-
- Пневмония-
- Кистозный фиброз.
Воспаление легких (пневмония)
Кроме зеленых выделений у пациента также может наблюдаться лихорадка, общая слабость, кашель, а также потеря аппетита. В случае наличия подобных симптомов необходимо незамедлительно обратиться к врачу.
Наличие мокроты темного цвета
Коричневый или черный оттенок выделений может указывать на присутствие «старой» крови. Данный цвет является следствием гибели эритроцитов, вследствие чего происходит высвобождение гемосидерина из гемоглобина.
В такие оттенки слизь могут окрашивать материалы органического и неорганического происхождения.
И это один из симптомов следующих заболеваний:
Для профилактики и лечения ПНЕВМОНИИ наши читатели активно применяют Монастырский сбор отца Георгия. Сбор обладает крайне высокой эффективностью в лечении заболеваний органов дыхания. Состоит из натуральных лекарственных растений и трав, произрастающих в экологически чистых горных районах.
Оказывает общеукрепляющий и оздоровительный эффект – защищает организм в целом.Читать подробнее …
- пневмокониоз;
- рак легких;
- туберкулез;
- хроническая пневмония;
- хронический бронхит.
При крупозной пневмонии слизь имеет ржавый оттенок и вязкую консистенцию.
Если пациент при наличии таких симптомов является хроническим курильщиком, то от данной пагубной привычки придется отказаться.
Если же коричневая мокрота присутствует длительное время, то это верный признак для обращения к специалисту.
Мокрота с кровью
Красные или розовые выделения свидетельствуют о присутствии крови. Слизь с кровью может иметь характерные полосы или пятна, не обязательно она должна иметь равномерное окрашивание. Наличие розовой слизи говорит о том, что в организме присутствуют кровотечения в небольших количествах.
Но к счастью, онкология является не единственным заболеванием с подобными симптомами. Выделения с кровью могут присутствовать также в следующих случаях:
- туберкулез;
- пневмококковая пневмония;
- внутреннее кровотечение;
- легочная эмболия;
- абсцесс легкого;
- отек легких, развивающийся на форе хронической сердечной недостаточности.
Следует помнить, что слизь с кровью является симптомом серьезного заболевания, а потому лечение в данном случае должно наступить незамедлительно.
Особенности проведения анализа мокроты
Микроскопическое исследование на посев позволяет выявить характер окраски слизи по Грамму. То есть, в первую очередь определяется принадлежность бактерий к грамположительным или грамотрицательным.
Данное исследование длится несколько часов и позволяет определить дальнейший курс лечения. Чтобы провести анализ, необходимо соблюсти следующие условия:
- Обязательным условием является проведение заборы мокроты до начала антибактериальной терапии.
- Сдача слизи должна осуществляться строго натощак. Дело в том, что пища имеет свойство окрашивать выделения. Также пациент должен предварительно почистить зубы. Это необходимо для того, чтобы входящие в состав зубного налета бактерии не попали анализ.
- Перед исследованием пациент должен принять на ночь муколитик, запив таблетку большим количеством жидкости. Это делается для того, чтобы улучшить отхождение патологического секрета. Мокрота лучше отходит после употребления минеральной воды со щелочным составом.
- Непосредственный сбор материала для исследования на посев осуществляется после откашливания, которое следует за максимально глубоким вдохом. Только в этом случае удается получить патологический секрет из наиболее далеких отделов респираторного тракта.
- Мокрота собирается в специальные стерильные контейнеры, изготовленные из пластика. Они продаются в аптеке. Для сбора материала используется две емкости.
- Материал должен быть доставлен в лабораторию для исследования в максимально короткие сроки. В случае если мокрота поменяла цвет в процессе транспортировки, ее необходимо утилизировать.
Воспаление легких – это очень серьезное заболевание, которое поражает как взрослых, так и детей. Поэтому при появлении слизи необходимо незамедлительно обратиться к специалисту.
Поделись в социальных сетях:
- Пневмония интерстициальная
- Пневмония крупозная
- Пневмония сегментарная
- Пневмония у детей раннего возраста: от 1 месяца до 4 лет
- Симптомы, лечение и методы диагностики бактериальной пневмонии
- Симптомы и принципы лечения бронхогенной пневмонии
- Пневмония: виды и классификация
- Особенности развития, признаки и лечение скрытой пневмонии
- Особенности диагностирования пневмонии: разновидности и эффективность способов
- Какие патогенные микроорганизмы вызывают пневмонию?
- Виды, симптомы и особенности лечения пневмонии правого легкого
- Пневмония без кашля: симптомы, причины и особенности лечения
- Расшифровка анализов крови при пневмонии у детей
- Плевропневмония: виды, симптоматика, лечение
- Виды кашля при пневмонии и особенности лечения
- Причины развития вирусной пневмонии, симптомы, особенности лечения и профилактические мероприятия
- Как отличить туберкулез от пневмонии?
- Пневмония при туберкулезе легких: особенности проявления, лечение и прогноз
- Грипп и пневмония (воспаление легких): пути выздоровления
- Как проявляется пневмония, когда нет температуры?
- Инкубационный период пневмонии: продолжительность, особенности, значимые факторы
Источник: https://betbupehap.ru/health/4489-vse-chto-neobhodimo-znat-o-mokrote-pri-pnevmonii.html
Пневмония мокрота не отходит
Мокрота при пневмонии – это самый распространённый симптом при развитии этого заболевания. Пневмония — очень опасная болезнь воспалительного характера.
Обращаться за помощью к врачам нужно в любом случае, потому что такая болезнь очень часто заканчивается летальным исходом.
Оглавление:
Возбудителями заболевания являются бактерии и вирусы.
Развитие пневмонии
Такая болезнь, как пневмония, бывает острой и хронической, и делится на четыре группы:
- Смешанная.
- Вирусная.
- Грибковая.
- Бактериальная.
Для определения группы заболевания и бактерий, которые могли вызвать болезнь, проводится анализ мокроты.
Кроме отхождения мокроты, больных могут беспокоить следующие симптомы:
- сильный кашель;
- болевые ощущения в области груди;
- чувство слабости и переутомления организма;
- появляется затруднение в дыхании и отдышка.
Но самым основным показателем и ориентиром для установки диагноза и верного лечения все-таки является цветовая гамма и консистенция отходящей мокроты. Врачи рекомендуют брать её пробы в утреннее время.
Появление кашля при пневмонии — это нормальная реакция организма на отхождение мокроты. Очень опасна обостренная пневмония, в этом случае мокрота беспокоит очень сильно и меняется в окрасе.
Мокрота при пневмонии также сопровождается гнойными кровяными выделениями из носовой полости.
Во время заболевания может поражаться как одно легкое, так и два сразу.
Развивается пневмония как стремительно, так и постепенно.
Сбор выделений, образующихся в результате откашливания, для проведения анализа проводят до начала лечебного процесса. Во время анализа обращают особое внимание на цвет выделений и содержащиеся в них бактерии, которые могут относиться к разным заболеваниям.
Анализ выделений
Сдача такого анализа требует тщательной подготовки, ведь от него может многое зависеть.
В подготовку входят следующие моменты:
- Приём лекарственных препаратов не должен производиться до полной диагностики.
- Анализы берутся с утра, натощак.
- Очистка полости рта при помощи зубной щетки и пасты. Это требуется для того, чтобы микрофлора бактерии с зубного налета не смешалась с мокротой.
- На ночь, перед сдачей анализа, нужно принять таблетку препарата, который провоцирует отхождение выделений.
- Вдох при сдаче анализа должен быть глубоким, это требуется для получения мокроты из самых удаленных мест дыхательной системы.
- Сбор анализа производится в стерильную баночку.
- После сбора, материал для анализа, следует как можно быстрее доставить в лабораторию для исследования.
Цвет выделений при пневмонии
Врачи при первых осмотрах, как правило, ориентируются на цветовой диапазон выделений. Такое визуальное диагностирование может о многом сказать специалисту о роде заболевания.
Мокрота при пневмонии бывает:
Выделения, которые можно назвать нормой в организме – это белого цвета или прозрачные. Такая мокрота очень часто отходит у совершенно здоровых людей, чаще всего после сна.
В таком случае больше всего обращают внимание не на то, какая слизь цветом, а на количество выделяемой жидкости.
Если отделения обильные и раздражение слизистых уже дошло до не прекращаемого кашля на длительный период времени, то следует обратиться к пульмонологу. Это может быть как пневмония, так и другие заболевания воспалительного характера.
Если при откашливании цвет мокроты жёлтый, то это может указывать на следующие факторы:
- воспалительные процессы внутри организма;
- аллергическая реакция.
Очень часто встречаются случаи, когда острая форма пневмонии проходит с такими выделениями слизи. В том случае, когда выделения незначительные, можно говорить о простой простуде. Но если густота мокроты меняется и цвет становится интенсивнее, все начинает указывать на развивающуюся пневмонию на бактериальной основе.
Если болезнь вызвана не инфекцией, то в мокроте будут содержаться лейкоциты. Но если заболевание инфекционное, то это означает появление гнойных выделений в легком. Ход такой болезни очень тяжелый.
Отхождение мокроты темных оттенков, часто коричневого цвета, происходит из-за содержащихся в ней эритроцитов, которые погибли. Такая мокрота присуща хронической форме заболевания. Также сопровождается тяжелыми симптомами, но может протекать и скрытно, но крайне редко.
Если слизь приобрела оттенки красного цвета или немного розоватого, то все указывает на содержание крови в мокроте.
Такие примеси крови могут быть не очень значительными, в качестве редких прожилок, но требуют к себе очень пристального внимания. Список болезней с такими кровянистыми выделениями мокроты очень обширный.
Но пневмония в тяжелой форме не является исключением. Подобные выделения могут наблюдаться при воспалении болезни.
При таких подозрениях пациент и подвергается:
- госпитализации;
- диагностированию заболевания.
- тщательному лечению.
Отхождение мокроты при пневмонии говорит о многом. А её консистенция и цветовой диапазон помогает как можно быстрее двигаться к диагностированию бактерии, вызвавшей заболевание, и назначению подобающего лечения. Не откладывайте поход во врачебный кабинет, заботьтесь о своем здоровье. Пневмония — очень тяжелое заболевание.
Источник: http://pulmonologi.ru/pnevmoniya/mokrota.html
Причины и лечение мокроты при пневмонии
Мокрота при пневмонии, бронхите и бронхиальной астме, ее анализ позволяет выявить причину возникновения болезни, ее характер, стадию, для того чтобы лечение в дальнейшем было правильным и эффективным.
Тактика лечения путем данного микробиологического исследования более эффективна, в отличие от эмпирического способа лечения, направлена на конкретного пациента, становится менее затратной и качественной.
Почему кашель часто отходит с мокротой
Кашель – это рефлекс, который срабатывает в момент выделения мокроты, иных инородных частиц из путей дыхания больного. Появлению кашля способствует множество заболеваний, поэтому перед лечением важно определить причину его возникновения, характер, цвет мокроты. Мокрота же является секретом, находящимся между трахеей и легкими.
При пневмонии выделения имеют патологический характер, из носа начинает выделяться серозная гнойная жидкость, иногда с примесями крови.
Слизь выделяется дыхательными путями, и это нормально, когда движимый воздух, порой инфицированный и обогащенный микробами, попадая в организм, встречает преграду, заслонку на своем пути.
В слизи содержатся иммунные клетки, которые сразу же при столкновении с микробами вступают с ними в борьбу.
Кашель не является отдельным заболеванием, скорее это реакция на болезнь, симптом, в результате сокращений мышц дыхательных путей и раздражения их рецепторов. Дыхательная система устроена так, что очищение от слизи осуществляется ресничками, расположенными внутри бронхов. Реснички передвигаются и очищают бронхи.
У здорового человека слизи вырабатывается до 100 мл в сутки. Если органы дыхания подверглись патологии, продуцируемая слизь резко увеличивается в объеме до 1500 мл в сутки, может быть разного цвета и состава.
Что означает цвет мокроты
Кашель не является отдельным заболеванием, скорее это реакция на болезнь, симптом, в результате сокращений мышц дыхательных путей и раздражения их рецепторов. Дыхательная система устроена так, что очищение от слизи осуществляется ресничками, расположенными внутри бронхов. Реснички передвигаются и очищают бронхи.
У здорового человека слизи вырабатывается до 100 мл в сутки. Если органы дыхания подверглись патологии, продуцируемая слизь резко увеличивается в объеме до 1500 мл в сутки, может быть разного цвета и состава.
Как лечится кашель с мокротой
Прежде чем лечить кашель, нужно установить причину его возникновения, обратить внимание на вид кашля, сухой или с отделением мокроты. Пневмония не лечится в домашних условиях.
Мокрота берется на анализ для лабораторного исследования, определения клиники заболевания, также учета индивидуальных особенностей пациента для последующего назначения лечебного курса, предотвращения побочных эффектов от неправильного медикаментозного лечения.
При влажном кашле с выделением мокроты больному рекомендуется постельный режим, обильное питье, фитопрепараты. В назначения входят антибиотики; бронхолитические, обволакивающие, отхаркивающие препараты; препараты, направленные на снижение раздражения слизистой.
Полезны ингаляции с использованием хлорида, бензоата натрия, хлорида аммония, растительных экстрактов. Важно увлажнить слизистую, разжижить мокроту, усилить ее отхождение, расслабить гладкие мышцы бронхов. Помимо того, вышеперечисленные препараты считаются отличными анестетиками и анальгетиками при першении в горле, трудностях при глотании, вызванных постоянным кашлем.
Показаны паровые ингаляции, но детям до 1 года применять их не рекомендуется, с имеющимися поражениями ЦНС нельзя принимать термопсис, ипекакуан: они приводят к рвоте. У грудных детей рвота при кашле может привести к аспирации, асфиксии.
Пневмония лечится медикаментозно, назначенные лекарственные препараты состоят из:
- Отхаркивающих средств, способствующих быстрому и легкому отделению мокроты, уменьшению ее вязкости.
- Мукорегулирующих средств: ацетилцистеина, бромгексина, карбоцистеина, амброксола, которые восстановят вязкость слизи, поспособствуют быстрому ее выведению. Нельзя принимать карбоцистеин, бромгекисин, ацетилцистеин при обострении бронхиальной астмы: это приводит к спазмам бронхов, что очень опасно для общего состояния человека.
- Муколитических средств, способствующих стабилизации выделений секрета из бронхов, улучшению отхождения слизи. Муколитики схожи с АЦЦ, назначаются при патологических процессах, проходящих в трахее, легких или бронхах больного, а также детям от 1 года до 3-х лет.
- Антигистаминных средств, если причиной кашля стала аллергия. Лоратадин, фексофенадин быстро устранят неприятные симптомы, мокрота будет отходить быстрее. Рефлекторными средствами при кашле с мокротой считается термопсис, алтей, солодка, эфирные масла, которые, попадая в желудок, действуют раздражающе на него, а слизистые и слюнные железы начинают работать быстрее и активнее.
Кашель с мокротой без температуры
Пневмония, как правило, протекает с повышением температуры, поскольку заболевание инфекционное, вызванное попаданием и развитием микробов в бронхи и слизистую.
Если кашель есть, а температуры нет, то можно заподозрить:
- венерическое заболевание;
- сердечную недостаточность;
- аллергическую реакцию на какой-либо предмет;
- респираторное заболевание;
- воздействие на слизистую токсинов, поступающих извне.
Нередко, особенно по утрам, кашель может быть спровоцирован клещами, атаковавшими перьевые подушки. Кашель неизбежен при курении.
При кашле без температуры нужно увеличить потребление жидкости, мокрота станет менее вязкой, выводиться из дыхательных путей будет быстрее.
Прием антибиотиков не должен быть самостоятельным и спонтанным, все же насчет их приема лучше посоветоваться с врачом, многие из них имеют противопоказания, губительно действуют на другие, здоровые органы.
Что делать если кашель с мокротой не проходит
Если все вышеописанные способы лечения не увенчались успехом, кашель не прекращается, отходит неприятная, зловонная, непонятного цвета мокрота, то нужно пройти ряд дополнительных обследований. Врач может назначить:
- пробу Манту (у маленьких детей);
- бакпосев на изучение флоры мокроты;
- анализы на наличие хламидий, микоплазму;
- рентген на обследование грудной клетки пациента.
Постуральный дренаж или специальные упражнения освободят органы дыхания от мокроты, очистят от скопившейся слизи.
Больному нужно лечь на спину, без подушки, повернуться медленно вокруг своей оси на 45 градусов, дышать при этом полной грудью. Повторить процедуру 6-8 раз. Слизь активизируется, поднимется к гортани, и останется ее сплюнуть.
Встать на колени, прогнуть туловище вперед-назад, и так 6-8 раз.
Лечь на бок ближе к краю кровати, свесить до максимума вперед верхнюю часть тела. Сделать 4-6 наклонов. Процедуру повторять 5-6 раз в день.
Диагностика пневмонии не представляет собой сложности. Прослушивание и рентген покажут ее наличие или отсутствие. Гораздо сложнее установить возбудителя пневмонии.
Если пневмония особо не зверствует и протекает без осложнений, то выздоровление возможно через 3-4 недели.
Источник: http://liugong-centre.ru/pnevmonija-mokrota-ne-othodit/
Как определить пневмонию в домашних условиях
Пневмония – это одно из самых часто встречаемых инфекционных заболеваний легких. Воспаление легких требует своевременной диагностики и правильно подобранного лечения, поэтому очень важно определить болезнь.
Пневмония – тяжелое заболевание дыхательных путей
Пневмонией могут заболеть люди любого возраста. Но в группе риска находятся малыши и пожилые люди. Чем старше человек, тем больше вероятность возникновения воспаления легких и тем хуже прогноз.
Данное заболевание нельзя лечить самостоятельно. Но нужно знать, какими методами это делается. В этой статье мы рассмотрим все методы лечения пневмонии, а также расскажем о том, как ее диагностировать.
Определение заболевания и причины возникновения
Пневмония – это воспалительное заболевание, которое поражает альвеолярные участки легких и сопровождается накоплением экссудата в альвеолах.
В зависимости от обстоятельств и места заражения больного пневмония бывает нескольких видов:
- Внебольничная. Заражение происходит дома, на работе, в транспорте и других подобных местах.
- Нозокомиальная. Заражение происходит через несколько дней нахождения в больнице. Раньше такой вид воспаления легких назывался госпитальным.
- Аспирационная. У больного возникают симптомы макроаспирации при потере сознания, травме и так далее.
- Пневмония у людей, страдающих тяжелыми иммунодефицитами.
Возбудителями заболевания являются микоплазмы, стафилококки и вирусы. Симптоматика заболевания зависит от типа микроорганизмов. Подробнее о распространении заболевания читайте тут.
Следует помнить, что пневмония может возникать не только при попадании бактерий и вирусов в организм. Она встречается у лежачих больных при нарушении легочного кровообращения. Чтобы этого избежать, необходимо чаще переворачивать человека. В таком случае не будут образовываться пролежни, которые провоцируют попадание инфекции в кровь.
Пневмония- воспалительный процесс возникающий в легких
Основные симптомы воспаления легких:
- Кашель. Он бывает сухой или влажный (с выделением гнойной или слизисто-гнойной мокроты). Очень опасно, если в мокроте присутствуют прожилки крови. При наличии крови в мокроте необходимо сделать снимок легких.
- Повышение температуры.
- Боли в груди, под лопаткой, возникающие во время дыхания и кашля. Этого симптома может и не быть.
- Ощущение нехватки воздуха.
- Боль в мышцах и суставах.
При наличии хотя бы одного из этих симптомов нужно как можно скорее обратиться к врачу.
На возникновение заболевания влияет слабый иммунитет. Течение пневмонии усугубляют такие вредные привычки как курение и употребление алкогольных напитков.
К другим причинам развития заболевания можно отнести: хирургические вмешательства, хронические заболевания сердца и сосудов, эндокринные нарушения, неправильное питание, плохая экологическая обстановка.
Как диагностировать
Клинические симптомы пневмонии зависят от степени поражения легочных тканей и возраста человека. У детей и людей пожилого возраста это заболевание протекает наиболее тяжело.
Также происходит резкое повышение температуры тела до тридцати девяти-сорока градусов, сопровождающееся лихорадкой. Появляются боли в груди и животе при вдохе, чиханье и кашле.
При пневмонии человека беспокоят боли за грудиной, высокая температура и сухой кашель
Диагностика пневмонии в больнице
По мере прогрессирования заболевания все время присутствуют ноющие боли за грудиной, дыхание становится чаще. Мокрота содержит примеси гноя. Она приобретает желтый или бурый цвет. При повышении температуры кожа становится сухой и начинает шелушиться. Развивается интоксикация организма, которая сопровождается учащенным сердцебиением и головной болью.
Другими симптомами пневмонии являются: снижение аппетита, нездоровый румянец на щеках, стоматит, высыпания на губах, моча темного цвета.
Когда надо обращаться к врачу
При появлении следующих признаков нужно незамедлительно вызывать скорую помощь:
- Сильные боли в груди, которые усиливаются или возникают одновременно с другими симптомами сердечного приступа.
- Появляется упадок сил, возникают затруднения при дыхании.
- Отхаркивается мокрота с большим количеством крови.
- Предобморочное состояние.
К врачу нужно обратиться, если:
- Возникает кашель с кровавой, желтой или зеленой мокротой.
- Заболевание сопровождается лихорадкой и ознобом.
- Дыхание учащено и сопровождается отдышкой или хрипами.
- Возникает рвота.
При первых симптомах пневмонии необходимо немедленно обращаться к врачу
Методы лечения
Длительность лечения пневмонии зависит от ее формы, степени тяжести и состояния иммунитета. Сроки лечения в среднем составляют от семи до десяти дней.
Антибактериальная терапия
Антибактериальная терапия – это основа лечения пневмонии. Основные правила:
- После выявления пневмонии необходимо использовать антибиотики широкого спектра действия (Супракс, Цефтриаксон). До выявления возбудителя подбирается такая доза препарата, чтобы в крови всегда поддерживалась действующая концентрация активного вещества.
- Если симптомы заболевания схожи с атипичными инфекциями, то применяются специализированные антибиотики (Сумамед, Кларитромицин).
- Сочетание из двух-трех препаратов: Цефтриаксон, Супракс, Сумамед или Кларитромицин. Они применяются чаще всего при пневмонии у взрослых.
- Если воспалительный очаг занимает более одного сегмента, то используются такие комбинации как Цефтриаксон и Амикацин или Супракс и Аугментин.
Для этого нужно провести БАК-анализ мокроты на выявление возбудителя, поставить пробу на чувствительность возбудителя к антибиотикам. После этого прописывается схема лечения на основании результатов анализа.
При этом учитывать степень тяжести заболевания, эффективность, вероятность развития осложнений и аллергии, возможные противопоказания, скорость всасываемости препарата в кровь, время выведения из организма.
В основу лечения пневмонии входит антибактериальная терапия
Противовирусная
Для лечения вирусной пневмонии обычно назначается три противовирусных лекарственных препарата: Рибавирин, Ацикловир, Ремантадин.
Кроме того дополнить лечение рекомендуется следующими лекарственными средствами:
- Кортикостероидные препараты.
- Препараты от кашля (в зависимости от типа).
- Жаропонижающие препараты (Ибупрофен).
Как удалить мокроту
Удаление мокроты – это одна из самых важных частей лечения пневмонии. Мокрота способствует размножению бактерий и усугубляет ход заболевания.
Народная медицина
Народные средства – это хорошее дополнение к основному лечению пневмонии.
Рассмотрим несколько вариантов:
- Одну столовую ложку зверобоя и три столовые ложки девясила залить двумя стаканами кипятка. Отвар кипятить на слабом огне полчаса. Два стакана липового меда растопить на водяной бане. Добавить к нему один стакан растительного масла. Затем отвар зверобоя и девясила процедить и добавить в него полученную смесь меда и масла. Настаивать лекарство в холодильнике две недели в стеклянной банке, после чего принимать по пять раз в день по одной чайной ложке. Курс лечения – две недели.
- Двести пятьдесят грамм листьев алоэ мелко нарезать, смешать с двумя стаканами кагора, добавить триста пятьдесят грамм жидкого меда. Настоять две недели, процедить и принимать по одной столовой ложке три раза в день.
- При сухом кашле используют корень солодки, алтея, мать-и-мачехи, душицы. Из этих трав готовят отвар. Его пьют каждые три часа по две чайных ложки.
- Сто грамм изюма измельчить (через мясорубку), залить стаканом воды и кипятить на медленном огне в течение десяти минут. Затем процедить и отжать через марлю. Отвар принимается несколько раз в день.
- Теплый творог смешать с мёдом (на сто грамм творога — одна столовая ложка мёда). Сделать компресс на грудную клетку, исключая область сердца.
Народные методы лечения могут выступать как вспомогательное средство в помощь к основному лечению
Реабилитация пациента
Правильная реабилитация эффективно препятствует возникновению осложнений — постпневмонического пневмофиброза, цирроза легкого, фиброзных спаек плевральных листков.
Выделяют четыре направления реабилитации:
- Физиотерапевтические методы (ингаляции, электрофорез с экстрактом алое, УВЧ облучение зоны воспаления).
- Физические методы (лечебная и дыхательная гимнастика).
- Диета с повышенным содержанием белка, повышение суточной калорийности рациона.
- Медикаментозные методы (прием пробиотиков при дисбактериозе, препаратов калия при его дефиците).
Программа реабилитации после пневмонии составляется врачом с учетом индивидуальных параметров каждого пациента.
Выводы
Пневмония – это очень серьезное заболевание. Важно выявить воспаление легких на начальных этапах, чтобы избежать развития осложнений и добиться скорейшего выздоровления.
Следует помнить, что лечение воспаления легких должно проходить под контролем врача. А после проведенной терапии нужна реабилитация.
Нужно обязательно соблюдать все рекомендации специалиста и своевременно проходить обследования. Все это в комплексе поможет быстро восстановить организм после пневмонии и предупредить повторные возникновения этого опасного заболевания.
Источник: https://proinfekcii.ru/legkie/pnevmoniya/opredelit-pnevmoniyu-v-domashnih-usloviyah.html